- Инфарктом называется явление, при котором из-за недостатка кровоснабжения начинает отмирать часть какого-либо органа.
- Инфаркты миокарда – сердечной мышцы – встречаются часто и чрезвычайно опасны для жизни, потому они на слуху у многих людей, интересующихся медициной и заботящихся о собственном здоровье.
- Давайте разберемся, что такое трансмуральный инфаркт миокарда и чем это состояние отличается от других форм.
Особенности
Приставка «транс» в медицине и биологии означает «через», «сквозь». Трансмуральный отличается от других видов инфаркта тем, что при нём отмирание клеток происходит не только в средней сердечной мышце, но и других слоях сердца – эпикарде и эндокарде.
Некротический очаг, то есть зона, клетки в которой отмерли, подверглись некрозу, пронизывает стенку сердца насквозь. Другие же формы инфаркта миокарда не задевают внешнюю и внутреннюю оболочки сердца, ограничиваясь лишь средней, мышечной оболочкой.
Около 1/5 всех внезапных смертей приходится на трансмуральный инфаркт. У мужчин болезнь распространена в 5 раз больше, чем у женщин. Из всех перенесших эту форму до 19-20% умирают в первый месяц.
Причины и факторы риска
Инфаркты происходят в результате недостаточного кровоснабжения органа или его участка. Лишившись доступа кислорода и питательных веществ, клетки начинают погибать, то есть, происходит некроз. Трансмуральный инфаркт миокарда происходит по той же схеме.
Нарушения кровоснабжения возникают из-за того, что просвет венечной артерии перекрывается атеросклеротической бляшкой. В результате сердце недополучает кислород и питательные вещества, но в спокойном состоянии это не опасно.
Когда возникает стрессовая ситуация или человек занимается интенсивным трудом, скорость тока крови увеличивается, вокруг бляшки возникает турбулентное завихрение. Оно повреждает внутреннюю поверхность сосуда и вызывает образование тромба, который ещё больше осложняет кровоснабжение сердца.
В результате нехватки кислорода, который поставляется клеткам всех трёх слоёв сердца вместе с кровью, начинается гибель этих клеток.
Первопричиной данного вида инфаркта является наличие склеротических бляшек в венечных артериях. Факторами риска являются:
- Возраст (трансмуральный инфаркт – заболевание людей старше 45-ти лет);
- Генетическая предрасположенность;
- Повышение холестерина в крови;
- Ожирение;
- Курение табака;
- Гиподинамия;
- Стрессовые ситуации;
- Неправильный рацион;
При этом, более 35% случаев связаны именно с курением, что делает его самым важным фактором риска.
Осложнения и последствия
Из всех разновидностей инфаркта данный вид является самым опасным, так как затрагивает все три оболочки сердца. В зависимости от площади нектротических изменений выделяют мелкоочаговый и крупноочаговый трансмуральный инфаркт. Последний характеризуется многочисленными и очень опасными осложнениями, среди которых:
Небольшие тромбы, которые при инфаркте образуются в большом количестве, могут заноситься с током крови в головной или спинной мозг, закупоривая капилляры и лишая кровоснабжения отдельные части этих органов. Это и служит причиной нарушения речи или параличей.
Закупорка сосудов тромбами может приводить к отказу любых органов и является одним из опаснейших осложнений.
Разрыв сердца наступает внезапно и представляет собой нарушение целостности сердца в районе, поражённом некрозом. Чем больше этот район по площади, тем больше вероятность разрыва.
Мерцание желудочков – явление, при котором вместо нормальных сокращений желудочки сердца начинают бессистемно дрожать. При этом выталкивать кровь они не могут, из-за чего прекращается кровоснабжение всех органов и систем, которые остаются без поступления кислорода и питательных веществ.
Мерцание желудочков вскоре может переходить в трепетание – дрожь с частотой до 400 Гц. В этом состоянии сердце тоже не может обеспечить кровообращение, а потому вскоре наступает смерть.
Симптомы
Симптомы могут быть различны и зависят от особенностей течения болезни. Но есть и группа симптомов, общая для большинства перенесших острый трансмуральный инфаркт миокарда:
- Частое болезненное сердцебиение (тахикардия);
- Ощущение «замирания» сердца;
- Острая сжимающая боль, которая отдаёт в левую руку, левую лопатку, левую половину нижней челюсти, зубы, левое ухо;
- Побледнение кожи и слизистых оболочек;
- Волнообразная продолжительная боль, которая может не отпускать от нескольких часов до суток;
- Приступы удушья, напоминающие астму (сердечная астма).
Диагностика
Для того чтобы диагностировать трансмуральный инфаркт миокарда, нужно провести ЭКГ.
Поскольку электрокардиография основана на изучении электрических потенциалов в разных участках сердца, а при некрозе картина распределения этих потенциалов резко меняется, опытный специалист сможет на основе ЭКГ и выяснить, где находится участок поражения, и примерно его площадь, и отличить трансмуральный инфаркт от других видов некротических изменений в сердце.
О площади зоны поражения можно узнать на основе анализа крови. Так, после инфаркта повышается число белых кровяных телец (лейкоцитов). Лейкоцитоз может продержаться до 14-ти дней, а когда число лейкоцитов начинает снижаться, повышается скорость оседания красных телец (эритроцитов).
Первая помощь
Трансмуральный инфаркт – очень опасное состояние, смерть может наступить внезапно и в любой момент, потому мероприятия по оказанию помощи нужно начинать до прибытия врача. Вот перечень таких мероприятий:
- Вызвать скорую;
- Уложить больного в горизонтальное положение;
- Больному следует принять нитроглицерин – 1 таблетку. Если боль не уходит, через 5 минут взять ещё одну. Больше 3-х таблеток принимать не следует;
- Также следует принять таблетку аспирина;
- При одышке и хрипах в лёгких больного нужно перевести в сидячее положение, а под спину ему подсунуть валик или подушку.
Больше о помощи больному с инфарктом и потерей сознания смотрите на видео:
Эти простые мероприятия помогут спасти жизнь больному до приезда специалистов.
Тактика лечения
На госпитальном этапе лечение основывается на трёх направлениях:
- Борьба с болевым синдромом и психологическими последствиями;
- Борьба с тромбообразованием;
- Борьба с нарушениями ритма сердца.
Чтобы избавить больного от болевого синдрома, применяют сильные наркотические средства, в т.ч., морфин и промедол, а для борьбы со страхами и возбуждением – транквилизаторы, напр., реланиум.
Тромболитическая терапия направлена на устранение тромбов в коронарных сосудах и восстановление нормального кровоснабжения сердца. Для этого применяются такие препараты как фибринолизин, альтептаза, гепарин. Борьбу с тромбами нужно начинать уже в первые часы после инфаркта.
Для борьбы с аритмиями применяют средства, блокирующие бета-адренорецепторы (атенолол), и нитраты (упоминавшийся уже нитроглицерин).
При этом поддерживающая терапия может продолжаться всю оставшуюся жизнь пациента.
Прогноз
Прогноз зависит от площади поражения оболочек сердца. Поражение более 50% миокарда приводит к смерти. Даже при небольшой площади поражения сохраняется возможн,ость гибели в результате тромбоэмболии или разрыва сердца.
Даже если острый период был пройден и серьёзных осложнений не возникло, прогноз считается условно-неблагоприятным из-за необратимых изменений в мышечной ткани, которые возникают в результате инфаркта.
Реабилитация
В реабилитационный период очень важно правильное питание. Пища должна быть негрубой, легкоперевариваемой и приниматься малыми порциями 5-6 раз в день. На первых порах рацион должен состоять из каш, сухофруктов, соков и кефира. Так же полезны курага, свекла и другие продукты, способствующие опорожнению кишечника.
Со временем рацион расширяется, а режим питания становится обычным, но жирной пищи с высоким содержанием холестерина следует избегать на протяжении все жизни.
Физическая реабилитация включает постепенное возвращение пациенту двигательной активности. На ранних этапах важно предотвратить застойные явления в лёгких, атрофию мышц и прочие последствия неподвижного образа жизни. Постепенно по мере выздоровления больного начинаются занятия лечебной физкультурой, ходьбой.
Желательно проводить реабилитационные мероприятия в санаториях. Срок реабилитации индивидуальны и зависят как от площади поражения сердца, так и от осложнений.
Профилактика
Меры профилактики сводятся к устранению факторов риска, которые перечислены выше. Чтобы избежать трасмурального инфаркта, необходимо:
- Отказаться от курения;
- Соблюдать низкохолестериновую диету;
- Снизить потребление поваренной соли;
- Бороться с ожирением;
- Контролировать давление (оно не должно превышать 140/90 мм.рт.ст.);
- Избегать сильных стрессов;
- Избегать больших физических нагрузок.
От иных видов инфаркта миокарда трансмуральный инфаркт отличается тем, что поражает не только миокрард, но и две другие сердечные оболочки (эпикард и эндокрад), состоящие из соединительной ткани. По этой причине повышается вероятность разрыва сердца и тромбоэмболии.
Трансмуральный инфаркт миокарда: опасность приступа, симптомы, лечение
Инфаркт — опасное поражение сердечной мышцы, при котором ее определенный участок отмирает. Насколько тяжелыми будут последствия приступа, напрямую зависит именно от площади и степени некроза.
Трансмуральный инфаркт миокарда наиболее тяжел, поскольку поражение пронизывает все три слоя сердца — эндокард, миокард и перикард. Такая патология влечет за собой тяжелые осложнения и нуждается в экстренной медицинской помощи.
По каким симптомам можно выявить приступ и какая помощь потребуется больному, разбирался MedAboutMe.
Большинство инфарктов миокарда являются последствием ишемической болезни сердца (ИБС).
При этом заболевании повышается уровень холестерина, и в коронарных артериях этот жирный спирт откладывается в виде бляшек.
Они перекрывают кровоток, в сосудах нарушается гемодинамика, а сама сердечная мышца начинает страдать от нехватки кислорода — гипоксии. Состояние приводит к ухудшению функций ткани и последующему некрозу.
По данным кардиологов, отмирание тканей происходит уже при 75% окклюзии артерии. Такое состояние может развиваться постепенно — холестериновая бляшка нарастает слой за слоем и мешает току крови.
Но при этом перекрытие сосуда может происходить резко — разрушающаяся бляшка способствует образованию тромба вокруг нее, который и блокирует артерию. Поэтому немаловажную роль в развитии острого инфаркта играет и скорость тромбообразования, вязкость крови.
Реже кровоток перекрывается тромбом из других артерий, например, при тромбозе глубоких вен, а также другими препятствиями, например, пузырьками воздуха.
ИБС является частным случаем атеросклероза сосудов. Поэтому если холестериновые бляшки обнаружены в других артериях, стоит проверить и сердце. К развитию болезни и ее осложнению инфаркту ведут следующие факторы:
- Наследственность.
- Пожилой возраст.
- Курение (более 35% случаев связывают именно с этой причиной).
- Ожирение (диагностируется у 20% пациентов).
- Гиподинамия (наблюдается приблизительно у 10% больных).
- Артериальная гипертензия.
- Сахарный диабет.
Трансмуральный инфаркт в подавляющем большинстве случаев протекает с выраженной симптоматикой. Связано это с высокой степенью поражения сердечной мышцы, при которой она не способна полноценно функционировать. Более того, достаточно быстро может развиться сердечная недостаточность.
Характерным признаком такого приступа является боль. Она достаточно интенсивная, распространяется на левую сторону тела — от груди идет к руке, шее, спине. Иногда больные жалуются даже на зубную боль и онемение челюсти с левой стороны.
Ощущения напоминают сильный приступ стенокардии, однако в отличие от него при инфаркте боль очень трудно купировать. В частности, нитроглицерин (или другие препараты группы нитратов) неэффективен и может не снимать симптоматику даже после приема трех таблеток.
Не облегчает состояние смена положения тела, свежий воздух, питье и прочее.
Острый инфаркт протекает с комплексом симптомов, среди которых, кроме боли, следующие:
- Одышка. Больше этот признак выражен у женщин, более того, у этой категории пациентов ощущение нехватки воздуха может быть ведущим симптомом.
- Слабость, предобморочное состояние.
- Холодный пот.
- Тахикардия и другие нарушения ритма. Человек ощущает сильное сердцебиение или жалуется на то, что сердце иногда замирает.
- Головокружение, тошнота, может быть рвота.
В некоторых случаях врачи диагностируют так называемый беззвучный острый инфаркт, который протекает со стертой симптоматикой или вообще без заметных признаков. Как правило, такая картина характерна при небольшой зоне некроза.
Однако у пациентов с сахарным диабетом бессимптомно может произойти и обширный трансмуральный инфаркт. Связано это с повышением болевого порога при развивающейся нейропатии — поражении нервных клеток.
Плохая чувствительность характерна и для пациентов, перенесших трансплантацию сердца.
При инфаркте миокарда больному очень важно как можно быстрее получить квалифицированную помощь, поэтому описанные выше симптомы — показание к срочному вызову скорой помощи. До прибытия врачей нужно сделать следующее:
- Уложить человека на кровать. Если наблюдается сильная одышка, больного, наоборот, нужно усадить, под спину подложить мягкую опору.
- Открыть окна в помещении, снять сковывающую одежду.
- Дать больному нитроглицерин. Лекарство принимается по 1 таблетке, с интервалом в 5 минут. Всего допустимо выпить не более 3 таблеток.
- Дать 1 таблетку аспирина.
Трансмуральный острый инфаркт в большинстве случаев легко поддается диагностике.
Поскольку поражение всех слоев сердца заметно сказывается на его работе, уже на электрокардиограмме можно не только обнаружить приступ, но и определить локализацию зоны некроза.
Такое обследование проводится кардиобригадой или дома у пациента, или в машине скорой помощи по пути в больницу. Позже пациенту проводят дополнительную диагностику — УЗИ сердца, развернутый анализ крови и прочее.
Больной с инфарктом проходит лечение в реанимации. Медикаменты назначаются для следующих целей:
- Разжижение крови, устранение существующих тромбов и профилактика образования новых сгустков.
- Насыщение крови кислородом.
- Стабилизация сердечного ритма.
- Нормализация артериального давления.
- Профилактика возможных последующих инфарктов.
- Компенсация сердечной недостаточности.
Также пациенту может потребоваться хирургическое вмешательство. Чаще всего назначается стентирование коронарных артерий или аортокоронарное шунтирование.
Трансмуральный инфаркт миокарда является наиболее неблагоприятным по прогнозу. Очень высока вероятность летального исхода на месте, а 20% больных погибают в течение первых 30 дней после приступа.
Наиболее опасной считается первая неделя, во время которой повышен риск возникновения новых зон некроза, острой сердечной недостаточности, развития тромбоэмболии и кардиогенного шока.
Пациентам, перенесшим приступ, требуется длительная реабилитация, иногда пожизненно назначаются препараты антикоагулянты.
Среди частых осложнений обширного инфаркта кардиологи называют:
- Аритмии — мерцательная аритмия, брадикардия, тахикардия.
- Блокаду сердца.
- Аневризму сердечной мышцы с возможным ее разрывом.
- Воспалительные заболевания, чаще перикардит.
- Тромбоз артерий в разных участках тела. Может привести к параличам, инсульту, инфаркту почки, развитию тромбоэмболии легочной артерии.
Трансмуральный инфаркт миокарда :: Симптомы, причины, лечение и шифр по МКБ-10
Название: Трансмуральный инфаркт миокарда.
Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда. Это наиболее тяжелая форма некроза сердечной мышцы, при которой поражаются все слои сердца. Это проявляется в виде сильного болевого синдрома, беспокойного поведения, лихорадки. Основным этиологическим фактором состояния является атеросклероз.
Патология выявляется с помощью электрокардиографии, лабораторных анализов крови, контрастной ангиографии.
Лечение включает методы консервативной терапии, но наиболее эффективным приоритетом является операция в виде коронарного стентирования, шунтирование, трансмиокардиальная лазерная реваскуляризация.
Трансмуральный инфаркт миокарда является одной из наиболее серьезных и потенциально опасных для жизни патологий сердца и в течение многих лет остается основной причиной смерти пациентов с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%.
В течение года интенсивной терапии около 10% умирают. Половина пациентов с тяжелым некрозом сердца умирает в догоспитальном периоде. Мужчины в возрасте от 40 до 60 лет болеют чаще, чем женщины, максимальная заболеваемость наблюдается после 50 лет.
Основную группу пациентов составляют сопутствующий сахарный диабет, гиперлипидемия и семейный анамнез.
Трансмуральный инфаркт миокарда
Подавляющее большинство случаев инфаркта миокарда являются результатом окклюзии основного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением кровоснабжения сердечной мышцы.
По мере увеличения нагрузки на сердечную мышцу у нее начинается гипоксия, снижаются ее функции, что приводит к последующему некрозу.
В рамках современной медицины существует несколько причин сужения просвета коронарных сосудов: Основной фактор развития сердечного приступа обнаружен у 95% людей, умерших от крупных очаговых процессов. Распространенным симптомом является высокий уровень липидов в крови.
Перекрытие диаметра артерии более чем на 75% вызывает гибель ткани. Плавающие образования в кровотоке могут проникать в коронарные сосуды двумя способами: из левого желудочка, который образуется в результате фибрилляции предсердий и патологий клапанов, или с открытым овальным окном.
К факторам риска развития сердечного приступа относятся отягощенная наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, длительная история курения. Ожирение, недостаток физической активности может вызвать отложение липидов в стенках кровеносных сосудов. В группу риска входят пациенты с установленной гипертонией, сахарным диабетом, системными заболеваниями (особенно васкулитом).
Трансмуральный инфаркт развивается из-за нарушения кровоснабжения сердечной мышцы.
Адекватность коронарного кровотока потребностям миокарда определяется наполнением коронарных артерий, которое зависит от давления в аорте и сосудистого сопротивления, насыщения кислородом, которое варьируется в зависимости от нагрузки на сердце и частоты его сокращений, помимо состава сердца.
Плазма и образующиеся элементы, которые изменяются при гипогидратации, анемии и токсическом отравлении. , Любой дисбаланс приводит сначала к ишемии, а затем к некрозу сердечных клеток. Большой и очаговый характер патологии почти всегда отражается в сильной боли.
Это связано с массивным повреждением сердечной мышцы, активацией большого количества болевых рецепторов, значительным снижением его функции. Огромный очаг некроза может вызвать попадание большого количества продуктов разложения (миоглобина, тропонинов) в кровоток с развитием системной воспалительной реакции – синдрома некротической резорбции.
Трансмуральный инфаркт миокарда обычно имеет ярко выраженную клиническую картину. Наиболее характерным симптомом является сильная боль, которая может распространяться на левую сторону тела – руку, шею, спину, челюсть. Кардиалгия с этой патологией напоминает приступ стенокардии, который знаком пациентам с заболеваниями сердечно-сосудистой системы, но, напротив, очень трудно остановить и длится более 20 минут. Применение нитроглицерина, оправданное в большинстве случаев, не дает желаемого эффекта даже после трех таблеток. Также неэффективны изменения положения тела, свежий воздух, холодные напитки. Помимо боли, пациенты могут испытывать головокружение, тошноту и даже рвоту. При тяжелой сердечной недостаточности, являющейся причиной сердечного приступа, появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению импульса, тахикардии, экстрасистолии, различных блоков. Общие симптомы включают холодный пот, депрессию сознания или эмоциональное возбуждение, сильную слабость. Около 50% случаев патологии диагностируются ретроспективно, особенно у пожилых людей или пациентов с сахарным диабетом в контексте развитой невропатии, в состоянии после трансплантации сердца. В таких случаях инфаркт миокарда начинается безболезненно в грудной клетке, поэтому вторичные симптомы играют заметную роль. Атипичные проявления могут включать инсульт, острый психоз, расстройства пищеварения, периферическую эмболию. Если синдром некротической резорбции присоединяется к общему состоянию, к другим симптомам добавляются повышение температуры тела при 38-39 ° С в течение более 5-7 дней, лейкоцитоз до 15х109 / л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анеозинофилия. Пациенты отмечали озноб, затем лихорадку, потливость, сильную слабость.
Ассоциированные симптомы: Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Гиперхолестеринемия. Лейкоцитоз. Одышка. Общая слабость. Тошнота. Увеличение СОЭ. Холодный пот.
Трансмуральный инфаркт миокарда может привести к ряду опасных для жизни состояний. Наиболее распространенными осложнениями являются нарушения ритма сердца вплоть до фибрилляции желудочков. Часто бывает сердечная недостаточность, обычно левый желудочек, сопровождающаяся одышкой, сердечной астмой и отеком легких.
Кардиогенный шок, который характеризуется критическим снижением сердечного выброса и падением давления, характерен для массивного некроза сердечной мышцы. Менее распространенными последствиями являются эмболия в системе легочной артерии, аневризма и разрыв стенки сердца с тампонадой.
Если на папиллярную мышцу влияет сердечный приступ, может возникнуть митральная регургитация с острой сердечной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, которые появляются через одну или несколько недель после заболевания как иммунологическая реакция на некротическую ткань.
Это происходит как перикардит или плеврит с тяжелой эозинофилией.
Физикальное обследование не выявляет каких-либо достоверных диагностических признаков, которые подтверждают или опровергают инфаркт миокарда, но это имеет большое значение в процессе оценки тяжести состояния пациента. Визуально больной обычно беспокойный, бледный, кожа покрыта холодным потом. Артериальное давление может повышаться в разгар болевого приступа в сочетании с тахикардией.
Часто встречаются признаки недостаточности левого желудочка. Из инструментальных методик кардиологи используют: • Электрокардиография. Основной метод диагностики. Изменения ЭКГ уже появляются во время стенокардии и проходят несколько характерных стадий.
Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, уменьшением амплитуды R, сегмент ST поднимается выше уровня инсулина. Через несколько дней формируется отрицательная волна Т, сегмент ST уменьшается. Местоположение процесса определяется грудными отведениями. • Лабораторные методы. Массивный некроз мышечной ткани отражается на общем анализе крови.
У больных выраженный лейкоцитоз выявляется в условиях лихорадки, смещения лейкоцитов влево, увеличения СОЭ. В биохимическом анализе ценность внутриклеточных ферментов (АЛТ, АСТ, ЛДГ) возрастает с высоким уровнем креатининфосфокиназы, тропонинов. • Коронарная ангиография.
Рентгеновский метод, который помогает установить окклюзию коронарной артерии с тромбом, оценить желудочковую функцию, риск возникновения аневризм или разрыва стенок. Это важный компонент предоперационной подготовки перед операцией по реваскуляризации миокарда, ангиопластикой.
Наиболее важной начальной целью лечения является адекватное обезболивание, профилактика шоковых состояний, угрожающие жизни аритмии. Применяют сильные обезболивающие (морфин, промедол, трамадол) в сочетании с атропином, кордароном. Назначаются кислородные ингаляции с угрозой фибрилляции желудочков, дефибрилляции или внутривенного введения лидокаина. Если подозревается тромбоз, показаны антикоагулянты прямого действия, в основном гепарин или стрептокиназа в больших дозах. Непосредственной целью инвазивных методов является восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременная операция может значительно уменьшить зону некроза, снизить риск осложнений и предотвратить рецидив патологии. В настоящее время хирургическое лечение является приоритетным методом лечения ишемической болезни сердца и инфаркта миокарда, что позволяет достичь результатов, недоступных при медицинском воздействии. Применимо:
• Чрескожная коронаропластика. Расширение просвета сосуда достигается введением в него металлической сетчатой трубки.
Манипуляции выполняются под рентгенографическим контролем, часто с доступом из бедренной или подключичной артерии. Результат вмешательства во многом зависит от материала, из которого сделан стент.
После этого пациент должен принимать долгосрочные препараты (гиполипидемические, антиагрегантные препараты).
• Пересадка коронарной артерии. Суть операции заключается в создании альтернативного решения для кровотока в обход склеротической или тромбированной части сосуда. Это более серьезная манипуляция, выполняемая с открытым сердцем с помощью искусственного кровообращения. В качестве шунта можно использовать как эндогенный материал (части дистальных артерий), так и искусственные имплантаты. • Трансмиокардиальная лазерная реваскуляризация. Многообещающее хирургическое лечение, появившееся в последние годы. Используя специальную лазерную систему в миокарде, несколько десятков тонких проходов направляются через глубину плоти в желудочковые полости. С этими движениями кровь течет непосредственно из камер к мышечным клеткам и обходит коронарные артерии. Все пациенты с подозрением на патологию подлежат ранней госпитализации в специализированных отделениях – реанимации, неотложной кардиологии, сосудистых центрах. Терапия начинается на этапе, предшествующем госпитализации, особенно при активном экстренном вызове, и продолжается внутри страны. Больному назначают строгий постельный режим, психоэмоциональный отдых, диету. 42a96bb5c8a2acfb07fc866444b97bf1 Модератор контента: Васин А.С.
Острый инфаркт миокарда
Инфаркт миокарда это одно из наиболее часто встречающихся заболеваний в странах Запада. При остром инфаркте миокарда умирает примерно 35 % заболевших, причем чуть более половины из них до того, как попадают в стационар.
Еще 15-20% больных, перенесших острую стадию инфаркта миокарда, умирают в течение первого года.
Риск повышенной смертности среди лиц, перенесших инфаркт миокарда, даже через 10 лет в 3,5 раза выше, чем у лиц такого же возраста, но без инфаркта миокарда в анамнезе.
Клиническая картина
Чаще всего больные с острым инфарктом миокарда жалуются на боль. У некоторых больных она бывает настолько сильной, что они описывают ее как наиболее выраженную из болей, которые им когда-либо доводилось испытывать.
Тяжелая, сжимающая, разрывающая боль обычно возникает в глубине грудной клетки и по характеру напоминает обычные приступы стенокардии, однако более интенсивная и продолжительная. В типичных случаях боль ощущается в центральной части грудной клетки и/или в области эпигастрия.
Примерно у 30 % больных она иррадиирует в верхние конечности, реже в область живота, спины, захватывая нижнюю челюсть и шею. Боль может иррадиировать даже в область затылка, но никогда не иррадиирует ниже пупка.
Случаи, когда боль локализуется ниже мечевидного отростка, или когда больные сами отрицают связь боли с сердечным приступом, являются причинами постановки неправильного диагноза.
Часто боли сопровождаются слабостью, потливостью, тошнотой, рвотой, головокружением, возбуждением. Неприятные ощущения появляются обычно в состоянии покоя, чаще утром. Если боль начинается во время физической нагрузки, то в отличие от приступа стенокардии, она, как правило, не исчезает после ее прекращения.
Однако присутствует боль далеко не всегда. Примерно у 15-20 %, а по-видимому, даже и у большего процента больных острый инфаркт миокарда протекает безболезненно, и такие больные могут вообще не обращаться за медицинской помощью. Чаще безболевой инфаркт миокарда регистрируют у больных сахарным диабетом, а также у лиц преклонного возраста.
У пожилых больных инфаркт миокарда проявляется внезапно возникшей одышкой, которая может перейти в отек легких. В других случаях инфаркт миокарда, как болевой, так и безболевой, характеризуется внезапной потерей сознания, ощущением резкой слабости, возникновением аритмий или просто необъяснимым резким понижением артериального давления.
Во многих случаях у больных доминирует реакция на боль в грудной клетке. Они беспокойны, возбуждены, пытаются снять боль, двигаясь в постели, корчась и вытягиваясь, пытаются вызвать одышку или даже рвоту. Иначе ведут себя больные во время приступа стенокардии.
Они стремятся занять неподвижное положение из-за боязни возобновления болей. Часто наблюдаются бледность, потливость и похолодание конечностей. Загрудинные боли, продолжающиеся более 30 мин, и наблюдаемая при этом потливость свидетельствуют о высокой вероятности острого инфаркта миокарда.
Несмотря на то что у многих больных пульс и артериальное давление остаются в пределах нормы, примерно у 25 % больных с передним инфарктом миокарда наблюдают проявления гиперреактивности симпатической нервной системы (тахикардия и/или гипертония), а почти у 50 % больных с нижним инфарктом миокарда наблюдают признаки повышенного тонуса симпатической нервной системы (брадикардия и/или гипотония) .
Лабораторные исследования
Для подтверждения диагноза инфаркта миокарда служат следующие лабораторные показатели:
-
неспецифнческие показатели тканевого некроза и воспалительной реакции;
-
данные электрокардиограммы;
-
результаты изменения уровня ферментов сыворотки крови.
Проявлением неспецифической реактивности организма в ответ на повреждение миокарда является полиморфноклеточный лейкоцитоз, который возникает в течение нескольких часов после появления ангинозной боли, сохраняется в течение 3-7 сут и часто достигает значений 12-15×109/л. СОЭ повышается не так быстро, как число лейкоцитов в крови, достигает пика в течение 1-й недели и иногда остается повышенной 1-2 нед.
Не всегда имеется четкая связь между изменениями на ЭКГ и степенью повреждения миокарда, однако появление патологического зубца Q или исчезновение зубца R обычно позволяет с большой вероятностью диагностировать трансмуральный инфаркт миокарда.
О наличии нетрансмурального инфаркта миокарда говорят в тех случаях, когда на ЭКГ выявляются лишь транзиторные изменения сегмента ST и стойкие изменения зубца Т. Однако эти изменения весьма вариабельны и неспецифичны и поэтому не могут служить основой для диагностики острого инфаркта миокарда.
В этой связи рациональная номенклатура для диагностики острого инфаркта миокарда должна лишь разграничивать последний на трансмуральный и нетрансмуральный в зависимости от наличия изменений зубца Q или волн ST-Т.
Сывороточные ферменты
Некротизированная во время острого инфаркта миокарда сердечная мышца выделяет в кровь большое количество ферментов. Скорость выброса различных специфических ферментов неодинакова. Изменение уровня ферментов в крови во времени имеет большую диагностическую ценность.
Ведение больных с острым инфарктом миокарда
При остром инфаркте миокарда можно выделить два основных типа осложнений – это осложнения, обусловленные электрической нестабильностью (аритмии) и механические (насосная недостаточность). Наиболее частой причиной «аритмической» смерти при остром инфаркте миокарда служит фибрилляция желудочков.
Большинство больных с фибрилляцией желудочков умирают в первые 24 ч после появления симптомов, а более половины из них – в течение первого часа. Хотя желудочковая экстрасистолия или желудочковая тахикардия нередко предшествуют фибрилляции желудочков, последняя может развиваться и без предшествующих аритмий.
Это наблюдение дало повод использовать лидокаин для профилактики спонтанной фибрилляции желудочков при остром инфаркте миокарда. Поэтому акцент лечебной тактики сместился от реанимационных мероприятий к предупреждению ситуаций, при которых возникает необходимость в подобных мероприятиях.
Это привело к тому, что за последние два десятилетия частота первичной фибрилляции желудочков понизилась.
Снижение смертности в больничных-условиях при остром инфаркте миокарда с 30 % до 10 % в значительной степени было результатом таких организационных мер, как быстрая доставка больных с острым инфарктом миокарда в лечебные учреждения, оборудованные устройствами для мониторирования ЭКГ и укомплектованные персоналом (не обязательно с высшим медицинским образованием), способным быстро распознать опасные для жизни желудочковые аритмии и сразу же назначить соответствующее лечение.
По мере того как уменьшилась частота внезапной смерти в стационаре вследствие адекватной профилактической антиаритмической терапии, на первый план стали выступать другие осложнения острого инфаркта миокарда, в частности недостаточность насосной функции миокарда.
И, несмотря на достижения в лечении больных с острой сердечной недостаточностью, последняя в настоящее время является основной причиной смерти при остром инфаркте миокарда.
Размер некротизированного вследствие ишемии участка коррелирует со степенью сердечной недостаточности и уровнем смертности, как в первые 10 дней, так и в более поздние сроки.
Killip была предложена оригинальная клиническая классификация, основанная на оценке степени недостаточности функции сердца. Согласно этой классификации, больных подразделяют на четыре класса.
- В 1-й класс включены больные, не имеющие признаков легочного или венозного застоя;
- во 2-й класс – лица с умеренной сердечной недостаточностью, при которой в легких выслушиваются хрипы, в сердце – ритм галопа, имеются одышка, признаки недостаточности правых отделов сердца, включающие венозный и печеночный застой;
- в 3-й класс – больные с выраженной сердечной недостаточностью, сопровождающейся отеком легких;
- в 4-й класс – больные в состоянии шока с системным давлением ниже 90 мм рт. ст. и признаками констрикции периферических сосудов, с потливостью, периферическим цианозом, спутанностью сознания, олигурией.
В некоторых исследованиях подсчитан риск госпитальной летальности для каждого из названных выше клинических классов Killip, он составляет для 1-го класса – 0-5%, для 2-го – 10-20%, для 3-го – 35-45 % и для 4-го – 85-90 %.
Ричард К. Пастернак, Евгений Браунвальд, Джозеф С. Алперт (Richard С. Pasternak, Eugene Braunwald, Joseph S. Alpert)
Инфаркт миокарда
Очаг ишемического некроза мышцы сердца, который развивается из-за сильного нарушения кровообращения, называется инфаркт миокарда. Человек при этом чувствует жгучую боль в области грудной клетки, которая может отдавать в предплечье и даже руку.
Кроме того, явным симптомом является непомерное чувство страха и холодный пот, появляющийся в результате сердечной болезни. Как только у человека обнаруживается инфаркт, его немедленно нужно госпитализировать.
Экстренная реанимация в значительной степени повышает шансы на сохранение жизни.
Статистические данные
Увы, но статистика неутешительная. По-прежнему люди в нашей стране и в мире часто умирают от этого сердечного заболевания. Даже прибывшая на место карета скорой помощи не всегда может помочь человеку, у которого стремительно развился недуг.
У мужчин после 40 лет инфаркт миокарда встречается гораздо чаще, нежели у женщин в этом же возрасте (до 60 лет).
Это связано с тем, что атеросклероз у представителей сильной половины человечества начинает развиваться раньше.
А вот после 60 лет принципиальной разницы нет – и мужчины, и женщины в одинаковой степени подвержены этому опасному недугу. Согласно статистике, примерно каждый третий человек умирает вследствие инфаркта.
Когда кровоснабжение нарушается хотя бы на 10-20 минут, то этого вполне достаточно для того, чтобы появились необратимые изменения мышцы сердца. Формируется постинфарктный рубец, который в дальнейшем может оказывать негативное влияние на самочувствие человека. Повышается риск возникновения повторного инфаркта или инсульта. Необходимо постоянно наблюдаться у лечащего врача!
Пять периодов болезни
Каждый из периодов имеет свои особенности и признаки:
- Предынфарктный. Этот период может продолжаться в течение нескольких суток и даже недель. Основной симптом – учащение приступов стенокардии.
- Острейший. Отличается недолгой продолжительностью – максимум 2 часа. Иными словами, с момента развития ишемии и до возникновения некроза проходит мало времени. Этот период может длиться всего 20 минут, поэтому необходима срочная госпитализация.
- Острый. С момента появления некроза и до миомаляции проходит, как правило, несколько суток. Максимальная продолжительность – 2 недели.
- Подострый. Уже начинают формироваться рубцы. Максимальная продолжительность данного периода – 2 месяца.
- Постинфарктный. Рубец созревает, и миокарду приходится приспосабливаться к новым условиям работы. Здесь очень важно, как поведет себя сердце при коренных изменениях. Если адаптации не будет, высока вероятность повторного приступа.
Причины развития недуга
Инфаркт сердца представляет собой острую форму ИБС (ишемической болезни). В подавляющем большинстве случаев (более 95 процентов) причиной развития недуга является атеросклеротическое поражение артерий.
Оно в свою очередь провоцирует сужение просвета. Довольно часто врачи фиксируют случаи, когда атеросклероз сочетается с острым тромбозом того участка сердца, которое уже было поражено.
Все это ведет к полному (либо частичному) прекращению снабжения сердца кровью.
Также инфаркт может развиться из-за следующих болезней и факторов:
- Сахарный диабет.
- Высокое давление.
- Ожирение и неправильное питание.
- Постоянный стресс, депрессия и другие нервные и психические заболевания.
- Постоянное употребление сигарет и спиртных напитков. Они также провоцируют симптомы инфаркта миокарда.
Классификация недуга
Какой-то одной конкретной классификации на данный момент не существует. Поэтому специалисты используют различные понятия, все зависит от разных факторов. Вот основные классификации, которыми пользуются врачи-кардиологи:
- В соответствии с размерами поражения. Здесь выделяют крупноочаговый и мелкоочаговый инфаркт. Первый встречается гораздо чаще – примерно у 80 процентов всех страдающих недугом людей.
- В зависимости от глубины поражения некроза. Например, трансмуральный или интрамуральный миокард. Всего существует четыре разновидности.
- По изменениям, которые показывает электрокардиограмма. Различают два вида: сердечная болезнь, которая сопровождается возникновением зубца Q, и недуг, при котором данный зубец отсутствует.
- По топографии. Здесь все зависит от того, какая именно ветвь корональной артерии поражена в результате инфаркта.
- По краткости возникновения. Всего три вида: первичный, рецидивирующий и повторный. Рецидивирующий инфаркт наступает менее через 2 месяца после появления первичного, а вот повторный – через 8 и более недель.
- По осложнению. Некоторые недуги могут быть осложнены какими-то сопутствующими заболеваниями, а какие-то – нет.
- По наличию и типу боли. В большинстве случаев первый признак и симптом инфаркта – сильная боль за грудиной. Это называется типичной формой. Также существуют атипичные болевые проявления. Например, человек может жаловаться на сильную боль в области челюсти, лопатки или руки. Также возможно появление отеков, аритмии и других малоприятных факторов.
- В соответствии с динамикой. Охватывает четыре периода (были рассмотрены выше): от острейшего до постинфарктного периода, когда образуются рубцы.
Основные симптомы
Признаки недуга проявляются в зависимости от стадии болезни. То есть для каждого из пяти периодов характерны своим симптомы:
- Предынфарктный период. Почти половина всех пациентов отмечают очень быстрое, внезапное развитие болезни. У остальных же наблюдается разный (по продолжительности и интенсивности) период прогрессирующей стенокардии. Симптомы могут меняться.
- Острейший период. Человек чувствует сильнейшую боль и сдавливание в грудной клетке. Она может отдавать в плечо, ухо, шею и другие места, заставляя пациента чувствовать дискомфорт. При этом характер болей может быть совершенно разным. Одни пациенты чувствуют распирающую или жгучую боль, другие – давящую, сжимающую или острую. Приступ боли может продолжаться несколько часов (у некоторых людей даже фиксировались приступы на протяжении 2 суток). Она может то стихать, то вновь усиливаться, сопровождаясь непомерным страхом, возбуждением и постоянной отдышкой. Вот еще некоторые признаки инфаркта: побледнение участков кожи, холодный пот, тахикардия, резкое падение артериального давления, перебои в работе сердца.
- Острый период. В большинстве случаев человек не чувствует боли. Этот период характеризуется развитием лихорадочного состояния (от трех до десяти дней). Повышенная температура может сохраняться на протяжении всего этого отрезка времени, при этом артериальная гипотензия, как правило, возрастает, равно как и симптомы сердечной недостаточности.
- Подострый период. Болевые ощущения уже не встречаются. Общее состояние человека нормализируется, постепенно снижается температура тела. Тахикардия, мучавшая пациента, исчезает.
- Постинфарктный период. В подавляющем большинстве случаев какие-то явные симптомы отсутствуют.
Профессиональные доктора-кардиологи в отдельную группу выделяют атипичные формы недуга. Они характеризуются возникновением боли в совершенно неожиданных местах – например, в горле, эпигастрии или зоне левой лопатки. Также существуют безболевые формы, и у человека появляются такие симптомы инфаркта, как удушье, коллапс, перебои в работе сердца, сильное головокружение и слабость.
Атипичная форма развивается в большей степени у людей, чей возраст перевалил за 60 лет. У таких пациентов имеются явные симптомы кардиосклероза. Отличительная особенность течения болезни – сильное нарушение кровообращения, которое возникло вследствие повторного инфаркта.
При этом атипичную форму имеет только один период – острейший.
Возможные осложнения
В первые часы и дни после развития недуга могут появиться осложнения. Они заметно утяжеляют течение болезни и уменьшают шансы на успешное лечение.
Большая часть пациентов жалуется на перебои в сердце (аритмия может быть разной). Они могут сохраняться на протяжении нескольких дней. Особенно опасно в этот период выглядит мерцание желудочков, которое затем переходит в фибрилляцию. У человека существенно возрастает риск смертельного исхода.
Недостаточность левого желудочка имеет следующие симптомы: застойный хрип, отек легких и некоторые проявления астмы.
Огромную опасность представляет кардиогенный шок, который стремительно развивается при обширном инфаркте. Часто у врачей попросту не бывает шансов, чтобы спасти умирающего пациента.
Основными признаками такого шока являются: резкое падение артериального давления, учащенное сердцебиение, цианоз, нарушение сознания.
Нередко у пациентов фиксируется разрыв мышечных волокон, который впоследствии может спровоцировать тампонаду сердца. Менее чем в 4 процентах случаев у человека наблюдается резкое нарушение кровотока в легких. Это осложнения также характеризуется повышенной смертностью.
Еще одним осложнением является острая аневризма сердца, которая постепенно переходит в хроническую стадию. Как следствие – возникновение сердечной недостаточности.
Отложение фибрина, которое происходит на стенках эндокарда, является прямой угрозой различным внутренним органам, включая почки, мозг и легкие. Из-за этого осложнения признаки инфаркта у мужчин и женщин проявляются особенно сильно.
Более поздний период недуга сопровождается такими осложнениями, как перикардит и эозинофилия. Встречаются и другие серьезные недуги.
Диагностика заболевания
Особенностью проведения диагностических процедур является то, что они могут быть назначены не только в период обследования, но и в процессе лечения заболевания.
Врач должен систематически изучать данные об активности ферментов сыворотки крови, а также показатели электрокардиограммы.
Это позволяет в дальнейшем избежать различных осложнений, что в свою очередь повышает шансы пациента на успешное лечение.
Человек может прийти к специалисту с различными жалобами. Они напрямую зависят от степени развития болезни, ее формы и продолжительности. Инфаркт выявляется при сохранении сильных болей в области груди на протяжении 30 минут (приступ длится до одного часа). При этом пациент чувствует острую сердечную недостаточность. Также могут проявляться и другие симптомы инфаркта у женщин и мужчин.
Электрокардиограмма в числе прочего позволяет фиксировать разные изменения в деятельности сердца. Например, врач имеет возможность обнаружить отрицательный зубец T, патологический комплекс QRS и другие негативные явления. После этого врачу необходимо провести ряд других диагностических обследований, либо назначить срочную операцию.
В первые несколько часов после наступления сильного болевого синдрома отмечается резкое повышение миоглобина в крови. Это специальный белок, основная задача которого – подача кислорода внутрь клеток.
Через 8 часов после наступления инфаркта может наблюдаться заметное повышение активности креатинфосфокиназа. Постепенно показатели нормализуются.
Процесс стабилизации занимается примерно двое суток, иногда и меньше. Уровень креатинфосфокиназа в крови должен замеряться несколько раз в сутки.
Это также следует отнести к диагностическим процедурам, которые имеют особенную важность для пациента.
На поздних стадиях развития недуга врачи также используют разные диагностические методы, несмотря на то, что повышается риск смертельного исхода. В частности, специалисту необходимо определить фермент лактатдегидрогеназы. Показатель приходит в норму только спустя одну неделю. Часто для нормализации и стабилизации показателей фермента лактатдегидрогеназы требуется две недели.
Нестабильная стенокардия может спровоцировать повышение изоформ белка тропонина. Врачи выявляют эти изменения посредством анализов. Симптомы инфаркта у мужчины или женщины вместе с тем могут ослабевать.
Анализ крови, который сдает пациент, позволяет врачу увидеть увеличение уровня СОЭ, лейкоцитов и других элементов. Клиническая картина выглядит более полной, что способствует успешному лечению в дальнейшем.
Многие кардиологи назначают ЭхоКГ, основная задача которого – выявление различных нарушений сократимости желудочка, а также истончение его стеночки.
В более престижных клиниках проводится современная диагностическая процедура – коронарная ангиография. Она позволяет специалисту выявить тромботическую окклюзию артерии.
Кроме того, данный диагностический метод дает возможность доктору определить, целесообразно ли проводить операцию на сердце пациента или нет. Иными словами, оценивается вероятность проведения шунтирования или ангиопластики.
Такие радикальные методы лечения зачастую являются единственным путем к спасению при обнаружении серьезных сердечных заболеваний.
Профессиональное лечение. Почему следует обращаться только к опытным врачам?
Как только имеются подозрения на инфаркт миокарда, пациента следует немедленно госпитализировать в местную кардиологическую реанимацию. Если зафиксирован острый период, то человеку в первую очередь необходимо соблюдать постельный режим.
Любые психологические нагрузки в этот период исключены! Что касается питания, то оно сильно ограничено по объему и калорийности. Когда наступает подострый период, то человека уже могут перевести из реанимационного отделения в кардиологию, где он продолжит восстановительный курс после тяжелого приступа.
Лечение инфаркта миокарда может занять длительное время, когда пациенту систематически придется проверяться у лечащего врача, сдавать различные анализы и проходить кучу обследований.
Чтобы купировать сильнейший болевой синдром, врач назначает наркотические анальгетики. При этом лечение проводится в сочетании с нейролептиками, а также введением нитроглицерина посредством укола в вену.
Терапия, которую проводят опытные специалисты при инфаркте, необходима для того, чтобы предупредить и устранить перебои в сердце и кардиогенный шок. Как правило, пациент в этот период принимает антиаритмические средства, в числе которых тромболитики, спазмолитики и нитраты.
Крайне важно, чтобы лечение инфаркта миокарда проводил опытный врач. Только в престижной клинике работают специалисты, способные правильно оценить состояние пациента. Когда человек выживает после приступа, это не значит, что опасность позади. Впереди длительный курс лечения, и от подборки препаратов, опыта врачей и технической оснащенности клиники зависит успешность процесса.
Конечно, когда человек теряет сознание в результате инфаркта, родным и близким нецелесообразно обращаться в частную клинику. А вот восстановительный период лучше провести как раз в коммерческом медицинском учреждении. Когда пациент сможет нормально ходить, можно записаться на прием к специалисту, который поможет минимизировать последствия тяжелой болезни.
Особенности составления прогноза при инфаркте
Особенность заключается в том, что только при прохождении острого периода недуга врач может дать положительный прогноз. Если же у пациента обнаружены некоторые осложнения, то специалисты дают, как правило, отрицательный прогноз.
Сам по себе инфаркт является очень тяжелым и во многих случаях смертельным заболеванием. Высока вероятность наступления различных осложнений. В большинстве случаев смерть наступает в первые 24 часа после возникновения приступа.
Когда повреждается более половины всего участка миокарда, то сердце уже не может нормально функционировать, как следствие – стремительное развитие кардиогенного шока и наступление смерти.
Даже если миокард поврежден на 40 и менее процентов, сердце может не справиться с резко возникшими нагрузками, и появляются сильные осложнения, одним из которых является сердечная недостаточность.
Здоровый образ жизни – лучшая профилактика
Чтобы признаки инфаркта миокарда у женщин и мужчин не проявлялись, необходимо соблюдать здоровый образ жизни. Самое главное – правильно питаться, исключить вредные привычки, меньше нервничать по пустякам, заниматься физически, а также систематически проверять уровень холестерина в крови и осуществлять замер артериального давления.
Помогут вам осуществлять профилактику заболевания врачи “Клинической больнице “РЖД-Медицина” г. Нижнего Новгорода”

 Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда 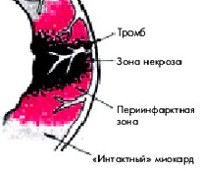 Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда