- 17 Ноя 2017 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
- 14 Июл 2017 Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
- 14 Июл 2017 Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
- 13 Июл 2017 Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
- 13 Июл 2017 Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…
- 14 Июл 2017 Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…
- 14 Июл 2017 Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
- 13 Июл 2017 Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
- 13 Июл 2017 Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.
- 13 Июл 2017 Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
Мышечные дистонии
Дистонии представляют собой двигательные расстройства, при которых устойчивые мышечные сокращения вызывают скручивание и повторяющиеся и ненормальные движения. Непроизвольные и иногда болезненные движения могут вовлекать как одну мышцу, так и группу мышц в конечностях, шее, лице голове. Как правило, у пациентов с мышечной дистонией интеллект не страдает и не бывает каких либо психических проблем.
Мышечная дистония может быть в различных частях тела. Ранние симптомы могут включать в себя ухудшение почерка после написания нескольких строк, судороги в ногах или скованность в мышцах ног, могут возникать неожиданно как “гром среди ясного неба” или возникать после бега или ходьбы на некоторое расстояние. Возможно непроизвольное скручивание шеи, особенно после нагрузки или стресса.
Иногда возникает непроизвольное частое моргание глаз, что может приводить к функциональной слепоте. Другие возможные симптомы это тремор и нарушения речи. Начальные симптомы могут быть очень незначительными и могут быть заметны только после длительных нагрузок, стресса или усталости. Со временем симптомы могут стать более явными и стойкими, но, иногда, они могут не прогрессировать.
У некоторых пациентов, симптомы дистонии появляются в детстве, в возрастном промежутке от 5 до 16 лет, чаще всего, в конечностях (ноге или в руке). При генерализованной дистонии дистонические движения могут быстро прогрессировать и вовлекать все конечности и туловище, но скорость прогрессирования обычно заметно замедляется после завершения пубертатного возраста.
У других пациентов, симптомы появляются в конце подросткового или раннего взрослого возраста. В таких случаях, дистония нередко начинается в верхних частях тела, а симптоматика прогрессирует медленно. Дистония, которая начинается в зрелом возрасте, чаще всего, остается фокальной или сегментарной дистонией.
Прогрессирование дистонии проходит несколько стадий. Первоначально дистонические движения преходящие и появляются только во время произвольных движений или стресса.
В дальнейшем, у пациентов могут возникать дистонические ненормальные позы и движения во время ходьбы и, в конечном счете, даже в состоянии покоя.
Дистонические движения могут со временем привести к стойким физическим дефектам, так как возникают укорочения сухожилий.
При вторичных дистониях вследствие травмы или инсульта у пациентов отмечаются аномальные движения только с одной стороны тела, которые могут появиться сразу после травмы головного мозга (инсульта) или через некоторое время после. Симптомы обычно не прогрессируют и не охватывают другие части тела.
Классификация дистоний
Одна из классификаций дистонии подразделяет их в зависимости от частей тела, вовлеченных в это состояние:
- Генерализованная дистония охватывает большую часть тела или все тело.
- Фокальная дистония локализуется в определенной части тела.
- Мультифокальная дистония включает в себя два или более участка тела.
- Сегментарная дистония влияет на два или более соседних части тела.
- Гемидистония охватывает одну сторону тела
Некоторые типы дистонии выделяются как отдельные синдромы:
Торсионная дистония, которая ранее называлась мышечная деформирующая дистония является редкой формой дистонии, имеет генетическую детерминированность, обычно начинается в детстве и неуклонно прогрессирует. Торсионная дистония приводит к выраженным физическим дефектам и нередко к тяжелой инвалидизации.
Исследования генетиков выявили причину этой формы дистонии (у многих пациентов имелись мутации в гене под названием DYT1). Было также отмечено, что этот ген ассоциирован не только с генерализованной дистонией, но и с некоторыми формами фокальной дистонии.
Тем не менее, есть данные, что большинство дистоний не связаны с этим дефектом гена и имеют неизвестную причину.
Цервикальная дистония или спастическая кривошея, является наиболее распространенной фокальной дистонией. При спастической кривошее страдают мышцы, контролирующие положение головы, в результате чего, происходит скручивание и поворот головы в одну сторону. Кроме того, голова может быть наклонена вперед или назад.
Спастическая кривошея может возникнуть в любом возрасте, хотя большинство людей дебютные симптомы отмечают в среднем возрасте. Спастическая кривошея начинается медленно и, постепенно прогрессируя, останавливается на одном уровне.
У 10 – 20 процентов пациентов со спастической кривошеей возникает ремиссия, но, к сожалению, ремиссия не бывает стойкой.
Блефароспазм, второй из наиболее распространенных видов фокальной дистонии – это непроизвольное, насильственное закрытие век. Первые симптомы могут быть в виде неконтролируемого мигания.
На начальном этапе может быть вовлечен только один глаз, но в итоге происходит вовлечение мышц обоих глаз.
Спазмы могут приводить к полному закрытию век, в результате чего, возникает функциональная слепота, хотя сами глаза и зрение в норме.
Краниальная дистония это термин, используемый для описания дистонии, которая влияет на мышцы головы, лица и шеи. Оромандибулярная дистония затрагивает мышцы челюсти, губ и языка. Челюсть, может выдвигаться вперед, опускаться или закрываться и возможны нарушения глотания и речи.
Спастические дисфония поражает мышцы гортани, которые контролируют речь, что может вызвать нарушения речи, дыхания или хриплость голоса. Синдром Мейга является сочетанием блефароспазма и оромандибулярной дистонии и иногда спастической дисфонии.
Спастическая кривошея также иногда классифицируется, как краниальная дистония.
Писчий спазм – это дистония, которая затрагивает мышцы кисти, а иногда и предплечья, и возникает только во время письма. Подобные координационные дистонии также называется судорогами машинистки и судорогами музыканта.
Допа – зависимая дистония (ДЗД), одной из которых является дистония Segawa, достаточно хорошо поддается лечению препаратами этой группы (леводопа), которые обычно используются для лечения болезни Паркинсона.
Как правило, ДЗД начинается в детстве или в подростковом возрасте, с прогрессирующим ухудшением процесса ходьбы, а в некоторых случаях и наличием спастичности.
При дистонии Segawa, симптомы могут колебаться в течение дня от относительной мобильности утром, с постепенным ухудшением в дневное и вечернее время, а также после физических упражнений. Диагноз ДЗД может быть не выставлен своевременно, так как эта форма дистонии по проявлениям напоминает по симптоматике церебральный паралич.
Кроме того, существуют формы дистонии, которые могут иметь четкую генетическую причину: DYT1 дистония является редкой формой доминантно наследуемой генарализованной дистонии, которая может быть вызваны мутацией в гене DYT1.
Эта форма дистонии обычно начинается в детстве, сначала влияет на конечности, и неуклонно прогрессирует, часто вызывая инвалидизацию. Поскольку эффекты мутации гена проявляются не всегда, у некоторых людей с наличием мутации этого гена может не быть проявлений дистонии.
В последнее время исследователи выявили еще одну генетическую причину дистонии связанную связано с мутациями в гене DYT6. Дистония вызванная мутацией в гене DYT6 часто проявляется как черепно-лицевая дистония, цервикальная дистонии или дистония руки.
Многие другие гены, которые вызывают дистонические синдромы, были идентифицированы в последние годы.
Некоторые важные генетические причины дистонии включают мутации в следующих генах: DYT3, который вызывает дистонию, связанную с паркинсонизмом; DYT5 (GTP циклогидролазы 1), который связан с допа – зависимой дистонией (болезнь Segawa); DYT6, связанный с несколькими клинические проявления дистонии; DYT11 – вызывает дистонию, связанную с миоклонусами, DYT12 – вызывает быстрое развитие дистонии, связанной с паркинсонизмом.
Механизм развития дистонии
- GABA (гамма-аминомасляная кислота), ингибирующее вещество, которое помогает мозгу контролировать мышцы.
- Допамин, химическое вещество, которое оказывает тормозящее влияние мозга на двигательную активность.
- Ацетилхолин, химическое вещество активирующего действия, которое помогает регулировать действие дофамина в головном мозге. В организме ацетилхолин выделяется в нервные окончания и вызывает сокращение мышц.
- Норадреналин и серотонин, ингибирующие вещества, которые помогают мозгу регулировать действие ацетилхолина.
Приобретенные дистонии, которые также называются вторичные дистонии, являются результатом влияния экзогенных факторов или заболеваний, приводящих к повреждению базальных ганглиев. Родовая травма (в частности, из-за гипоксии мозга), некоторые инфекции, реакция на некоторые лекарства, тяжелые металлы или отравления окисью углерода, травмы, или инсульт могут привести к появлению дистонических симптомов. Дистонии также могут быть симптомами других заболеваний, некоторые из которых могут быть наследственными.
Около 50% случаев дистонии не имеют никакой связи с заболеваниями или травмами и называются первичной или идиопатической дистонией.
Некоторые случаи первичной дистонии могут иметь различные типы наследственных паттернов.
Лечение
В настоящее время не существует медикаментов, которые могут предотвратить развитие дистонии или замедлить прогрессирование. Однако существует несколько вариантов лечения, которые могут облегчить некоторые симптомы дистонии, поэтому врачи могут подобрать каждому пациенту определенную тактику лечения, основанную на конкретных симптомах.
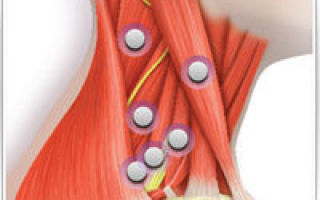
- Ботулинотерапия. Инъекции ботулинического токсина часто являются наиболее эффективным средством для лечения фокальной дистонии. Инъекции небольших количеств этого химического вещества в пораженные мышц предотвращает мышечные сокращения и может обеспечить временное улучшение аномальных поз и движений, которые характерны для дистонии. Вначале эти инъекции использовались для лечения блефароспазма, но в настоящее время широко используются для лечения других основных дистоний. Ботулинический токсин уменьшает мышечные спазмы, блокируя высвобождение нейромедиатора ацетилхолина, который вызывает сокращение мышцы. Эффект обычно начинает проявляться через несколько дней после инъекции и может длиться в течение нескольких месяцев, прежде чем появляется необходимость повторной инъекции.
- Медикаментозное лечение. Несколько классов лекарственных средств, которые оказывают влияние на различные нейромедиаторы могут быть эффективными для лечения различных форм дистонии. Эти препараты включают:
- Антихолинергические средства – блокируют действие нейротрансмиттера ацетилхолина. Медикаменты этой группы включают тригексифенидил и бензтропин. Иногда эти лекарства могут вызывать побочные действия, такие как сонливость или нарушения памяти, особенно при использовании высоких доз и у пожилых людей. Эти побочные действия могут ограничивать их положительный эффект. Другие побочные эффекты, такие как сухость во рту и запор,обычно можно корректировать с помощью изменения диеты или других лекарственных препаратов.
- ГАМК-эргические препараты, регулирующие нейротрансмиттер ГАМК. Эти препараты включают бензодиазепины, такие как диазепам, лоразепам, клоназепам и баклофен. Сонливость является их общим побочным эффектом.
- Допаминергические препараты действуют на систему дофамина и нейротрансмиттера допамина, который участвует в контроле работы мышц. Некоторые пациентам хороший эффект дает применение препаратов, которые блокируют действие допамина, таких как тетрабеназин. Побочные эффекты (например, увеличение веса и непроизвольные и повторяющиеся движения мышц) могут ограничить использование этих препаратов. Dopa- зависимая дистония (ДЗД) является специфической формой дистонии, которая чаще всего встречается у детей, и достаточно неплохо лечится леводопой.
- Глубокая стимуляция мозга может быть рекомендована некоторым пациентам с дистонией, особенно когда лекарства не достаточно снижают симптоматику или побочные эффекты лекарств достаточно выраженные. При ГСМ проводится имплантация небольших электродов (подключенных к генератору импульсов) в конкретные отделы головного мозга, которые контролируют движение. Контролируемые электрические импульсы направляются точно в области мозга, которые формирует дистонические симптомы, и таким образом блокируют патологическую импульсацию этих отделов.
- ЛФК. Программы упражнений являются дополнением к другим методам лечения.
Хирургические методы лечения в некоторых случаях могут быть рекомендованы отдельным пациентам, когда лекарства оказываются не эффективны или побочные эффекты являются слишком серьезными. В отдельных случаях при выраженной генерализованной дистонии проводится хирургическая деструкция части таламуса, глубокой структуры мозга контролирующей движения.
Нарушение речи является основным риском такой процедуры, так как таламус располагается около структур головного мозга, контролирующих речь. Хирургическая денервация мышц иногда помогает при фокальной дистонии, в том числе при блефароспазме, спазматической дисфонии и кривошее.
Но результаты таких денерваций не очень обнадеживающие в долгосрочной перспективе.
Торсионная дистония
Описание других видов заболеваний на букву «Т»:
Токсическая энцефалопатия;
Торсионная дистония;
Травматическая энцефалопатия;
Травмы периферических нервов;
Транзиторная глобальная амнезия;
Транзиторная ишемическая атака;
Тромбоз кавернозного синуса;
Туберкулезный менингит;
Туберкулома головного мозга;
Туберозный склероз.
Осложнением становится контрактура суставов и искривление позвоночника. Диагноз торсионная дистония ставится на основании исключения иной патологии ЦНС и вторичной торсионной дистонии.
Терапии проводится витаминами группы В, противопаркинсоническими препаратами, спазмолитиками и антиконвульсантами.
При стереотаксической деструкции подкорковых структур головного мозга прибегают к хирургическому лечению.
Общие сведения о патологии
Торсионная дистония (с лат. «torsio» – скручивание) – это хроническое заболевание центральной нервной системы, влекущее за собой тонические мышечные нарушения с последующим появлением гиперкинезов и формированием афизиологических поз у больного. Впервые патология такого характера была описана в 1907 году, однако учитывая симптомы оно было отнесено к истерическому неврозу.
Позже, в 2011 году Г. Оппенгейм доказал органический характер торсионной дистонии, но еще длительное время велись многочисленные дискуссии на тему нозологической принадлежности заболевания. Патогенез торсионной дистонии до сих пор остается неизученным.
Диагноз торсионная дистония ставится пациентам любых возрастов. Однако, подавляющее большинство пациентов – это молодые люди, не достигшие двадцатилетнего возраста.
65% болезни диагностируется у детей и подростков в возрасте до 15 лет. В зависимости от места проживания, встречаемость патологии составляет 1 случай на 160 тыс. человек или 1 на 15 000.
В среднем встречается 40 случаев на 100 000 населения.
Торсионная дистония считается достаточно актуальной проблемой современной медицины. Это обусловлено тем, что заболевание встречается все чаще и приводит к инвалидизации молодых людей. Более того, сегодня не существует действительно эффективной патогенетической терапии, позволяющей минимизировать осложнения заболевания.
Причины развития торсионной дистонии
Симптоматическая торсионная дистония диагностируется при:
- болезни Вильсона;
- детском церебральном параличе;
- эпидемическом энцефалите;
- хорее Гентингтона;
- опухолях головного мозга;
- черепно-мозговых травмах.
Среди врачей бытует распространенное мнение, что рассматриваемая патология является следствием нарушения метаболизма допамина в организме. Такое утверждение не беспочвенно. Так, в большинстве случаев подтвержденного диагноза торсионная дистония, в крови у больных обнаруживается повышенный уровень допамин-гидроксилазы.
Относительно патогенетической теории заболевания, то распространенной является та, которая говорит, что заболевание развивается вследствие расстройства подкорковой регуляции. Такая теория подтверждается выраженными морфологическими дегенеративными изменениями в подкорковых ядрах (черной субстанции, базальных ядрах, красном, субталамическим).
Классификация торсионной дистонии
Фокальная форма торсионной дистонии сопровождается тоническими спазмами отдельно взятых мышц. К этой группе относятся:
- Писчий спазм. В этом случае мышцы кисти сокращаются непроизвольно, из-за чего у больного отмечаются проблемы с письмом. Сюда же относятся спазмы стопы и мышц шеи.
- Оромандибулярная дистония – отмечается непроизвольной сокращение жевательных мышц (рта, щек, языка).
- Идиопатический блефароспазм – из-за того, что происходит тонический спазм круговой мышцы глаза, у больного отмечается непроизвольное смыкание век.
- Спастическая дисфагия – пациент жалуется на затруднение глотательной функции или отмечается ее полное отсутствие.
Развитие симптомов торсионной дистонии (клиническое наблюдение)
Торсионная дистония – редкое прогрессирующее заболевание центральной нервной системы, встречающееся с частотой 3-4 случая на 100000 населения и имеющее 13 генетических форм.
Она характеризуется неравномерным повышением мышечного тонуса в отдельных частях тела и развитием фиксированных патологических поз, чаще в ногах, но иногда в руках, шее и туловище. Течение относительно доброкачественное, но к патологическим позам постепенно присоединяются легкие паркинсоноподобные симптомы: замедленность движений, «дистонический»
Ниже представлено краткое описание катамнестического наблюдения больной, иллюстрирующее сложность диагностики торсионной дистонии. Обращает на себя внимание тяжесть клинических проявлений (фото больной в разные годы жизни) при абсолютно нормальной картине на МР-изображениях.
Больная Л. в течение 10 лет (с 4 лет 4 мес. до 15 лет) систематически госпитализировалась в отделение психоневрологии и эпилепсии РДКБ. Диагноз при первичном поступлении: нейроинфекция (энцефаломиелополирадикулоневрит). Окончательный диагноз: торсионная дистония, дофа-независимая, генерализованная форма, прогрессирующее течение.
Из анамнеза известно, что девочка родилась от 5-й беременности (у матери было 2-е срочных родов), протекавшей на фоне ОПГ-гестоза. При рождении масса тела составляла 2 кг 900 г., рост 51 см, окружность головы 35 см.
С рождения находилась под наблюдением невролога по поводу синдрома мышечной дистонии и тремора рук. Раннее развитие соответствовало возрастным нормам. В возрасте 4,5 лет у девочки, спустя 2 дня после перенесенной ОРВИ, появилось нарушение походки по типу парапаретической.
Слабость в ногах прогрессировала, и в 4 года 7 мес. девочка перестала самостоятельно ходить.
Клиническая картина обследования и лечения представлены в хронологическом порядке.
В 4 года 7 мес. в неврологическом статусе отмечались мышечная гипотония в ногах, торпидность сухожильных рефлексов, опора на передний отдел стоп, неустойчивость в позе Ромберга, выраженная вегетативная симптоматика (мраморность кожных покровов, холодные мокрые стопы и ладони). Самостоятельно могла пройти 5-6 шагов.
Обследована:
- рентгенограмма позвоночника – без изменений;
- глазное дно в норме;
- ЭМГ нижних конечностей: признаки денервационных изменений с акцентом справа. Электрогенез мышц нижних конечностей с признаками надсегментарных влияний;
- МРТ спинного мозга: в просвете дурального мешка на уровне Т5-Т8 определяются единичные гипоинтенсивные очаговые образования неправильной формы размерами 5-7 мм, прилегающие к задней поверхности спинного мозга.
Диагноз – миелополирадикулоневрит.
Проводилась терапия преднизолоном, на фоне которой больная вновь стала самостоятельно ходить (парапаретической походкой, периодически жаловалась на слабость в ногах), быстро уставала, не могла бегать. После ангины состояние вновь ухудшилось.
В возрасте 5 лет 3 мес. девочка была осмотрена специалистами в клинике 1 ММА им. И.М.Сеченова, поставлен диагноз – антифосфолипидный синдром. В НИИ ревматологии были исключены системные заболевания соединительной ткани.
В неврологическом статусе в этом возрасте впервые появился экстрапирамидный синдром (повышение мышечного тонуса по пластическому типу, скованность в нижних конечностях).
Обследована:
- ЭНМГ: надсегментарные нарушения, преимущественно экстрапирамидного характера;
- ЭЭГ: диффузные общемозговые изменения биоэлектрической активности;
- Окулист: глазное дно в норме;
- Консультация генетика: данных, свидетельствующих о наследственной патологии, нет;
- МРТ головного и спинного мозга – очаговых изменений не обнаружено. Не обнаружено также выявленных ранее на МРТ спинного мозга очагов.
В 5 лет 7 мес. в неврологическом статусе отмечались: нижний парапарез, повышение мышечного тонуса по смешанному корково-подкорковому типу, высокие сухожильные рефлексы, клонусы стоп.
Диагноз – антифосфолипидный синдром. Подкорковый синдром.
Обследована:
- ЭНМГ: надсегментарные нарушения, денервационные изменения на уровне С1-С4;
- Окулист: глазное дно без изменений;
- Эндокринолог: субклинический гипотиреоз.
Получала метипред, мидокалм, наком (1/4 т. х 2 р/д), l-тироксин. На фоне терапии накомом отмечалось временное незначительное улучшение – уменьшение гипертонуса, активизация движений в нижних конечностях. Через 2 мес. от начала терапии накомом клиническая симптоматика вернулась к исходной.
В 6 лет в неврологическом статусе появилась дизартрия, мышечный тонус повышен по смешанному типу, сухожильные рефлексы высокие без разницы сторон, патологические симптомы с 2-х сторон. Легкий тремор пальцев вытянутых рук. Легкая интенция при выполнении пальценосовой пробы. Самостоятельно не ходит.
Диагноз: подострый склерозирующий панэнцефалит.
Обследована:
- ЭНМГ: надсегментарные нарушения;
- Окулист: глазное дно без патологии;
- Миелография: исключен объемный процесс спинного мозга;
- КТ головного мозга: без изменений.
Получала лечение: мидокалм, наком.
В 6 лет 4 мес. Диагноз: рассеянный энцефаломиелополирадикулоневрит, клиническая симптоматика прежняя.
В 7 лет 7 мес. состояние ухудшилось: мышечный тонус повышен по экстрапирамидному типу, больше слева. Изменилась речь – тихая, замедленная, больная гипомимична. Появился тремор языка, усилился тремор пальцев рук. В ногах отмечены гиперкинезы.
Диагноз: нижняя спастическая параплегия (болезнь Штрюмпеля) с экстрапирамидными нарушениями.
Получала ноотропил, церебролизин, наком, мидокалм. Попытка введения финлепсина привела к усилению гиперкинезов в ногах.
В 11 лет в неврологическом статусе: самостоятельно не ходит, тетрапарез, повышение тонуса по смешанному типу с преобладанием экстрапирамидного. Тихая, замедленная речь. Тремор туловища, левосторонний гемибаллизм, торсионная дистония в мышцах туловища, кривошея. Гиперкинезы усиливаются при движениях и сочетаются с патологическими синкинезиями. Гипомимична.
Диагноз: дегенеративное заболевание ЦНС, неклассифицированная форма. Гипотиреоз.
Обследована: МРТ головного мозга – без изменений.
При осмотре в 12 лет отмечено, что состояние тяжелое: самостоятельно не ходит, не может встать с кровати, сидит только с опорой и непродолжительное время. Нарушены движения в руках – не может брать предметы, кормится с посторонней помощью.
Большую часть времени читает книги, страницы которых переворачивает языком. Тетрапарез, повышение тонуса по экстрапирамидному типу. Речь дизартрична. Тремор туловища, левосторонний гемибаллизм, грубая торсионная дистония конечностей, кривошея. Гиперкинезы усиливаются при движениях.
Заподозрен диагноз: торсионная дистония, дофа-независимая форма.
Катамнестическое наблюдение. С момента установления этого диагноза по настоящее время (17 лет) состояние девочки медленно ухудшается: нарастают торсионные деформации, мышечная ригидность.
Неоднократный генетический анализ на DYT1 (дистонию 1 типа) мутаций не выявил, анализ на другие 12 форм не проводился. Неоднократно исключались болезнь Вильсона-Коновалова (церулоплазмин, медь в норме), ревматизм.
В течении заболевания не отмечено каких-либо симптомов, опровергающих диагноз торсионной дистонии.
Обсуждение:
Клиническую картину первичной дистонии составляют нарушение походки, дистония конечностей, лордоз или сколиоз, постуральный тремор.
Иногда при первичной дистонии отмечаются признаки паркинсонизма: брадикинезия, тремор покоя, гипомимия, симптом зубчатого колеса, ночные миоклонии.
Следует заметить, что какими бы тяжелыми не были двигательные нарушения, у больных никогда не страдает интеллект. Напротив, их психическую сферу характеризуют остроумие и наблюдательность, сочетающиеся с пессимистичным настроением.
Для торсионной дистонии не характерны морфологические изменения в мозге. Развитие заболевания связано с нарушением нейромедиаторного обмена в базальных ганглиях.
Электрофизиологические исследования (электромиография) показывают, что при дистонии нарушается центральное торможение рефлекторного напряжения мышц при действии тактильных раздражителей.
Точные изменения нейрохимии при дистонии неизвестны, однако ведущую роль отводят дофамину и его метаболитам.
Диагностировать торсионную дистонию трудно, поскольку диагноз основывается на клинических симптомах (дистонические позы и проявления паркинсонизма) и неуклонно прогрессирующем течении заболевания. В отличие от других генетических болезней, в данном случае не существует параклинических методов диагностики.
Характерной особенностью торсионной дистонии является абсолютно нормальная картина при нейровизуализации даже у больных с тяжелейшими клиническими проявлениями. Несмотря на то, что сегодня все 13 генетических форм заболевания известны, на практике проводят генетический анализ только на DYT1 – дистонию 1 типа.
Эта форма заболевания встречается в 20% случаев торсионной дистонии и является наиболее распространенной.
Генетические анализы на другие формы еще не проводятся в клинике из-за технической сложности и высокой стоимости реактивов.
При электромиографии (ЭМГ) обнаруживаются сокращения агонистов и антагонистов длительностью более чем 30 сек.
, которые оканчиваются коротким периодом затишья; выявляются также повторные ритмические сокращения – 1-2 в сек. – в виде быстрых, нерегулярных, коротких подергиваний и тремор 6-10 Гц.
Диагноз торсионной дистонии во многом основан на исключении других заболеваний, имеющих сходную клиническую картину. В первую очередь, это болезни обмена меди (болезнь Вильсона-Коновалова), железа (болезнь Галлервордена-Шпатца) и др.
В связи с генетической природой заболевания этиотропное и патогенетическое лечение торсионной дистонии пока не разработано.
Для симптоматической терапии применяют препараты, влияющие на дофаминовый обмен: агонисты дофамина (карбидопа, леводопа); антихолинергические препараты (тригексифенидил (циклодол), бензтропин, проциклидин, этопропазин), мышечные релаксанты (баклофен, клоназепам, тизанидин (сирдалуд), толперизон (мидокалм)), антиконвульсанты (карбмазепин, габапентин) и антагонисты дофамина (нейролептики). Медикаментозная терапия торсионной дистонии осложняется побочными эффектами и узким терапевтическим окном. Применение инъекции ботулотоксина А в мышцы обусловлено взаимодействием ботулотоксина с ацетилхолиновыми рецепторами, расслабляющими мышцы. Метод показан при фокальной дистонии, эффект наблюдается приблизительно в 50% случаев. Длительность действия ботулотоксина А – от 1 до 6 мес., после чего требуется повторное введение. При неэффективности медикаментозных препаратов и медленном прогрессировании симптомов проводят нейрохирургическое лечение, заключающееся в глубокой стимуляции бледного шара.
В последние годы активно проводят исследования по генной терапии торсионной дистонии на животных моделях. Положительные результаты этих работ позволяют обнадежить больных.
Источник: журнал “Медицинский совет” №3 2007.
Пройти диагностику и лечение мышечной дистонии в Москве, цена
Мышечная дистония (торсионная дистония, торсионный спазм) — хроническое заболевание, которое обычно проявляется в возрасте около 15 лет и медленно прогрессирует, проходя стадии обострения и ремиссии.
Заболевание выражается в том, что мышечный тонус в разных частях тела распределяется неравномерно, и в результате возникают непроизвольные движения (часто вращательного характера).
Мышечной дистонией страдают в основном мужчины, заболевание передается по наследству, в некоторых семьях отмечается на протяжении 4-5 поколений.
Помимо наследственной, выделяют симптоматическую мышечную дистонию, которая встречается, например, при заболеваниях, которые вызывают поражение отдельных участков головного мозга.
Специалисты отделения неврологии Клинического госпиталя на Яузе проводят диагностику и лечение мышечной дистонии, применяя самые современные методы.
Симптомы мышечной дистонии
Мышечная дистония может охватывать небольшую часть тела (локальная или фокальная форма) или вовлекать мышцы всего тела (генерализованная форма).
Для локальной формы характерны гиперкинезы мышц конечностей и шеи. Например, это может быть спастическая кривошея, блефароспазм (неконтролируемое мигание), писчий спазм (непроизвольные движения правой руки), щечно-лицевая дистония и другие.
С годами локальная форма мышечной дистонии переходит в генерализованную, непроизвольные движения становятся все более выраженными. Тонические гиперкинезы охватывают мышцы туловища, шеи, конечностей.
Тело больного выгибается в разные стороны, вращается вокруг собственной оси, нередко сильно искривляется позвоночник. Суставы постепенно деформируются.
При произвольных движениях, особенно при ходьбе, гиперкинезы усиливаются, как и при эмоциональных перегрузках, однако в состоянии покоя они уменьшаются, а во время сна — отсутствуют. При тяжелых формах заболевания могут пострадать процессы дыхания, глотания, речь.
Причины мышечной дистонии
Специалисты выделяют следующие причины и факторы риска развития мышечной дистонии:
- наследственность
- воспалительные заболевания центральной нервной системы (эпидемический энцефалит), опухоли головного мозга
- нейроинфекции (например, токсоплазмоз, лямблиоз)
- атеросклероз сосудов головного мозга
- интоксикации
- родовая травма, ДЦП и другие
Специалисты отделения неврологии Клинического госпиталя на Яузе ставят диагноз на основании клинических данных.
Для постановки точного диагноза и выявления истинных причин заболевания пациенту необходимо сдать общий и клинический анализы крови, определить уровень глюкозы, холестерина, билирубина, креатинина, калия, кальция, меди и кортизола в крови.
Также в Клиническом госпитале на Яузе используются инструментальные методы диагностики: ЭКГ, электроэнцефалография (ЭЭГ), КТ или МРТ, электромиография.
Лечение мышечной дистонии в Клиническом госпитале на Яузе
В связи с тяжестью заболевания и неблагоприятными прогнозами при первых же симптомах мышечной дистонии необходимо обращаться к неврологу.
В зависимости от причин возникновения, формы и тяжести заболевания специалисты отделения неврологии Клинического госпиталя на Яузе назначают антихолинэстеразные и ноотропные препараты, нейролептики, транквилизаторы, средства для лечения паркинсонизма, витамины группы В. Также пациентам рекомендуется пройти курсы лечебной гимнастики и массажа.
Если заболевание протекает длительно и приводит к тому, что пациент лишается трудоспособности или возможности себя обслуживать, показано хирургическое лечение.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Работаем без выходных
Обслуживание на двух языках: русский, английский. Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Диагностика и лечение экстрапирамидных гиперкинезов | #06/05 | «Лечащий врач» – профессиональное медицинское издание для врачей. Научные статьи
Экстрапирамидные гиперкинезы относятся к числу расстройств, которые не столько угрожают жизни, сколько «разрушают» ее, значительно ограничивая функциональные возможности пациентов, приводя их к психологической и социальной изоляции.
Длительное время результаты лечения экстрапирамидных гиперкинезов вызывали лишь разочарование как у самих пациентов, так и у врачей. Но в последние десятилетия ситуация начала меняться.
Появились более четкие критерии диагностики различных вариантов экстрапирамидных гиперкинезов, существенно расширились возможности лечения, как за счет появления новых методов, так и за счет более рационального применения ранее существовавших.
И если мы до сих пор в подавляющем большинстве случаев не можем кардинально излечить гиперкинез, то, по крайней мере, способны существенно улучшить качество жизни многих пациентов. В данной статье рассмотрены современные подходы к диагностике и лечению наиболее частых вариантов экстрапирамидных гиперкинезов.
Определение и классификация экстрапирамидных гиперкинезов
Экстрапирамидные гиперкинезы (или дискинезии) — это непроизвольные (насильственные) избыточные движения, обусловленные поражением базальных ганглиев и связанных с ними структур, условно объединяемых в экстрапирамидную систему [9].
Экстрапирамидные гиперкинезы следует отличать от более редких периферических гиперкинезов, связанных с поражением или дисфункцией периферических нервов (например, лицевого гемиспазма, синдрома «болезненных ног (рук) — движущихся пальцев», тетания и др.
), а также от психогенных гиперкинезов, являющихся соматическим выражением того или иного психического заболевания.
К основным экстрапирамидным гиперкинезам относят тремор, дистонию, хорею, атетоз, баллизм, тики, миоклонию, акатизию [11]. Традиционно считается, что каждый гиперкинез имеет свой неповторимый двигательный рисунок, в основе которого лежит уникальный патофизиологический механизм. Отчасти это действительно так.
Тем не менее накопленный нами опыт позволяет говорить не столько об отдельных, дискретных синдромах, сколько о едином спектре (континууме) синдромов, в котором наряду с изолированными формами широко представлены переходные или комбинированные формы, что существенно затрудняет их синдромальную диагностику и выбор правильного лечения.
Справедливо мнение, что гиперкинезы «сопротивляются» жесткой вербальной категоризации, и их значительно проще узнать, чем описать. Ситуация усложняется еще и тем обстоятельством, что один и тот же гиперкинез в разных частях тела может выглядеть по-разному.
В связи с этим распознавание гиперкинезов, особенно в сложных или переходных случаях, невозможно без выделения ограниченного числа ключевых признаков.
По нашему мнению, особенно важное значение имеют три признака: двигательный рисунок, временной рисунок, характер возникновения.
По двигательному рисунку гиперкинезы могут быть разделены на три основные группы:
- ритмические гиперкинезы, вызываемые регулярным попеременным или синхронным сокращением мышц-агонистов и антагонистов (пример – дрожание, или тремор);
- преимущественно тонические (медленные) гиперкинезы, вызываемые одновременным сокращением мышц-антагонистов с развитием патологических поз (пример – дистония, а также феноменологически и патофизиологически близкий к ней атетоз);
- преимущественно фазические (быстрые, мобильные) гиперкинезы, приближающиеся по структуре к нормальному двигательному акту (пример – хорея, тики).
По временному рисунку гиперкинезы могут быть разделены на две группы:
- постоянные (большинство форм дистонии, хорея, тремор);
- пароксизмальные (тики, миоклония, а также отдельный вид гиперкинезов, проявляющийся повторяющимися кратковременными приступами – пароксизмальные дискинезии).
По характеру возникновения непроизвольные гиперкинезы могут быть разделены на четыре основные группы:
- спонтанные гиперкинезы (пример – хорея, баллизм, некоторые виды миоклонии);
- акционные (от лат. action – действие) гиперкинезы, возникновение которых провоцируется произвольным движением (кинезигенные гиперкинезы, например кинетический тремор, дистония, пароксизмальные дискинезии) либо определенной позой (постуральные гиперкинезы, например тремор);
- рефлекторные гиперкинезы, провоцируемые внешними раздражителями (пример – рефлекторная миоклония);
- индуцированные (“полупроизвольные”, или “псевдопроизвольные”) гиперкинезы, которые формально совершаются по воле больного, но в силу непреодолимой внутренней потребности (пример – тики или акатизия); усилием воли индуцированные гиперкинезы могут быть временно задержаны, но обычно ценой неумолимо нарастающего внутреннего напряжения, в конечном итоге заставляющего больного сдаться.
Феноменологические особенности основных форм экстрапирамидных гиперкинезов, в сравнении с психогенными гиперкинезами, представлены в таблице.
Общие принципы диагностики экстрапирамидных гиперкинезов
Распознавание того или иного экстрапирамидного синдрома — только отправная точка сложной диагностической работы, итогом которой может быть установление нозологического диагноза.
Диагностика экстрапирамидного синдрома включает три последовательных этапа.
- Распознавание экстрапирамидного синдрома.
- Уточнение анамнестических данных, выявление сопутствующих синдромов, лабораторных и нейровизуализационных маркеров.
- Установление нозологического диагноза.
С нозологической точки зрения в рамках любого экстрапирамидного гиперкинеза могут быть выделены три основные формы.
- Первичные (идиопатические) формы гиперкинеза представляют собой проявление дегенеративных заболеваний, избирательно поражающих базальные ганглии, при которых данный гиперкинез является облигатным и доминирующим (хотя иногда и не единственным) признаком (пример – эссенциальный тремор).
- Вторичные формы гиперкинеза являются осложнением заболеваний известной этиологии (сосудистые поражения мозга, травмы, опухоли, инфекции, рассеянный склероз, метаболические энцефалопатии и т. д.), интоксикаций, побочным действием лекарственных средств.
- Гиперкинезы при мультисистемных дегенерациях ЦНС обычно сопровождаются другими неврологическими синдромами, при этом патологический процесс может быть системным (например, гепатолентикулярная дегенерация) или ограничен пределами ЦНС (например, мультисистемная атрофия или некоторые формы спиноцеребеллярных дегенераций) [10, 11].
Большинство случаев экстрапирамидных гиперкинезов имеют первичный (идиопатический) характер, однако их диагностика требует исключения других, прежде всего вторичных, форм гиперкинезов, особенно связанных с курабельными заболеваниями (такими, как опухоли или эндокринопатии), а также курабельных форм мультисистемных дегенераций, в первую очередь гепатолентикулярной дегенерации (болезни Вильсона–Коновалова). Подобные случаи в клинической практике встречаются редко, но именно они должны быть исключены в первую очередь. Исключение вторичной природы гиперкинеза может потребовать дополнительного инструментального (КТ или МРТ головного мозга, ЭЭГ) либо лабораторного исследования. Следует помнить, что любой экстрапирамидный синдром, впервые проявившийся в возрасте до 50 лет, служит основанием для исключения гепатолентикулярной дегенерации (для этого требуется как минимум анализ крови на церулоплазмин и исследование роговицы с помощью щелевой лампы с целью обнаружения пигментного кольца Кайзера–Флейшера) [12].
Наконец, в каждом случае гиперкинеза следует подумать и о том, что он может иметь психогенную природу. В прошлом большинство случаев гиперкинезов нередко рассматривались как психогенные расстройства.
Этому способствовали вариабельность и динамичность проявлений экстрапирамидных гиперкинезов, их зависимость от движений, позы, эмоционального состояния пациента, нередкое присутствие у пациентов с первичными формами гиперкинезов аффективных расстройств.
В настоящее время очевидно, что психогенные гиперкинезы встречаются редко, но тем более важным представляется их своевременное выявление, позволяющее проводить целенаправленное лечение и как минимум избавляющее пациента от ненужной,
а иногда и опасной для него терапии.
В пользу психогенной природы гиперкинеза могут свидетельствовать: острое начало, последующее волнообразное течение с периодами длительных спонтанных ремиссий, непостоянство гиперкинеза, причудливость его рисунка, обычно не соответствующего характерным формам экстрапирамидных гиперкинезов, ослабление при отвлечении внимания, стойкая реакция на плацебо, полная резистентность к стандартной терапии, наличие других псевдоневрологических симптомов с феноменом селективной несостоятельности, выраженных аффективных расстройств, сопровождающихся множественными соматоформными жалобами, наличие рентной ситуации (в которой больной извлекает моральную или, реже, материальную выгоду из своего заболевания) и т. д. [1].
Ниже более подробно рассмотрены подходы к диагностике и лечению четырех наиболее часто встречающихся форм экстрапирамидных гиперкинезов: тремора, дистонии, хореи и тиков.
Тремор
Тремор (дрожание) — самый частый экстрапирамидный гиперкинез, характеризующийся непроизвольными ритмичными колебательными движениями части тела (чаще всего конечностей и головы) или всего тела, которые упорядочены во времени и пространстве. Феноменологически выделяют два основных типа тремора: тремор покоя и тремор действия (акционный тремор). Тремор покоя характерен для синдрома паркинсонизма, и прежде всего болезни Паркинсона.
Тремор действия подразделяют на постуральный, возникающий при удержании определенной позы (например, вытянутых рук), кинетический, появляющийся при движении (в том числе при приближении к цели — так называемый интенционный тремор), изометрический — при изометрическом мышечном сокращении (например, при сжимании кисти в кулак). К особым формам тремора относятся ортостатический тремор, развивающийся при переходе в вертикальное положение и стоянии, а также селективный кинетический тремор (возникающий только при определенных движениях, например при письме — писчий тремор).

 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы… 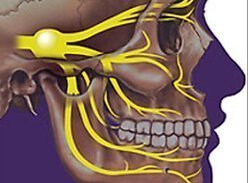 Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…  Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…  Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…  Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…
Болезнь Альцгеймера напрямую связана с постепенной потерей памяти. Научный прорыв в области лечения этой болезни сделали израильские специалисты, работа…  Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…
Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…  Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.  Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….  Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.
Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.  Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…