Статьи
Опубликовано в журнале:Лечащий врач, февраль 2009, № 2, www.lvrach.ru
Г. В. Матюшин *, доктор медицинских наук, профессор В. В. Юрин **
С. Е. Головенкин *
Е. А. Савченко *
А. П. Кускаев *
* Красноярский ГМУ, ** ГКБ № 20 им. И. С. Берзона, Красноярск
Расстройства тревожно-фобического спектра выявляются почти у половины пациентов кардиологических отделений в стационаре [4, 9].
Особую клиническую важность они имеют у пациентов с аритмиями, так как в этих случаях всегда наблюдается тревога разной степени выраженности — от психологически понятной до панической. Поэтому пациентам с аритмиями обосновано назначение анксиолитической или седативной терапии.
В большинстве таких клинических ситуаций используются бензодиазепиновые транквилизаторы. Однако ряд пациентов избегают приема бензодиазепинов, опасаясь развития симптомов привыкания, «поведенческой токсичности».
У пациентов пожилого возраста нередко наблюдается не очень хорошая переносимость транквилизаторов бензодиазепинового ряда из-за быстрого развития побочных действий в виде вялости, мышечной слабости, нарушения внимания, координации, появления неустойчивости и страха падения [6].
В связи с вышеперечисленными недостатками бензодиазепиновых транквилизаторов в последние годы все чаще возникает потребность в использовании препаратов с транквилизирующим действием небензодиазепинового строения [2, 3]. К таким препаратам относится Тенотен. Препарат Тенотен представляет собой сверхмалые дозы аффинно-очищенных антител к белку S-100.
Вероятные механизмы действия Тенотена при тревожных состояниях связаны с модификацией функциональной активности эндогенного белка S-100 и его лигандов. В ранее проведенных исследованиях по терапии невротических и неврозоподобных расстройств Тенотен не уступал по противотревожному эффекту традиционным бензодиазепинам — диазепаму и феназепаму.
При этом была отмечена высокая безопасность препарата Тенотен и отсутствие побочных эффектов [1].
Среди всех аритмий наиболее частыми в клинической практике являются нарушения сердечного ритма в виде экстрасистолии и пароксизмальных наджелудочковых тахиаритмий.
В связи с этим целью настоящего исследования была оценка эффективности и переносимости комбинированной терапии антиаритмическими препаратами и противотревожным препаратом Тенотен у больных с ишемической болезнью сердца (ИБС) с экстрасистолией и пароксизмальными наджелудочковыми тахиаритмиями.
Критерии включения в исследование:
- пациенты с ИБС, стенокардией I–III функционального класса мужского и женского пола в возрасте от 20 до 80 лет;
- стабильное течение ИБС в течение последних 7 дней до рандомизации;
- наличие нарушений ритма сердца (экстрасистолия, пароксизмальные наджелудочковые тахиаритмии) по данным ЭКГ или анамнеза;
- наличие письменного информированного согласия.
Критерии исключения, определенные исследованием и препаратом исследования:
- неконтролируемая артериальная гипертония: систолическое артериальное давление (САД ≥ 180 мм Hg) диастолическое АД (ДАД ≥ 110 мм Hg);
- острый коронарный синдром (острый инфаркт миокарда, нестабильная стенокардия) в течение 3 месяцев до рандомизации;
- атриовентрикулярная блокада 2–3 степени;
- баллонная ангиопластика или шунтирование, выполненные в течение 3 месяцев до рандомизации;
- гипертрофическая или рестриктивная кардиомиопатия;
- гемодинамически значимое органическое заболевание клапанов сердца, требующее хирургического вмешательства;
- инсульт в течение 1 месяца до рандомизации или инсульт с постоянными неврологическими остаточными явлениями в течение 6 месяцев до рандомизации;
- значимое заболевание, которое, по мнению исследователя, исключит пациента из исследования;
- известная гиперчувствительность к лечению, проводимому в исследовании;
- психическое заболевание или недееспособность;
- выраженная гипотония (САД известный стеноз обеих почечных артерий;
- гипер- или гипотиреоидизм, не контролируемый лечением;
- феохромоцитома;
- значимое нарушение функции печени;
- ангионевротический отек в анамнезе.
В исследование было включено 60 больных с ИБС, стенокардией I–III функционального класса и нарушениями ритма сердца (экстрасистолия, пароксизмальные наджелудочковые тахиаритмии) в возрасте от 42 до 79 лет.
Во время первого визита пациенты случайным образом были разделены на две группы (I — основную и II — контрольную) по 30 человек.
В основной группе было 19 мужчин и 11 женщин в возрасте от 42 до 76 лет (средний возраст 64,4 ± 8,6 года), в контрольной группе — 15 мужчин и 15 женщин в возрасте от 42 до 79 лет (средний возраст 63,1 ± 8,5 года). Характеристика пациентов по группам представлена в табл. 1.
Таблица 1
Характеристика пациентов I и II групп
| Стенокардия I ф.к. | 8 | 2 |
| II ф.к. | 17 | 21 |
| III ф.к. | 5 | 7 |
| Гипертоническая болезнь | 22 | 19 |
| Только частая экстрасистолия | 17 | 17 |
| Пароксизмальнаяфибрилляция/трепетаниепредсердий | 6 | 11 |
| Пароксизмальнаяатриовентрикулярнаятахикардия | 3 | 1 |
| Пароксизмальнаяпредсерднаятахикардия | 4 | 1 |
Пациенты I группы получали комбинированную антиаритмическую терапию (ААТ) и Тенотен, пациенты II группы — только ААТ. При необходимости пациентам I и II групп назначалась стандартная гипотензивная и/или антиангинальная терапия. Характер ААТ, которую получали пациенты I и II групп, представлен в табл. 2.
Таблица 2
ААТ у пациентов I и II групп
| I группа | 10 | 2 | 7 | 1 | 5 | — | 3 | 2 |
| II группа | 13 | 8 | 1 | 2 | 1 | 1 | 3 | 1 |
Пациентам I группы Тенотен назначался в дозе 2 таблетки 3 раза в день (1 визит), через неделю (2 визит) доза Тенотена уменьшалась до 3 таблеток в день, оценка эффективности и переносимости терапии проводилась через 4 недели и через 8 недель от начала терапии.
У пациентов II группы также проводилась оценка эффективности и переносимости терапии (1 визит — начало терапии, 2 визит через неделю лечения, 3 визит — через 4 недели и 4 визит — через 8 недель терапии). На всех визитах проводилось физикальное исследование, измерение артериального давления и регистрация ЭКГ.
Регистрация холтеровского мониторирования ЭКГ проводилась перед 1 визитом (начало терапии) и на 4 визите, на 1 и 4 визитах также оценивалась выраженность тревоги по опроснику Гамильтона.
Критерием хорошего антиаритмического эффекта считали уменьшение количества экстрасистол по данным повторного 24‑часового холтеровского мониторирования ЭКГ не менее чем на 75% от исходных данных (по данным первого холтеровского мониторирования ЭКГ) и/или исчезновение пароксизмальных предсердных тахиаритмий в клинической картине заболевания и по данным повторного холтеровского мониторирования ЭКГ.
Результаты и обсуждение
По данным опросника Гамильтона у больных I группы в сравнении с II группой наблюдалась статистически достоверная положительная динамика выраженности тревоги.
Так, на 1 визите общая сумма баллов по шкале Гамильтона у больных I группы составляла 617 баллов, на 4 визите — 306 баллов, процент снижения составил 50,4; у больных II группы в начале наблюдения общая сумма баллов составляла 636 баллов, в конце наблюдения — 430 баллов, процент снижения составил 32,3, различие между обеими группами статистически достоверное, p По данным клиники и повторного холтеровского мониторирования ЭКГ в целом положительный антиаритмический эффект (исчезновение пароксизмальных предсердных тахиаритмий и уменьшение суточного количества экстрасистол не менее чем на 75%) наблюдался у 24 из 30 пациентов (80%) I группы и у 16 из 30 пациентов (53,3%) II группы, p Рис. 1. Результаты ААТ в двух сравниваемых группах
Анализируя динамику различных видов нарушений ритма сердца, было выявлено, что положительная динамика экстрасистолии (уменьшение количества экстрасистол по данным повторного холтеровского мониторирования ЭКГ не менее чем на 75%) наблюдалась у 13 из 17 бльных (76,5%) I группы и у 8 из 17 пациентов (47,1%) II группы, p > 0,05.
Исчезновение пароксизмов наджелудочковых аритмий в динамике по данным клиники и/или повторного холтеровского мониторирования ЭКГ было выявлено у 11 из 13 пациентов (84,6%) I группы и у 6 и 13 пациентов (46,2%) II группы, p При анализе клинической картины ИБС в процессе наблюдения положительная динамика функционального класса стенокардии и уменьшение количества и продожительности эпизодов ишемии миокарда не менее чем на 50% от исходных данных были выявлены у 18 из 30 пациентов (60%) I группы и у 10 из 30 пациентов (33,3%) II группы, p Рис. 2. Оценка динамики данных холтеровского мониторирования у пациентов I и II группы
У 12 из 30 пациентов (40%) I группы и у 20 из 30 пациентов (66,7%) II группы функциональный класс стенокардии не изменился.
Таким образом, добавление Тенотена к проводимой стандартной антиангинальной терапии приводило к уменьшению функционального класса стенокардии и выраженности ЭКГ-признаков ишемии миокарда по данным холтеровского мониторирования ЭКГ.
В доступной нам литературе мы не выявили данных о влиянии Тенотена на динамику стенокардии, хотя имеется ряд наблюдений с положительным влиянием комплексной терапии Тенотеном и гипотензивными препаратами на САД и ДАД, а также на частоту сердечных сокращений [1, 5, 7].
За весь период исследования не было отмечено побочных действий препарата Тенотен.
В частности, в отличие от других транквилизаторов, не наблюдалось «поведенческой токсичности» (заторможенности, вялости, сонливости), что является большим преимуществом при лечении пациентов с ИБС и нарушениями ритма сердца. Кроме того, не было выявлено отрицательного взаимодействия Тенотена с другими кардиотропными препаратами.
Выводы
- Тенотен оказал значимое антитревожное действие у больных ИБС и нарушениями ритма сердца (экстрасистолия, пароксизмальные наджелудочковые тахиаритмии).
- Применение Тенотена повышает эффективность ААТ у больных ИБС и нарушениями ритма сердца (экстрасистолия, пароксизмальные наджелудочковые тахиаритмии).
- Комбинация Тенотена и стандартной антиангинальной терапии улучшает течение ИБС, что проявляется в уменьшении функционального класса стенокардии и/или ЭКГ-признаков ишемии миокарда по данным холтеровского мониторирования ЭКГ.
- Препарат Тенотен хорошо переносился пациентами, не вызывал нежелательных эффектов и не обнаружил отрицательного взаимодействия с препаратами, используемыми для лечения сердечнососудистых заболеваний.
Литература
- Ванчакова Н. П., Попов А. П. Тревожные расстройства у пациентов с гипертонической болезнью и ишемической болезнью сердца и опыт их коррекции тенотеном // Поликлиника. 2007. № 2. С. 74–78.
- Воронина Т. А., Середенин С. Б. Перспективы поиска новых анксиолитиков // Экспериментальная и клиническая фармакология. 2002. Т. 65. № 5. С. 4–17.
- Козловский В. Л. От патогенеза тревоги к применению анксиолитиков // Психиатрия и психофармакотерапия. 2002. Т. 4. № 2. С. 51–54.
- Недоступ А. В., Благова О. В. Как лечить аритмии. М., 2006. 287 с.
- Никольская И. Н., Гусева И. А., Близневская Е. В., Третьякова Т. В. Роль тревожных расстройств при гипертонической болезни и возможности их коррекции: оценка влияния тенотена // Лечащий Врач. 2007. № 3. С. 89–91.
- Нуллер Ю. Л. Тревога и терапия // Психиатрия и психофармакотерапия. 2002. Т. 4. № 2. С. 46–48.
- Ромасенко Л. В., Недоступ А. В., Артхова М. Г., Пархоменко И. М. Применение препарата тенотен при лечении невротических расстройств у пациентов с заболеваниями сердечно-сосудистой системы // Российский психиатрический журнал. 2007. № 2. С. 81–-84.
- Сергеева С. А. Тенотен: новый подход к лечению тревоги у соматических пациентов. Тревожные расстройства в практике врачатерапевта // Поликлиника. 2006. № 2. С. 88–89.
- Смулевич А. Б., Сыркин А. Л. Психокардиология. М. 2008. 778 с.
(видны только специалистам, верифицированным редакцией МЕДИ РУ) Если Вы медицинский специалист, войдите или зарегистрируйтесь
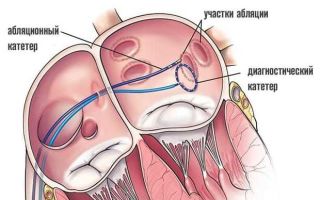
Радиочастотная катетерная абляция (РЧА)
Радиочастотная катетерная абляция или РЧА – это малоинвазивный метод лечения нарушений сердечного ритма (аритмии). Процедура начала применяться в кардиологических стационарах с 1980-х годов. Этот метод стал эффективной альтернативной и лекарственной терапии, и сложным хирургическим операциям.
Устранить патологический очаг, который вызывает сбои в нормальной работе сердца, возможно с помощью физического воздействия. Поэтому существует несколько видов абляции:
- радиочастотная – проводится с помощью высокочастотных токов. Является наиболее эффективной, т.к. при проведении здоровые ткани не травмируются, а рубцуются, миокард регенерируется самостоятельно;
- ультразвуковая – процедура очень распространенная, во время проведения пациент не чувствует боль. Воздействие на пораженный участок происходит с помощью ультразвука;
- лазерная – патологический очаг устраняют с помощью луча, который вызывает ожог и приводит к формированию рубца. Иногда требуется повторное проведение для стабилизации работы миокарда;
- криоабляция – воздействие на пораженный участок с помощью жидкого азота. Измененные ткани замораживают с помощью низких температур до -80 °С.
К основным преимуществам радиочастотной катетерной абляции относят:
- минимальные риски. Операция проводится при помощи эндоваскулярного катетера под контролем рентгеноскопии и, при необходимости, системы 3D-реконструкции сердца. Риск осложнений при РЧА практически отсутствует, так как операция выполняется через маленькие проколы в магистральных венах или артериях с применением миниинвазивных хирургических технологий.
- высокая эффективность. При абляции эффект достигается с помощью точечного воздействия высокочастотного тока на аритмогенные зоны сердца. В результате патологические импульсы, который посылал аритмогенный субстрат сердца, блокируются, нормализуется ритм сердца. По статистике, многие нарушения сердечного ритма удается ликвидировать на 100%. Радиочастотная катетерная абляция также позволяет нейтрализовать повреждения и достичь полного выздоровления.
- максимальный комфорт. Вне зависимости от метода РЧА и технологий операции каждому пациенту во время лечения обеспечивается максимальный комфорт и безопасность.
Показания к радиочастотной абляции
Основными показаниями к проведению радиочастотной катетерной абляции являются следующие патологии:
- аритмия (желудочковая, наджелудочковая, мерцательная);
- тахикардия;
- сердечная недостаточность;
- фибрилляция предсердий;
- снижение сердечного выброса;
- экстрасистолия;
- сидром WPW;
- увеличение сердца (кардиомегалия);
- нарушения работы сердца.
Противопоказания для проведения РЧА
У операции нет абсолютных противопоказаний: радиочастотная катетерная абляция проводится при аритмии и других вышеперечисленных патологиях даже у пожилых людей и детей. Однако проведение РЧА нежелательно при таких патологиях, как:
- тяжелое состояние пациента;
- воспаления в сердце;
- нарушения работы почек;
- дыхательная недостаточность;
- беременность;
- патологии свертываемости крови;
- запущенная артериальная гипертензия;
- повышенная температура;
- стадия активного эндокардита;
- тромбы в отделах сердца;
- высокое артериальное давление.
Подготовка к радиочастотной катетерной абляции
Для того чтобы операция РЧА прошла успешно, пациенту важно подготовиться к абляции:
- сдать все необходимые анализы. Перед абляцией необходимо сдать биохимию (общий белок, креатинин, мочевина, общий билирубин, прямой билирубин, глюкоза, панкреатическая амилаза), общий клинический анализ крови, общий анализ мочи, исследование на группу крови, резус-фактор, анализ на ВИЧ, сифилис и гепатит, развёрнутая коагулограмма, АДФ агрегация тромбоцитов, Pro-BNP, СРБ, тропонин;
- пройти стресс-тест, ЭХО-КГ, холтеровское мониторирование, ЭКГ в 12-ти отведениях и МРТ сердца с контрастированием, чтобы найти очаг аритмии, рентген органов грудной клетки, ЭГДС, УЗДС брахиоцефальных артерий, УЗДС артерий нижних конечностей, УЗДС вен нижних конечностей, ФВД, УЗИ внутренних органов, коронарография;
- отказаться от лекарств. За 2-3 суток до операции следует отказаться от приема гормональных, сахароснижающих и противоаритмических средств;
- провести гигиенические процедуры. Обязательно побрить волосы на участках, в которые будет вводиться катетер – в паху или подмышечной впадине;
- за 12 часов до абляции пациенту нельзя есть, за 8 часов стоит отказаться от воды. Перед операцией необходимо сделать очистительную клизму.
С 2013 года в Федеральном научно-клиническом центре ФМБА России работает кардиологическое отделение лечения нарушений ритма сердца (аритмии).
Мы оказываем высокотехнологичную специализированную медицинскую помощь пациентам и делаем все возможное, чтобы как можно скорее больной смог вернуться к полноценной жизни.
Центр оснащен медицинским и диагностическим оборудованием последнего поколения для максимально точных результатов. Поэтому все предоперационные исследования и анализы вы можете сделать в нашей клинике.
Проведение РЧА
Радиочастотная катетерная абляция проводится с применением либо местной, либо комбинированной анестезии.
После выполнения анестезии прокалываются вена или артерия, через которые к сердцу больного подводятся диагностические катетеры. С помощью этих катетеров выполняется электрофизиологическое исследование сердца (ЭФИ). При ЭФИ удаётся установить локализацию аритмогенного субстрата сердца и поставить больному точный диагноз.
Затем тем же способом в сердце проводится «лечебный» катетер, на кончик которого подаётся высокочастотный ток для точечного воздействия на очаг аритмии.
В ряде случаев для облегчения работы хирурга и для диагностики аритмии выполняют 3D-реконструкцию камер сердца, по которой можно визуально оценить, как проходят электрические сигналы в сердце, а также учесть анатомические особенности камер сердца.
или
В настоящее время появляются новые технологии для лечения аритмий сердца. Например, несколько лет назад в привычную практику внедрен метод криоабляции легочных вен при мерцательной аритмии.
Отличительной особенностью этой процедуры является то, что вместо точечного катетера в сердце вводится катетер-баллон, внутрь которого подаётся закись азота, охлаждающая ткань до -80 °С. Тем самым происходит криодеструкция тканей сердца.
Данный способ абляции зарекомендовал себя как более быстрый и безопасный метод лечения фибрилляции предсердий.
В отделении работают опытные врачи, многие кардиологи являются кандидатами и докторами медицинских наук. Наши специалисты постоянно развиваются, принимают участие в международных конференциях, публикуют результаты исследований в ведущих научных журналах.
После операции
После проведения радиочастотной абляции пациента переводят в палату. Первые 24 часа больному обеспечивают покой и рекомендуют постельный режим.
Это необходимо, чтобы сердце перестроилось на новый лад, а также не открылись раны в области проведения катетера. В первые сутки каждые 6 часов пациенту проводят ЭКГ для контроля состояния.
На вторые сутки разрешается медленно передвигаться по палате, нагрузка должна увеличиваться постепенно.
В стационаре пациент наблюдается первые три дня и находится под постоянным присмотром наших специалистов. Если осложнений нет, пациента отпускают домой на амбулаторное восстановление. Перед выпиской врач-кардиолог осматривает пациента, выписывает ему назначения и выдает памятку о том, что необходимо делать в период реабилитации.
В первую неделю важно, чтобы пациент находился в полном покое и не занимался привычными делами, требующих концентрации внимания. Лучше всего, когда в этот период с пациентом находятся родственники или нанятый медицинский работник.
Полный период восстановления длится около 2-3 месяцев. В это время необходимо:
- избегать физических нагрузок (нельзя бегать, прыгать, носить тяжелые сумки более 10 кг);
- избегать стрессовых ситуаций;
- избегать перепадов температур (нельзя принимать долгие горячие ванны, ходить в баню, закаляться);
- придерживаться диеты (исключить из рациона соль, сахар, жирные и жаренные продукты. Включить в меню вареную пищу, рыбу, нежирное мясо, свежие овощи и фрукты);
- отказаться от вредных привычек;
- принимать медикаментозные препараты при назначении врачом (в редких случаях могут быть выписаны противоаритмические средства и антикоагулянты).
Следующий прием у кардиолога должен быть через 3 месяца после проведенной операции, затем через 6 и 12 месяцев.
Восстановление после РЧА полностью зависит от пациента. Не забывайте следовать указаниям в памятке и своевременно посещать кардиолога.
Стоимость РЧА
Стоимость проведения РЧА зависит от индивидуальных особенностей пациента, необходимости дополнительных исследований и выбора программы реабилитации.
Радиочастотная абляция при синдроме WPW правосторонние локализации
99 000 ₽
Радиочастотная абляция при атриовентрикулярной узловой реципрокной тахикардии (АВУРТ)
99 000 ₽
Радиочастотная абляция, создание блокады атриовентрикулярного узла
49 500 ₽
Радиочастотная абляция типичного трепетания предсердий
99 000 ₽
Радиочастотная абляция предсердной экстрасистолии
77 000 ₽
Радиочастотная абляция при желудочковой экстрасистолии (ЖЭ) из правого желудочка
99 000 ₽
Радиочастотная абляция при желудочковой экстрасистолии (ЖЭ) из левого желудочка
99 000 ₽
Радиочастотная абляция при желудочковой тахикардии
145 000 ₽
Радиочастотная абляция при пароксизмальной фибрилляции предсердий
115 000 ₽
Радиочастотная абляция персистирующей формы фибрилляции предсердий
155 000 ₽
Выбирая нас, вы будете уверены, что лечение аритмий сердца будет выполнено в соответствии с высочайшими медицинскими стандартами. Специалисты ФНКЦ ФМБА России гарантируют, что любая операция будет выполнена качественно, а ваше пребывание в стационаре будет комфортным и недолгим.
Использование антиаритмических препаратов при экстрасистолии
Нарушение ритма и проводимости принадлежат к характерным признакам кардиоваскулярной патологии. Возникновение ощущений перебоев в работе сердца, усиленного сердцебиения и замирания – базовые симптомы аритмий.
Степень и вид расстройства определяет дальнейшие гемодинамические изменения, поскольку не все нарушения ритма требуют медикаментозной или хирургической коррекции. Экстрасистолия – один из самых распространенных феноменов, которые встречаются даже у здоровых людей.
Серьезная степень патологии возбудимости сердца требует применения специальных препаратов для профилактики осложнений, в том числе и антиаритмических.
Экстрасистолией называют внеочередное формирование импульса из синусового узла или другого эктопического очага. Возникновение феномена связано с повышенной активностью вторичных источников сигналов и ослабеванием нормального водителя ритма (после инфаркта, миокардита, при побочных эффектах от употребления гликозидов).
У здоровых людей в течение суток регистрируют до 100 экстрасистол, которые не влияют на функционирование сердечно-сосудистой системы и не ухудшают качество жизни.
- Іа – тормозящие проведение сигнала («Хинидин», «Ритмилен»). Их используют для устранения патологической импульсации со всех отделов проводящей системы сердца.
- Ів – «Лидокаин», «Максаритм». Оказывают избирательный эффект на желудочковые аритмии.
- Іс – «Этацизин», «Пропанорм». Влияют на все отделы проводящей системы сердца путем удлинения времени прохождения импульса и минимального эффекта на время восстановления миокарда. Их используют для лечения мерцательной аритмии.
- ІІ – бета-блокаторы «Небиволол», «Конкор», «Карведилол». Препараты, оказывающие гипотензивное, антиаритмическое, антифибрилляторное действие с преимущественным влиянием на АВ-узел.
- ІІІ – «Амиодарон», «Кордарон». Препараты, блокирующие транспорт калия через его каналы. Используют для лечения аритмий различного генеза.
- IV – препараты, замедляющие проведение импульса из предсердия в желудочки («Верапамил», «Дилтиазем»).
Наличие клинических показаний требует комбинации различных препаратов при экстрасистолии. Самые распространенные объединения:
- ІІ + Іа класс;
- ІІ + «Кордарон»;
- «Кордарон» + «Ритмилен»;
- «Кордарон» + «Пропанорм»;
- «Верапамил» + Іа (Ів);
- ІІ + «Пропанорм».
Когда начинают лечение
Регистрация на электрокардиограмме внеочередных сокращений миокарда – не всегда показание для фармакологической коррекции аритмии.
Пациенты, как правило, хорошо переносят экстрасистолию, которая не вызывает гемодинамических нарушений (особенно суправентрикулярную).
Назначают препараты с учетом сопутствующих заболеваний пациента, наличия органического дефекта сердца и общего самочувствия.
Основные показания для лечения экстрасистолии антиаритмическими средствами:
- прогрессирующее течение патологии (в динамике наблюдается увеличение количества экстрасистол);
- высокий класс желудочковых экстрасистол (IVА, IVБ, V по Лауну) – необходимость терапии диктуется высоким риском развития злокачественной тахикардии и фибрилляции желудочков;
- наличие более 2 внеочередных сокращений (аллоритмия, «короткие пробежки»), которые сопровождаются признаками недостаточности кровообращения – лабильностью артериального давления, отеками, головокружением, изменением свойств пульса.
Лечат наджелудочковую экстрасистолию препаратами только при наличии четких клинических показаний. В остальных случаях коррекцию проводят путем модификации образа жизни и устранения этиологического фактора. Средство, его дозу, кратность и длительность приема устанавливает кардиолог, наблюдая и контролируя электрофизиологические показатели пациента.
Критерии эффективности
Контролируют адекватность подбора ААП для лечения экстрасистолии по критериям Giace:
- общее уменьшение количества внеочередных сокращений на 70%;
- уменьшение количества парных экстрасистол на 90%;
- отсутствие приступов желудочковой тахикардии.
Практикующие кардиологи считают, что основной критерий эффективности терапии – улучшение состояния пациента.
Противопоказания и побочные эффекты
Широкое назначение лекарственных препаратов при аритмиях сопровождается высоким риском развития побочных эффектов. Механизм действия средства определяет противопоказания и основные побочные эффекты.
- Бета-адероноблокаторы противопоказаны пациентам с аортальным стенозом, брадикардией, сахарным диабетом, бронхиальной астмой и артериальной гипотензией. Использование препаратов этой группы может вызвать снижение артериального давления, бронхоспазм, слабость, нарушение чувствительности, головные боли и повышение уровня глюкозы в крови.
- «Амиодарон», согласно инструкции, противопоказан больным с нарушением атриовентрикулярной проводимости, синдромом слабости синусового узла и брадикардией. Побочные эффекты препарата: выраженная гипотензия, коллапс и снижение частоты сердечных сокращений.
- «Верапамил» не назначают больным в острой стадии инфаркта миокарда, при атриовентрикулярных блокадах и выраженной сердечной недостаточности.
- «Пропанорм» противопоказан при блокадах, неконтролированной хронической сердечной недостаточности, систолической дисфункции левого желудочка, нарушениях электролитного баланса и бронхообструктивных заболеваниях.
Применение антиаритмиков при экстрасистолии требует дополнительной терапии препаратами калия («Панангин», «Аспаркам»).
Выводы
Наджелудочковые экстрасистолы принадлежат к безопасным аритмиям, которые не несут угрозы для жизни человека. В большинстве случаев возникновение эпизода связано с активацией симпатоадреналовой системы и корригируется с помощью седативных средств.
Желудочковые нарушения высоких классов по Лауну сопровождаются риском развития фатальных аритмий, поэтому требуют фармакологической терапии.
Адекватно подобранное лекарство от экстрасистолии и регулярный его прием обеспечивают улучшение качества и длительности жизни пациента.
Для подготовки материала использовались следующие источники информации.
Антиаритмические препараты
- Принципы выбора антиаритмических препаратов
- Физиология антиаритмических препаратов III класса
- Физиология антиаритмических средств
- Классификация ААП Vaughan-Williams
Антиаритмические препараты – это лекарственные средства, которые нормализуют нарушенный ритм сокращений сердца. Их активные компоненты могут принадлежать к различным типам химических соединений, а также относиться к разным классам фармакологических препаратов.
Классификация препаратов
Существует несколько классификаций антиаритмических препаратов. Наиболее известной является классификация Vaughan-Williams (1971), согласно которой выделяют 4 класса антиаритмиков.
I класс. Вещества, блокирующие быстрые натриевые каналы. Препараты этой группы способствуют снижению скорости деполяризации и замедляют проводимость по волокнам Пуркинье и пучку Гиса. Среди множества современных антиаритмических препаратов этой группы особого внимания заслуживает пропафенон.
Пропафенон вызывает дозозависимое снижение скорости деполяризации, угнетает фазу 0 потенциала действия и его амплитуду в волокнах Пуркинье, что приводит к удлинению эффективного рефрактерного периода в предсердиях, атриовентрикулярном узле, дополнительных пучках, и, в меньшей степени, в желудочках
II класс. Бета-адреноблокаторы – снижают воздействие на сердечную мышцу симпатических (адренергических) импульсов, которые могут играть определенную роль в развитии аритмии. Большая часть средств этой группы способствует урежению частоты сердечных сокращений, снижению синоатриальной и атриовентрикулярной проводимости.
III класс. Препараты, которые замедляют реполяризацию. К ним относятся соталол и амиодарон. Антиаритмики этой группы способствует увеличению длительности потенциала действия (ПД) кардиомиоцитов, замедлению проведения импульса по всем областям проводящей системы сердца.
IV класс. К IV группе относятся антагонисты ионов кальция, которые блокируют «медленные» кальциевые каналы. Способствуют ингибированию медленного тока ионов кальция в клетки миокарда, что снижает автоматизм эктопических очагов возбуждения в сердце.
Механизм действия
До сих пор не выяснены механизмы действия антиаритмических средств. Тем не менее, многие препараты обладают схожим эффектом.
Антиаритмические препараты изменяют поток ионов натрия, калия и кальция через мембрану кардиомиоцитов, в результате чего происходит изменение ее электрического потенциала.
Основной электрофизиологический эффект – изменение скорости и продолжительности фаз ПД, скорости проведения электрического импульса, рефрактерности и автоматизма сердечной мышцы.
Основные антиаритмические препараты
Пропафенон (Пропанорм) – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма (экстрасистолии).
Помимо свойств препаратов I класса по классификации Vaughan-Williams пропафенон сочетает в себе еще и свойства антиаритмических средств II, III, IV классов. Основным электрофизиологическим эффектом препарата является блокада трансмембранных натриевых каналов.
Пропафенон вызывает дозозависимое снижение скорости деполяризации, угнетает фазу 0 потенциала действия и его амплитуду в волокнах Пуркинье, что приводит к удлинению эффективного рефрактерного периода в предсердиях, атриовентрикулярном узле и, в меньшей степени, в желудочках.
Структурная организация молекулы пропафенона схожа с антагонистами β-адренорецепторов, в связи с чем он обладает легким β-блокирующим эффектом (соответствует примерно 1/40 части активности пропранолола). Кроме того, основные метаболиты пропафенона оказывают умеренно блокирующее действие на кальциевые каналы.
Аллапинин. Антиаритмический препарат I класса, основным механизмом действия которого является блокада быстрых натриевых каналов мембран кардиомиоцитов.
Замедляет AV- и внутрижелудочковую проводимость, уменьшает эффективный рефрактерный период кардиомиоцитов предсердий, AV-узла, пучка Гиса и волокон Пуркинье.
Аллапинин не рекомендуется применять у пациентов с явлениями сердечной недостаточности, так как он может ухудшить сократительную функцию миокарда. При приеме нагрузочной дозы препарата возможно увеличение продолжительность интервала QT.
Новокаинамид. Относится к I классу антиаритмических препаратов, блокирует быстрые натриевые каналы, что приводит к снижению скорости деполяризации и замедлению реполяризации, увеличивает длительность рефрактерного эффективного периода кардиомиоцитов. При внутривенном введении новокаинамида возможно угнетение проводимости, резкое снижение АД, возникновение тяжелых побочных эффектов.
Амиодарон (Кордарон). – относится к антиаритмическим препаратом III класса, вместе с тем обладая небольшим альфа- и бета-адреноблокирующим эффектом. Оказывает антиангинальный, коронародилатирующий эффект, обладает незначительным гипотензивным эффектом.
Препарат применяется для лечения самых разнообразных нарушений сердечного ритма, в том числе у больных с синдромом WPW.
При длительном приеме амиодарона возможно возникновение внесердечных побочных эффектов из-за накопления в тканях молекулы йода, входящей в состав препарата.
Соталол. обладает основными свойствами препаратов III класса и незначительным бета-блокирующим эффектом. Вызывает равномерное удлинение фаз реполяризации и потенциал действия, может назначаться больным ИБС.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Антиаритмические препараты (лекарства от аритмии) купить по низкой цене в Москве в интернет аптеке
На нашем сайте можно заказать как редкие, так и распространенные антиаритмические препараты по выгодной цене. У нас есть удобная система фильтров, которая производит быстрый подбор лекарств по названию, производителю и действующему веществу. Также на нашем сайте вы с легкостью найдете аналоги к любому препарату.
Благодаря постоянно действующим скидкам и бонусным программам по карте вы сэкономите деньги.
Цена каждого лекарственного средства указана в каталоге товаров на сайте 366.ru, где также имеются инструкции к применению каждого препарата.
Показания
Существуют лекарства от аритмии 1 класса, 2 класса и 3 класса. Они отличаются друг от друга по степени воздействия и количеству побочных эффектов.
Чтобы узнать общие показания к применению различных антиаритмических лекарств, изучите представленный ниже список:
- Высокий пульс (тахикардия) и нарушенное сердцебиение;
- Сердечная недостаточность;
- Инфаркт миокарда.
Представленный перечень заболеваний, для лечения которых используют антиаритмические средства, не является полным. Названия всех препаратов данной категории вы найдете в каталоге нашего сайта.
Аритмии сердца являются самой актуальной и сложной проблемой в кардиологии[1] и не могут быть диагностированы самостоятельно, поэтому необходимо обращать к врачу.
Противопоказания
Прежде чем покупать и принимать антиаритмические медикаменты, необходимо ознакомиться с их противопоказаниями к применению, к которым относятся:
- Гиперчувствительность к компонентам препарата;
- Беременность;
- Период лактации;
- Низкий пульс и гипотония.
Также некоторые препараты с осторожностью назначают людям старше 60-70 лет (для пожилых людей их прием чреват побочными эффектами), и тем, у кого имеются заболевания почек. Перед приемом любого препарата пациент должен проконсультироваться с врачом.
Формы выпуска
На нашем сайте можно найти следующие лекарственные формы медикаментов от аритмии и других болезней, связанных с нарушением сердечного ритма:
- Капсулы;
- Таблетки;
- Растворы;
- Концентраты.
Некоторые медикаменты отпускаются только по рецепту. Доставка средств осуществляется более чем в 1200 аптек сети 36.6, расположенных в Москве и Санкт-Петербурге, а также в Московской и Ленинградской областях. Таблетки от аритмии являются наиболее распространенной лекарственной формой данной категории препаратов.
Страны изготовители
На нашем сайте можно заказать доставку в аптеку антиаритмических средств от проверенных производителей, изготовленных в различных странах.
У нас имеются следующие препараты:
- Российские;
- Латвийские;
- Чешские;
- Венгерские;
- Белорусские.
Представленный список не является полным. Подробную информацию о производителях, показаниях и противопоказаниях к использованию медикаментов вы найдете на официальном сайте 366.ru.
ПЕРЕД ПРИМЕНЕНИЕМ ПРЕПАРАТОВ НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
Список литературы:
- [i] Шпак Л.В., «Нарушения сердечного ритма и проводимости, их диагностика и лечение» 2010 г.

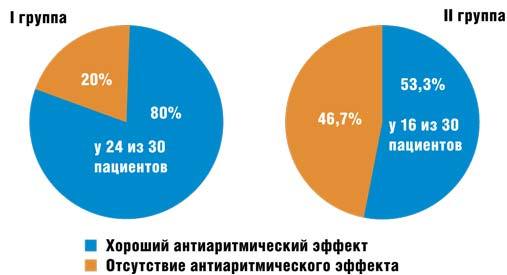 Рис. 1. Результаты ААТ в двух сравниваемых группах
Рис. 1. Результаты ААТ в двух сравниваемых группах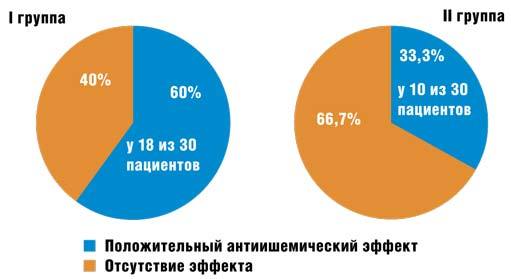 Рис. 2. Оценка динамики данных холтеровского мониторирования у пациентов I и II группы
Рис. 2. Оценка динамики данных холтеровского мониторирования у пациентов I и II группы