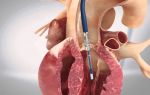
Коронарная недостаточность (КН) — это такое состояние, при котором ток крови по коронарным (венечным) артериям, не соответствует энергетическим потребностям сердца.
При этом наступает ишемия миокарда — повреждение клеток сердца вследствие недостатка кислорода и питательных веществ. Ишемия — локальный процесс, который происходит в том месте миокарда (сердечной мышцы), где было нарушено его питание.
Сам процесс ухудшения кровотока чаще всего объясняется сужением просвета приносящего кровь сосуда. Глобально это может произойти по 2 причинам:
- обтурация (закупорка) просвета артерии;
- спазм вследствие сокращения стенок сосуда.
Также возможна комбинация этих причин.
При этом человек не может заметить никаких изменений в своем состоянии до тех пор, пока уровень стеноза (сужения просвета артерии) не достигнет критических значений. Или же до той поры, пока потребность сердца в питании не сделает стеноз значимым.
Когда эти условия выполняются, в участке сердечной мышцы развивается ишемия — возникают приступ стенокардии, инфаркт миокарда или даже внезапная кардиальная смерть.
Таким образом, можно сказать, что клинически коронарная недостаточность проявляет себя различными формами ишемической болезни сердца (ИБС).
Причины
Коронарная недостаточность чаще всего возникает по причине обтурации или спазма венечных сосудов сердца или их ветвей. Рассмотрим более подробно каждый из этих случаев, а также несколько более редких ситуаций.
Снимок — коронарография сосудов сердца. Источник: Image by Mario Ohibsky from Pixabay
Обтурация артерии
Наиболее важной и частой причиной коронарной недостаточности является атеросклероз коронарных артерий. Атеросклеротические бляшки выступают внутрь просвета сосуда и препятствуют току крови. При этом развивается хроническая коронарная недостаточность, которая чаще всего дает о себе знать приступами стенокардии.
Атеросклеротические бляшки также могут оторваться или способствовать повреждению внутренней поверхности сосуда и спровоцировать таким образом его тромбоз, что станет причиной острой коронарной недостаточности. Ее частым проявлением становится инфаркт миокарда. Подробнее об атеросклерозе можно узнать здесь.
Спазм артерии
Коронарная недостаточность также возникает по причине резкого и продолжительного спазма коронарных артерий. Приводить к этому могут сильный стресс, психические и физические перегрузки.
Часто перечисленные факторы дополняют уже имеющееся атеросклеротическое поражение сосуда, что выливается в стенокардию или инфаркт миокарда.
Возможна, однако, и чисто спастическая коронарная недостаточность.
Другие причины
Существуют и другие, более редкие, причины нарушения кровоснабжения миокарда:
- Врожденные аномалии коронарных сосудов;
- Гипертрофическая кардиомиопатия — состояние, при котором имеющихся сосудов недостаточно для удовлетворения потребностей разросшегося миокарда (следствие гипертонической болезни);
- Новобразования в грудной клетке, сдавливающие сосуды извне (опухоль).
Факторы риска
Некоторые факторы повышают риск коронарной недостаточности:
- Мужской пол и возраст старше 45 лет — факторы которые никак не откорректировать.
- Курение — влияет как на развитие атеросклероза, так и на процессы тромбообразования. В сигаретном дыме содержатся никотин и оксид углерода, которые оказывают отрицательное влияние на деятельность сердечно‐сосудистой системы.
- Низкая физическая активность, сидячий образ жизни, лишний вес и ожирение — способствуют тромбозам, атеросклерозу, гипертонической болезни, которые могут привести к коронарной недостаточности.
- Употребление большого количества пищи с высоким содержанием жира и холестерина — способствует атеросклерозу.
- Хронический стресс — провоцируетдлительный спазм коронарных артерий.
- Наследственность — риск развития патологии выше, если она была у родственников.
Симптомы
Симптомы коронарной недостаточности могут отличаться от случая к случаю. Также нередки ситуации, когда пациенты не чувствуют ничего странного в своем состоянии, пока однажды не случается, например, инфаркт миокарда.
Среди наиболее характерных для коронарной недостаточности симптомов:
Боли стенокардического характера — давящие, сжимающие, жгучие боли за грудиной продолжительностью до 10 минут. Часто появляются во время физической нагрузки. Могут начаться за грудиной, а затем распространиться на шею, спину, плечи, руки, челюсти;
- Головокружение;
- Холодный пот;
- Боли в области желудка;
- Одышка, особенно при нагрузках;
- Нарушения сна;
- Слабость.
Важно! При обнаружении подобных симптомов, особенно на фоне непривычной физической активности, — нужно незамедлительно вызвать скорую помощь. Также это нужно сделать, если стенокардия уже диагностирована, но симптомы не купируются нитроглицерином и длятся дольше 15 минут.
Источник: Pavel Danilyuk: Pexels
Перечисленная симптоматика характерна для хронического (обратимого) варианта коронарной недостаточности, который проявляется стенокардией.
При остром (необратимом) варианте описанные симптомы выражены ярче и длятся значительно дольше — до нескольких суток (при инфаркте миокарда).
Боль не купируется нитроглицерином и может быть настолько выраженной, что приходится прибегать к наркотическим препаратам.
Несмотря на то, что главным симптомом инфаркта чаще всего является сильная загрудинная боль (80% случаев), существуют и другие проявления заболевания:
- Кашель и одышка;
- Резкая боль в верхней части живота;
- Симптомы поражения головного мозга.
Редко встречается бессимптомная форма инфаркта миокарда. Область поражения в сердце при этом не столь обширна, а изменения фиксируют инструментально постфактум.
Острая форма
Острая форма коронарной недостаточности подразумевает резкое ухудшение кровоснабжения миокарда. Причиной чаще всего является тромбоз коронарной артерии или ее ветвей, реже — спазм.
В этом случае кровоснабжение после его нарушения не восстанавливается, что подразумевает переход от ишемии к некрозу — гибели клеток сердца. Это — инфаркт миокарда. Проявления острой формы нередко заканчиваются летальным исходом.
Подробнее об инфаркте миокарда читайте здесь.
Хроническая форма
Типичным проявлением хронического варианта коронарной недостаточности является стенокардия. Чаще всего она обусловлена атеросклеротическим поражением венечных артерий сердца, что вызывает сужение их просвета. При физической нагрузке миокард требует больше крови, в то время как пропускания способность артерии уменьшена — возникает ишемия с характерными симптомами.
Когда приступы предсказуемы и повторяются в ответ на нагрузку одинаковой тяжести, говорят о стабильном варианте стенокардии. Течение ее относительно благоприятное и хорошо поддается контролю. Существуют и другие варианты:
- Нестабильная стенокардия — форма стенокардии, при которой бляшка в коронарном сосуде подвергается изъязвлению, в просвете постепенно нарастает тромб, отчего приступы постоянно прогрессируют и приводят в итоге к инфаркту миокарда.
- Стенокардия Принцметала (вазоспастическая стенокардия) — возникает в результате внезапного спазма коронарных артерий.
Мы писали о стенокардии подробнее тут.
До этого момента речь шла по большей части об абсолютной коронарной недостаточности, когда непосредственной причиной патологического состояния были патологические процессы в коронарных сосудах.
Но существует также относительная форма, возникающая на фоне гипертрофической кардиомиопатии, о которой говорили в причинах коронарной недостаточности. При этом процессе миокард увеличивается в размерах из-за возросшей нагрузки, в то время как новые сосуды не возникают.
В этом случае также развивается ишемия плохо кровоснабжаемых участков.
Внезапная коронарная смерть
О внезапной коронарной смерти (ВКС) говорят, когда человек умирает в течение не более 6 часов на фоне кажущегося благополучия по причине кардинального сбоя в работе сердца. При этом больной теряет сознание и падает.
Как правило, непосредственной причиной ВКС становится желудочковая тахикардия и фибрилляция желудочков. Это тяжелые нарушения ритма, при которых эффективность сокращения миокарда падает настолько, что кровь не поступает к жизненно важным органам в достаточном объеме.
ВОЗ рекомендует не менее 150 минут физической активности в неделю — это поможет снизить риск ВКС. Источник: Mario Ohibsky from Pixabay
Однако предшествует этим аритмиям чаще всего тяжёлый приступ острой коронарной недостаточности. Обширное поражение миокарда в результате этого приступа не только само по себе снижает сократительную способность желудочков сердца, но также способствует возникновению аритмий.
Иногда летальный исход удается предотвратить при своевременно оказанной помощи, однако это более характерно для внезапной сердечной смерти аритмогенного характера. В этом случае развивающаяся аритмия имеет первостепенное значение, а коронарные причины вторичны. Больные сахарным диабетом находятся в группе повышенного риска ВКС.
Важно! Если вы увидели, как человек внезапно потерял сознание, то должны вызывать скорую помощь и, при владении соответствующими навыками, выполнить первичные реанимационные мероприятия. К сердечно-легочной реанимации следует прибегать, если вы не обнаружили пульса и/или дыхания у пострадавшего.
Несмотря на такую угрозу у больных с коронарной недостаточностью, при грамотно подобранном лечении и четком выполнении назначений врача вероятность ВКС становится значительно ниже.
Также важно своевременное обращение за медицинской помощью. Известно, что за несколько недель до приступа больные иногда жалуются на боль за грудиной, ухудшение настроения, быструю утомляемость.
Это означает, что можно предпринять какие-либо лечебные меры до наступления приступа.
Диагностика
Признаки коронарной недостаточности можно заподозрить самостоятельно, обнаружив у себя симптомы стенокардии, хотя бессимптомное течение вплоть до инфаркта миокарда — не редкость.
В клинической практике используют следующие диагностические методы:
- Коронарография — золотой стандарт в диагностике патологии сосудов сердца, позволяет визуализировать сужения просвета в коронарных артериях, их обтурацию. Методика инвазивная — катетер для введения контрастного вещества ставят через лучевую или бедренную артерии, поэтому исследование выполняют в операционной под местной анестезией.
- Оптическая когерентная томография коронарных артерий — один из новых и точных методов визуализации проблемных участков в венечных сосудах сердца. Метод также инвазивный и выполняется схожим с коронарографией образом.
- Различные варианты эхокардиографии (Эхо-КГ) — позволяют визуализировать участки миокарда с нарушенной сократительной способностью, а также многие сопутствующие нарушения.
- Сцинтиграфия миокарда — позволяет выявить участки миокарда с нарушенным кровообращением, для чего используются специальные радионуклиды.
- Нагрузочные тесты (тредмил-тест, велоэргометрия) — процедуры позволяют оценить изменения на ЭКГ, свидетельствующие об ишемии миокарда, во время физической нагрузки.
Также исследуют образцы крови, обращая внимание на:
- Липидограмму — определение холестерина и соотношения липидов в крови для выявления предрасположенности к ИБС.
- Глюкозу крови — для исключения сахарного диабета.
- Определение уровня эритроцитов и гемоглобина — для исключения железодефицитной анемии.
- Биохимические маркеры — исследование уровней различных ферментов, которые могут свидетельствовать в пользу инфаркта.
Важно: повышенный уровень холестерина в крови может значительно увеличить риск появления атеросклеротических бляшек. Как раз они могут стать одной из причин коронарной недостаточности.
Холестерин может быть слишком высоким из-за поступления большого количества липопротеинов низкой (ЛПНП) и малого поступления липопротеинов высокой плотности (ЛПВП).
Врач-диетолог поможет скорректировать рацион так, чтобы «хороших», низкой плотности поступало больше, чем «плохих».
Лечение
При назначении лечения в первую очередь рекомендуют гипохолестериновую диету, умеренную регулярную физическую активность и снижение массы тела. При наличии вредных привычек необходимо от них избавиться. Это называется модификацией образа жизни. Не стоит недооценивать пользу таких рекомендаций, в данном случае они во многом определяют успех лечения и предупреждения будущих осложнений.
Источник: Michal Jarmoluk from Pixabay
Медикаментозное лечение
Медикаментозное лечение включает несколько групп препаратов:
- Бета-блокаторы и антагонисты кальция — эти две группы снижают потребление миокардом кислорода и способствуют расширению коронарных сосудов. Также эти препараты эффективны и при частых сопутствующих состояниях (гипертонической болезни и аритмиях).
- Статины — препараты, способствующие нормализации липидного спектра крови. Препятствуют росту атеросклеротических бляшек.
- Антиагрегантные препараты — снижают риск тромбоза коронарных артерий, препятствуя свертыванию крови.
- Нитраты — данная группа препаратов устраняет симптомы приступов стенокардии.
Хирургическое лечение
К хирургическому лечению прибегают, когда уровень нарушения кровотока в коронарных артериях становится критическим и медикаментозно его компенсировать невозможно. В данном случае речь идет о двух операциях: аорто-коронарное шунтирование (АКШ) и стентирование коронарных артерий.
Аорто-коронарное шунтирование — операция открытого типа, при которой доступ к сердцу осуществляется через вскрытие грудной клетки. Суть состоит в возобновлении кровотока в венечной артерии после места сужения.
Осуществляется это за счет соединения пораженной артерии и здорового крупного сосуда посредством другого сосуда, образуя некий «обходной мостик» для течения крови.
Необходимый соединительный сосуд (шунт) могут взять с голени, предплечья и других мест.
Важно знать, что реабилитационный период продолжителен из-за долгого срастания грудины. Хоть операция и сложная, в России она практикуется давно и, как правило, проходит благоприятно.
Стентирование коронарных артерий — малоинвазивная операция, при которой суженный участок коронарной артерии расширяют изнутри с помощью специальной металлической сетки. Доступ к сердцу осуществляется чаще всего через бедренную артерию ноги. Данное оперативное вмешательство проходит легко и практически не имеет реабилитационного периода.
Профилактика
Профилактика коронарной недостаточности сводится в сущности к предупреждению развития атеросклероза, избеганию хронических стрессов. Значимость профилактических мер сильно возрастает с возрастом. Вот что можно сделать, чтобы значительно снизить риск прогрессирования и развития тяжелых последствий патологии:
- Регулярный анализ крови на липидный спектр, уровень холестерина;
- Снижение потребления количества жирной пищи;
- Регулярные умеренные физические нагрузки — хотя бы 150 минут в неделю;
- Избавление от вредных привычек;
- Своевременное обращение к врачу при появлении соответствующей сердечной симптоматики;
- Минимизация стрессовых ситуаций.
Заключение
Коронарная недостаточность — это патологический процесс, при котором миокард не получает должного питания по коронарным артериям. Часто встречается среди пожилых мужчин, больных атеросклерозом и сахарным диабетом.
Причины патологии различны, но самой частой является сужение просвета артерии из-за образовавшихся в ней атеросклеротических бляшек.
На данный момент существует множество способов лечения КН, важнее — вовремя ее диагностировать, чтобы избежать инфаркта миокарда и внезапной коронарной смерти.
- Коронарная болезнь сердца — nhlbi.nih.gov.
- Кардиоваскулярная терапия и профилактика, 2016; 15(2): 93–99 http://dx.doi.org/10.15829/1728-8800-2016-2-93-99.
- Курдгелия Т. М., Кислицина О. Н., Базарсадаева Т. С. Внезапная сердечная смерть: эпидемиология, факторы риска и профилактика // БМИК. 2014. №3.
- Руководство по факультетской терапии: учебное пособие / С. А. Болдуева, И. В. Архаров, Е. Л. Беляева, Е. Г. Быкова, Т. В. Ермолова, М. И. Иванова, И. А. Леонова, А. П. Махнов, Н. С. Швец, О. Ю. Чижова; под ред. С. А. Болдуевой. — 3-е изд., доп. и перераб. — СПб.: Изд-во СЗГМУ им. И. И. Мечникова, 2020. — с. 6-32; 64-76.
- Picard F., Sayah N., Spagnoli V., Adjedj J., Varenne O. Vasospastic angina: A literature review of current evidence. //Arch Cardiovasc Dis – 2019 – Vol.112 – №1 – p.44-55
Стенокардия Принцметала (вазоспастическая): симптомы, клинические рекомендации, лечение
Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием
Большинство случаев стенокардии сопряжено с резким повышением уровня физической или психоэмоциональной нагрузки. Однако из этого правила есть исключения. Так, стенокардия Принцметала, также называемая вариантной, вазоспастической или спонтанной, обычно развивается у пациента, находящегося в состоянии покоя. Типичное время возникновения симптомов – от полуночи до предрассветных часов. Болевой синдром отличается интенсивностью, распространяется к голове или к рукам, напоминая признаки судорог. Чаще отмечается у курильщиков, пациентов с повышенным холестерином или артериальным давлением, но может проявляться и у здоровых людей. Благодаря современным методам диагностики и продуманному курсу лечения на фоне устранения вредных привычек или факторов удается значительно снизить частоту приступов и сделать их менее болезненными.
Механизм возникновения стенокардии Принцметала
Симптомы заболевания вызывает спазм коронарной артерии, вследствие которого коронарный кровоток резко замедляется. На фоне сохранения частоты сердцебиения сердечная мышца испытывает повышенную нагрузку и реагирует на нее ощутимой болью. Спазм артерии может наступать без видимых причин в состоянии полного покоя или сна пациента, что несколько затрудняет диагностику.
Причины стенокардии Принцметала
Спазм коронарной артерии может наблюдаться в следующих случаях:
- переохлаждение организма;
- курение;
- симптомы артериальной гипертензии;
- стресс;
- повышение уровня холестерина;
- прием медикаментозных препаратов, замедляющих кровоток;
- употребление алкоголя и наркотических средств.
Заболевание чаще отмечается у пациентов в возрасте от 50 до 60 лет. В 5 раз чаще у мужчин, чем у женщин. Основным фактором риска признается курение и употребление алкоголя. Реже патология развивается на фоне вазомоторных нарушений сосудов.
Симптомы стенокардии Принцметала
В перечень характерных симптомов вазомоторной стенокардии входят:
- болевой синдром в груди в состоянии покоя, который может носить различный характер – от некоторого дискомфорта до резкой боли с отдачей в голову или руку;
- чувство давления и стеснения в груди;
- приступ тошноты;
- потливость;
- головокружения, помутнение сознания;
- тахикардия и т.д.
Длительность приступа составляет от 2 до 20 минут, а характеристики отдельных эпизодов обычно похожи друг на друга. Случаи рецидивов с частыми приступами могут сменяться состоянием затишья в течение нескольких недель или месяцев.
У вас появились симптомы стенокардии Принцметала? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Варианты осложнений
При отсутствии медицинской помощи и наблюдения в случае постоянных признаков вазомоторной стенокардии у пациента могут развиваться следующие патологические состояния:
- желудочковые тахиаритмии сердца с остановкой пазух;
- коронарный тромбоз;
- острый инфаркт миокарда;
- обмороки, предсинкопы с риском остановки сердца и т.д.
Методы диагностики заболевания
Подозрение на стенокардию Принцметала возникает в любом случае, если пациент жалуется на резкую боль в груди в состоянии покоя или ночного сна. Диагноз подразумевает, что продолжительность приступов может составлять от 30 секунд до 5 минут, а их число варьируется до нескольких десятков в течение получаса. Кроме того, косвенным признаком является утихание боли при принятии подъязычных препаратов с нитратным химическим составом.
Подтвердить первоначальные предположения позволяют:
- электрокардиограмма в формате единоразового исследования или суточного мониторинга;
- провокационные фармакологические тесты.
Лечение стенокардии Принцметалла
Справиться с приступами и уменьшить их регулярность позволяет медикаментозный курс, влияющий как симптоматику заболевания, так и на его причины. В числе клинических рекомендаций при стенокардии Принцметала:
- прием препаратов из категории антагонистов кальция в сочетании с нитратами долгосрочного действия;
- анти-альфа-адренергические препараты, препятствующие спазму коронарной артерии;
- курс антиоксидантных витаминов С и Е;
- прочие лекарственные препараты, способствующие естественной эластичности сосудов и сохранению их проводящей способности.
Если консервативный курс оказался малоэффективным, врачи прибегают к операционному вмешательству. Чаще это коронарная ангиопластика со стентированием, реже денервация сердца с плексэктомией одновременно с коронарным шунтированием. Возможно принятие решение об имплантации автоматического дефибриллятора или кардиостимулятора.
Прогноз после лечения вазоспастической стенокардии
При условии своевременного назначения и прохождения лечебного курса вазоспастической стенокардии прогноз благоприятен. Реже наблюдаются случаи, когда заболевание проходит самостоятельно. Однако рассчитывать на это не стоит, тем более что регулярный спазм сосудов может вызвать сердечный приступ, крайне опасное состояние для жизни пациента.
Частые вопросы
Так называют отдельный вид стенокардии, основной симптом которого – выраженный болевой синдром во время покоя или ночного сна пациента. Основная причина – кратковременный спазм коронарной артерии, вследствие чего кровоток резко замедляется. Но сердечная мышца, сохраняющая прежний ритм работы, вынуждена сокращаться еще интенсивнее, что дает характерный болевой синдром.
Пропустить приступ заболевания непросто: оно дает о себе знать резкой болью в области сердца, которая отдает в голову, плечо или руку. Ощущается тошнота, затрудненность дыхания из-за чувства давления в грудной клетке, головокружение, резкое учащение сердцебиения. Иногда пациенты жалуются на тошноту и потливость.
Такие случаи известны современной медицине. Но ожидать самостоятельного выздоровления без поддерживающей медикаментозной терапии опасно из-за высокого риска осложнений. Рекомендации по лечению или по отказу от приема лекарственных препаратов может дать только лечащий врач на основании результатов проведенной диагностики.
Вазоспастическая стенокардия
Точные причины развития патологии пока не изучены. Предполагается, что она вызывается повышенной чувствительностью клеток коронарных сосудов к различным активным веществам. Приступ вазоспастической стенокардии могут спровоцировать и нарушения функциональности внутренних стенок артерий. Еще одной причиной патологии называют спазм венечных артерий.
К основным факторам риска относят:
- курение;
- переохлаждение;
- нарушение состава электролитов;
Патология может быть спровоцирована и уменьшением кровоснабжения сердца. В этом случае количество сердечных сокращений снижается, миокард приобретает электрическую нестабильность, что приводит к нарушениям ритма. К вазоспастической стенокардии может привести и стенозирующий корональный атеросклероз, возникающий при проблемах с артериями.
Классификация заболевания
Различают:
Каждая характеризуется определенными симптомами.
Симптомы стенокардии и прогноз
Для патологии характерны:
- давящая и жгучая боль в сердце;
- приступы учащенного сердцебиения;
- цикличность возникновения болевого синдрома.
К дополнительным признакам патологии относят:
- аритмию;
- повышение артериального давления;
- бледность кожи;
- обмороки.
В некоторых случаях у пациента возникает тошнота.
Вся симптоматика не является специфической. Важно провести полное обследование. Только после него врач сможет поставить точный диагноз.
Прогноз при патологии полностью зависит от ее формы, наличия сопутствующих болезней и общего состояния пациента. Полностью устранить каждый симптом практически невозможно. Из-за этого больные состоят на учете у врача всю жизнь.
Важно!
Заболевание может вызвать такие осложнения, как:
- тяжелые аритмии;
- острый инфаркт миокарда;
- внезапная смерть.
Диагностика
Диагностика патологии проводится на основе:
-
Сбора анамнеза. Врачом оцениваются характер боли, время ее возникновения, продолжительность, факторы, спровоцировавшие дискомфорт. Специалист собирает не только личный, но и семейный анамнез.
-
Исследования крови и мочи. Обязательно оценивается уровень холестерина и сахара. Также специалисты изучают и другие важные показатели.
-
ЭКГ. Лучше всего проводить электрокардиографическое исследование во время болевого синдрома.
-
Суточного мониторинга по Холтеру. В этом случае врач может оценить общее состояние сердечной мышцы, факторы, которые провоцируют болевые ощущения.
-
Холодовой и эргометриновой пробы. Они позволяют спровоцировать сердечную реакцию и оценить все ее особенности.
-
ЭхоКГ. Данное обследование позволяет найти проблемы, способствующие сбоям в работе сердца. Также в ходе диагностики врач оценивает функциональность желудочков, размеры полостей и другие параметры.
-
Коронарной ангиографии. Такое обследование направлено на определение стеноза коронарных артерий.
-
Нагрузочного теста. В ходе данного обследования можно выявить ишемию.
Лечение
Лечение всегда начинается с устранения факторов, которые могут спровоцировать возникновение и развитие патологии.
К ним относят:
- курение;
- воздействие холода;
Дополнительно пациенту назначают специальную диету, рекомендуют подходящие физические нагрузки. Также проводится и терапия сопутствующих патологий. Уже после этих мероприятий прогноз на выздоровление становится положительным.
Для экстренного устранения боли обычно используют нитроглицерин. Лекарственный препарат применяется в виде таблеток или спрея. Для профилактики нитроглицерин нередко используется в виде пластырей.
Проводится и другая медикаментозная терапия.
Пациентам назначают:
-
Препараты, сокращающие вероятность тромбообразования. Такие средства актуальны, если при спазмах повреждается эндотелий сосудов.
-
Антагонистов кальция. Эти препараты применяются для постоянного лечения. Средства позволяют сократить содержание кальция в клетках сердечной мышцы и сосудов. Благодаря этому снижается риск возникновения спазма коронарных сосудов. Препараты принимаются каждый день и подбираются исключительно врачом на основе обследования.
-
Альфа-андреноблокаторы. Такие препараты применяются редко. Назначают их для сокращения воздействия нервной системы на мышечный слой сосудов.
При необходимости пациенты принимают и другие препараты. Все они должны назначаться врачом. Самолечение заболевания недопустимо! Выбирая препараты самостоятельно, вы можете навредить своему организму. Важно! Многие из лекарственных средств оказывают негативное воздействие на работу печени, почек и иных органов!
Хирургическое вмешательство осуществляется достаточно редко. Назначаться оно может при длительном и неэффективном приеме лекарственных средств.
Обычно специалистами проводятся следующие операции:
-
Ангиопластика со стентированием. Данное вмешательство позволяет раскрывать суженные и закупоренные сосуды. Для этого применяются тонкие металлические трубки.
-
Аортокоронарное шунтирование. При таком вмешательстве сосуды подшиваются к венечной артерии выше или ниже ее сужения. Операция проводится тогда, когда спазм развивается в области стеноза.
-
Установка кардиовертера-дефибриллятора. Такое вмешательство проводится в случае, если заболевание имеет аритмическое течение. Специальный аппарат позволяет перезапустить сердце при его остановке путем воздействия электрического разряда.
В нашей клинике проводится комплексная терапия патологии. Мы придерживаемся лояльной ценовой политики. Благодаря этому помощь профессионалов доступна всем пациентам. Ориентировочные цены на услуги нашей клиники в Москве указаны на сайте. Точную стоимость озвучит врач после консультации. Также информацию о ценах вы можете получить у наших менеджеров по телефону.
Профилактика
Профилактика направлена на устранение всех имеющихся факторов риска.
Важно:
-
Избавиться от вредных привычек. Особенно опасным является курение.
-
Устранить гиподинамию. Малоподвижный образ жизни приводит ко многим болезням сердечно-сосудистой системы. Умеренные физические нагрузки, в свою очередь, полезны для организма. Они действительно продлевают жизнь.
-
Снизить вес (если он повышен).
-
Нормализовать питание. Для предотвращения рисков возникновения патологий сердечно-сосудистой системы следует постоянно вводить в рацион богатые клетчаткой овощи и фрукты, отказаться от мучных, сладких, жирных и жареных блюд.
-
Постоянно следить за артериальным давлением, принимать препараты, позволяющие стабилизировать его.
-
Устранить риски эмоциональных и физических перегрузок.
Обо всех профилактических мерах вам расскажут наши врачи.
Важно! Следует не только придерживаться рекомендаций специалистов, но и регулярно проходить комплексное обследование у кардиолога. Оно позволит своевременно обнаружить любые отклонения.
Преимущества клиники
Обратившись в нашу клинику, вы можете рассчитывать на помощь специалистов с высоким уровнем квалификации. В многопрофильном центре поддержку вам окажут не только кардиологи, но и другие врачи. Все они соблюдают медицинскую этику и максимально внимательны к каждому пациенту.
Терапия в нашей клинике проводится только после обследования. Располагая широкими диагностическими возможностями, мы готовы обследовать весь организм, выявив все основные и сопутствующие патологии.
Особого внимания заслуживает личностно ориентированный подход к каждому пациенту. Вы ценны для нас прежде всего как личность, а не как больной с интересной историей болезни, или клиент, создающий материальное благополучие специалиста. В нашей клинике вы не тратите деньги на терапию, вы инвестируете их в свое здоровье.
Обращайтесь!
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения заболеваний в кардиологии. Мы готовы оказать вам услуги лечения внутрипредсердной блокады и лечения внутрижелудочковой блокады.
Спазм сосудов (ангиоспазм) – симптомы и лечение
17 Января, 2021 года
11425
Разновидности ангиоспазма классифицируют по их локализации:
- в конечностях;
- в магистральных артериях;
- в головном мозге.
Отдельный вариант патологии — ангиоспазм коронарных сосудов.
Причины спазма сосудов
Спазм кровеносных сосудов происходит при наличии нескольких факторов, влияющих на развитие этого недуга:
- Курение. Вредная привычка провоцирует сужение сосудов, в связи с чем к спазму может привести другой негативный фактор, к примеру, обычная простуда.
- Злоупотребление алкоголем.
- Неправильный режим сна и бодрствования.
- Физические и умственные перегрузки.
- Чрезмерное употребление кофе и чая.
- Интоксикация ядовитыми веществами, содержащими сероуглеродистые соединения и свинец.
- Воспаление кровеносных сосудов.
- Нарушения нервной регуляции.
К последней причине относится целая группа факторов внутреннего и внешнего характера (неврозы, сбои в работе эндокринной системы и пр.).
Симптомы спазма сосудов
Если причиной ангиоспазма стало сужение капилляров, внешнее проявление будет заметно невооруженным глазом: пораженный участок тела приобретает алебастровый (белый) оттенок. Так, для болезни Рейно характерен так называемый синдром белых пальцев. Он связан с обескровливанием фаланг.
Пальцы при этом теряют чувствительность. Другой симптом — сетчатое ливедо. При ангиоспазме на коже бедер и лодыжек возникают участки с характерным синеватым оттенком. Иногда симптом дополняется сетчатым рисунком. Кожа пораженного участка при этом холодеет и бледнеет.
Ангиоспазм может привести к отеку и последующему некрозу тканей.
Если происходит сужение сосудов магистральной артерии, характерный симптом — так называемая нога командора. Проявление схоже с болезнью Рейно, но затрагивает всю нижнюю конечность. Нога холодеет, ее кожа приобретает беловатый оттенок. При продолжительном ангиоспазме возможно посинение конечности, возникает ее неполный паралич.
Коронарный спазм схож по своим симптомам со стенокардией. Чувствуется приступообразная боль за грудиной, которая не ослабевает, даже если тело в состоянии покоя.
Церебральный ангиоспазм возникает при атеросклерозе сосудов головного мозга. Но причиной симптома может стать не только эта патология. Ангиоспазм также возможен при поражении различных участков головного мозга.
Как определить спазм сосудов
Проявления ангиоспазма похожи на ишемические, особенно если заболевание развивается на форе обструктивной ангиопатии. Чтобы установить полную клиническую картину на основе симптомов пациента, необходимо провести ряд исследований.
Под действием тепловых раздражителей и фармакологических агентов анализируется динамика кровотока. С помощью этих исследований обнаруживаются участки с ангиоспазмом.
Также применяются плетизмография, реография, локальное измерение температуры.
Лечение спазма сосудов
Терапия, которая назначается для купирования или профилактики ангиоспазма, зачастую совпадает с лечением того заболевания, которое вызывает симптом.
Если пациент курит или употребляет спиртное, ему в обязательном порядке следует отказаться от этих вредных привычек. При обнаружении очагов хронической инфекции происходит их санация.
Если вместе с ангиоспазмом у пациента диагностируется повышенное артериальное давление, назначается прием гипотензивных препаратов.
В некоторых случаях применяются препараты, которые содержат вазоактивные блокаторы кальциевых каналов. Выбор лекарства должен учитывать индивидуальные особенности организма.
Периферический спазм требует дополнительной терапии, которая включает растирание и согревание больных конечностей, а также новокаиновую блокаду. В некоторых случаях требуется оперативное вмешательство — резекция симпатического нервного ствола, алкоголизация симпатических нервов.
Коронарный синдром: симптомы, причины и первая помощь: статьи клиники Оксфорд Медикал Киев
Информация в статье предоставлена для ознакомления и не является руководством к самостоятельной диагностике и лечению. При появлении симптомов заболевания следует обратиться к врачу.
Содержание:
-
Причины развития коронарного синдрома
-
Классификация коронарных синдромов
-
Симптомы коронарного синдрома
-
Первая помощь при коронарном синдроме
-
Диагностика коронарного синдрома
-
Лечение коронарного синдрома
-
Осложнения коронарного синдрома
-
Профилактика коронарного синдрома и сердечно-сосудистых заболеваний
Коронарный синдром – это комплекс симптомов, которые появляются при сужении коронарных артерий и нарушении кровообращения миокарда. Он проявляется сильной болью в груди, одышкой, головокружением, резким потоотделением и пр. Причиной коронарного синдрома может быть стенокардия, ишемическая болезнь сердца или инфаркт миокарда. Во всех случаях пациенту нужна неотложная медицинская помощь.
Коронарный синдром – это не точный диагноз, а термин, которым обозначают недостаточное кровоснабжение миокарда и сопутствующие этому симптомы.
Его используют при поступлении пациента в клинику, когда точная причина болезни не установлена. Таким пациентам сначала оказывают экстренную помощь и стабилизируют их состояние, а после проводят ЭКГ и другие обследования.
От их результатов и истории болезни пациента зависит дальнейшее лечение.
Причины развития коронарного синдрома
Коронарный синдром развивается при сужении или закупорке коронарных артерий – это сосуды, через которые кровь попадает в миокард, обеспечивая его кислородом и питательными веществами. Причиной сужения может быть спазм артерий, атеросклеротическая бляшка или тромб. Чаще всего коронарный синдром развивается у людей с атеросклерозом и ишемической болезнью сердца.
Недостаточное кровоснабжение миокарда приводит к нарушению работы сердца и появлению соответствующих симптомов. Если просвет сосудов сужен больше чем на 70%, клетки миокарда постепенно отмирают – развивается инфаркт.
Коронарный синдром может быть проявлением:
- нестабильной стенокардии – обострения ишемической болезни сердца, которая развивается при сужении коронарных артерий из-за отложения в них атеросклеротических бляшек, закупорки тромбом или спазма (артерии сужаются на 50-70%);
- инфаркта миокарда – острого нарушения кровоснабжения миокарда, гипоксии и, как следствие, отмирания тканей (артерии сужаются более чем на 70%).
Классификация коронарных синдромов
В медицине чаще всего используют термин «острый коронарный синдром» – это состояние, при развитии которого пациенту нужна экстренная помощь. Если ее не оказать, могут развиться серьезные осложнения вплоть до остановки сердца. После диагностики острый коронарный синдром классифицируют как стенокардию или инфаркт миокарда.
Хронический коронарный синдром развивается при сужении артерий, как правило, из-за атеросклероза (отложения холестериновых бляшек на стенках сосудов). В этом случае ставят диагноз ишемическая болезнь сердца или стенокардия.
Симптомы коронарного синдрома
Симптомами острого коронарного синдрома могут быть:
- сильная боль в груди;
- чувство жжения, сдавливания в груди;
- распространение боли на подбородок, плечи, ребра, живот или спину;
- учащение пульса;
- одышка;
- холодный пот;
- головокружение;
- обморок;
- тошнота, рвота;
- сильная усталость;
- чувство тревоги;
- спутанность сознания;
- повышение артериального давления.
Чаще всего при коронарном синдроме появляется сильная боль в груди, которая может распространяться на другие части тела, особенно левую сторону. Также характерна одышка и чувство нехватки воздуха.
При легких приступах стенокардии эти симптомы, обычно, проходят через 5 минут в состоянии покоя или после приема назначенных врачом препаратов.
Если симптомы сохраняются, причиной может быть инфаркт миокарда.
В некоторых случаях симптомы коронарного синдрома бывают маловыраженными: боль может быть ноющей, а тошнота и другие признаки отсутствовать. Также встречаются атипичные проявления:
- чувство удушья без боли в груди, напоминающее приступ астмы;
- слабая боль в груди и сильная боль в плечах или других участках туловища;
- головная боль с повышением артериального давления;
- нарушение сердечного ритма;
- отеки;
- затрудненное глотание и др.
Изредка сужение коронарных артерий и инфаркт проходят почти бессимптомно.
Первая помощь при коронарном синдроме
Коронарный синдром – это опасное для жизни состояние, поэтому при появлении даже нескольких симптомов нужно сразу вызвать скорую помощь. До ее приезда можно предпринять следующие действия:
- положить пациента на спину, приподняв голову и туловище на 30-40 градусов;
- если одежда или пояс сжимают грудь и затрудняют дыхание, расстегнуть их;
- проветрить помещение, чтобы в нем было больше кислорода;
- дать пациенту измельченную таблетку аспирина или положить ее под язык, если нет противопоказаний к препарату (аспирин разжижает кровь и повышает вероятность растворения тромбов);
- дать пациенту под язык таблетку нитроглицерина (если давление выше 100/60 мм рт. ст. и нет других противопоказаний) и, если боль не проходит, через 5-10 минут повторить (не более 3 таблеток – нитроглицерин может снизить давление до критических показателей);
- если пациент потерял сознание, нужно проверить пульс и при его отсутствии проводить массаж сердца и искусственное дыхание.
Если после приема нитроглицерина боль стала меньше, отказываться от приезда скорой помощи и госпитализации не стоит. Лекарство уменьшает выраженность симптома, но не устраняет его причину. Поэтому важно своевременно пройти диагностику и лечение.
Диагностика коронарного синдрома
Для диагностики причин коронарного синдрома проводят:
- электрокардиограмму (ЭКГ) – показывает электрическую проводимость сердечной мышцы (пострадавшие в результате инфаркта ткани не проводят электрические импульсы);
- эхокардиографию (УЗИ сердца) – позволяет оценить анатомическую структуру сердца, работу клапанов и т.д.;
- лабораторные анализы – анализ крови на тропонин и другие вещества, повышение уровня которых происходит при повреждении миокарда.
В большинстве случаев эти обследования позволяют выяснить причину болей в сердце. Если их результаты неоднозначны, врач может назначить дополнительные исследования:
- суточное холтеровское мониторирование ЭКГ – показывает изменения сердечного ритма в течение дня и ночи;
- ЭКГ во время физической нагрузки – показывает, как меняется работа сердца, когда нагрузка на него увеличивается;
- коронарографию – исследование проходимости коронарных артерий;
- рентген или КТ грудной клетки и другие исследования по показаниям.
По статистике, у 20-30% пациентов, которые обращаются к врачу с болью в грудной клетке, диагностируют инфаркт миокарда, у 10 % – нестабильную стенокардию, у 15% – другие заболевания сердца, а у остальных – заболевания, не связанные с сердечно-сосудистой системой. Поэтому очень важна дифференциальная диагностика.
Лечение коронарного синдрома
Пациента с острым коронарным синдромом обязательно госпитализируют. Сначала выполняют интенсивную терапию – стабилизируют состояние, снимают боль и устраняют другие симптомы. После этого проводят диагностику и по ее результатам подбирают лечение.
В большинстве случаев назначают длительную медикаментозную терапию и дают рекомендации по коррекции образа жизни.
При атеросклерозе и ишемической болезни сердца применяют препараты для снижения уровня холестерина, расширения и укрепления сосудов, снижения свертываемости крови и другие.
В некоторых случаях при полной закупорке коронарных артерий или неэффективности лечения может потребоваться операция.
При инфаркте сначала также применяют медикаментозное лечение, направленное на восстановление кровообращения и снижение риска осложнений. При обширном инфаркте или наличии сопутствующих патологий вероятно проведение операции – аортокоронарное стентирование, шунтирование или установка кардиостимулятора.
Осложнения коронарного синдрома
В результате острого коронарного синдрома может развиться:
- инфаркт миокарда;
- аритмия;
- разрыв межжелудочковой перегородки;
- разрыв стенки желудочка;
- тромбоз сосудов;
- перикардит – воспаление оболочки сердца;
- сердечная недостаточность;
- внезапная остановка сердца.
Риск осложнений снижается при раннем оказании медицинской помощи.
Профилактика коронарного синдрома и сердечно-сосудистых заболеваний
Чтобы уменьшить вероятность развития коронарного синдрома и других сердечно-сосудистых заболеваний, нужно снизить влияние факторов риска. К ним относят лишний вес, неправильное питание, низкую физическую активность, высокий уровень холестерина в крови, некомпенсированный сахарный диабет, курение, употребление алкоголя и пр.
Для профилактики пациентам рекомендуют:
- сбалансировано питаться;
- вести активный образ жизни;
- поддерживать нормальную массу тела;
- отказаться от курения, алкоголя и других вредных привычек;
- после 40 лет или при наличии факторов риска ежегодно посещать кардиолога и делать ЭКГ;
- при наличии сердечно-сосудистых заболевания своевременно проходить необходимое лечение.
- Для записи к кардиологу «Oxford Medical» звоните в наш контакт-центр или пишите в чат.
- Сопутствующие услуги:
- Консультация кардиолога
- Источники:
- American Family Physician
- American Heart Association Journals

 Источник: Pavel Danilyuk: Pexels
Источник: Pavel Danilyuk: Pexels  Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием
Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием