Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аритмия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сердце – это мышечный орган, насос, который поддерживает постоянный ток крови в сосудах, с определенной частотой генерируя импульсы, приводящие к возбуждению и сокращению миокарда. В норме сокращение отделов сердца происходит последовательно: вначале сокращаются правое и левое предсердия, потом – правый и левый желудочки.
В правом предсердии расположен основной источник ритма сердца – синусовый узел, который у здорового взрослого человека задает правильный ритм сердечных сокращений с частотой (60–80 ударов в минуту). Помимо синусового узла генерировать импульсы и задавать ритм могут другие участки миокарда, но у здорового человека они не вызывают аритмий за счет адекватной работы синусового узла. Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.
Разновидности сердечных аритмий
В зависимости от частоты сердечных сокращений (ЧСС) аритмии подразделяют на тахиаритмии (с увеличением ЧСС более 80–90 ударов в минуту) и брадиаритмии (со снижением ЧСС менее 60 ударов в минуту).
По расположению участка миокарда, являющегося аномальным источником ритма, выделяют наджелудочковые (суправентрикулярные) аритмии, когда водитель ритма расположен в предсердиях или в атриовентрикулярном узле, и желудочковые аритмии, когда водитель ритма расположен в желудочках сердца.
Одна из важнейших классификаций сердечных аритмий основывается на непосредственной причине ее развития.
- Аритмии вследствие нарушения образования импульса, в основе которых лежит нарушение функционирования синусового узла, например, синусовая аритмия, синдром слабости синусового узла и др. Согласно статистическим данным, распространенность синусовой аритмии (СА) в общей популяции составляет 33,9-34,5%, синусовой брадикардии (СБ) – 7,1-12,8%, синусовой тахикардии (СТ) – 4,9-9,8%.
- Аритмии вследствие изменения автоматизма латентных водителей ритма, например, замещающие ритмы сердца.
- Аритмии, обусловленные аномальной циркуляцией импульса в ткани миокарда, например, экстрасистолия, мерцательная аритмия (фибрилляция предсердий), трепетание предсердий.
- Нарушения проведения импульса по миокарду:
- блокады, например, атриовентрикулярная блокада, блокада правой ножки пучка Гиса и др.;
- преждевременное возбуждение желудочков – прохождение импульса по дополнительным проводящим путям, например, синдром Вольфа–Паркинсона–Уайта.
Отдельно выделяют дыхательную аритмию, которая в норме наблюдается у детей раннего возраста и заключается в учащении сердцебиения на вдохе и замедлении – на выдохе. Возможные причины аритмии Некоторые из причин нарушения ритма сердечных сокращений кроются непосредственно в структуре сердца, другие же обусловлены воздействием на сердце извне.
К сердечным причинам аритмий относятся врожденные и приобретенные пороки сердца, последствия перенесенного инфаркта миокарда, воспалительные изменения тканей сердца (кардиты), опухоли сердца, кардиомиопатии (изменения нормальной ткани миокарда) и т.д. К изменениям в структуре миокарда могут привести длительно текущие заболевания эндокринной системы, артериальная гипертензия, алкоголизм и др.
К внесердечным причинам условно относят те состояния, которые вызывают нарушения ритма, не приводя к структурным изменениям ткани сердца: изменение иннервации сердца, изменения баланса электролитов (калия, магния, кальция) при поражении почек, надпочечников, паращитовидных желез, при длительной диарее или рвоте, при интоксикациях, другие изменения процессов обмена веществ.
При каких заболеваниях возникают аритмии
- Ишемическая болезнь сердца (заболевание, в основе которого лежит недостаточное кровоснабжение сердечной мышцы, в результате чего возникает кислородное голодание сердца) и последствия перенесенного инфаркта миокарда.
- Длительно текущая артериальная гипертензия.
- Гипертрофическая, рестриктивная, дилатационная (в т.ч. алкогольная) кардиомиопатия, аритмогенная дисплазия правого желудочка – патологические состояния, в основе которых лежит перестройка структуры миокарда с нарушением его основных функций.
- Пороки сердца, например, митральный стеноз, аортальная недостаточность.
- Врожденные пороки сердца, проявляющиеся многочисленными симптомами, в т.ч. аритмией, уже с детского возраста.
- Врожденные аномалии проводящей системы сердца, например, дополнительный пучок при синдроме Вольфа–Паркинсона–Уайта.
- Воспалительное поражение миокарда (кардиты, миокардиты).
- Острые и хронические заболевания почек, приводящие к изменению электролитного баланса, перестройке ткани миокарда: хроническая болезнь почек вследствие гломерулонефрита, пиелонефрита и др., острое почечное повреждение.
- Заболевания эндокринных желез: гипотиреоз, гипертиреоз, нарушение функции надпочечников и др.
- Опухоли сердца и других органов.
К каким врачам обращаться при аритмии Как правило, впервые аритмии диагностирует терапевт или педиатр во время диспансеризации или при обращении пациента с конкретными жалобами. Отклонения в ритме сердца требуют консультации кардиолога для уточнения вида аритмии и проведения всестороннего изучения состояния сердечно-сосудистой системы.
Если причина изменения ритма внесердечного происхождения, пациент может быть направлен к другим специалистам – эндокринологу, неврологу, нефрологу. При подозрении на наличие системных ревматических заболеваний требуется наблюдение ревматолога.
Диагностика и обследования при аритмии
Врач может заподозрить аритмии, когда пациент жалуется на перебои в работе сердца, чувство «замирания» сердца, обмороки, одышку. Алгоритм постановки диагноза состоит в тщательном сборе анамнеза, оценке состояния сердечно-сосудистой системы (выслушивании сердца при помощи стетоскопа, прощупывании пульса, измерении артериального давления и т.д.). По данным клинического исследования врач предполагает поражение той или иной системы и назначает дополнительные лабораторно-инструментальные обследования:
- электрокардиографию (ЭКГ) в 12 отведениях;
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электррлиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Калий учас…
430 руб
Тиреотропный гормон (ТТГ, тиротропин, Thyroid Stimulating Hormone, TSH)
Гормон гипофиза, регулирующий функции щитовидной железы. Один из важнейших тестов в лабораторной диагностике заболеваний щитовидной железы. Синонимы: Тиреостимулирующий гормон; Тиреотропин. Thyroid-stimulating Hormone; TSH; Thyrotropin. Краткая характеристика тиреотропног…
550 руб
Тироксин свободный (Т4 свободный, Free Thyroxine, FT4)
Свободный, не связанный с транспортными белками плазмы крови тироксин. Синонимы: Анализ крови на свободный тироксин. Free T4; Free Form of Thyroxin. Краткая характеристика определяемого вещества Тироксин свободный
Тироксин (Т4) – один из двух основных тиреоидных гормонов щитовидной жел…
580 руб
Трийодтиронин свободный (Т3 свободный, Free Triiodthyronine, FT3)
Синонимы: Свободный трийодтиронин.
Free T3. Краткое описание исследуемого вещества Трийодтиронин свободный
Трийодтиронин свободный (Т3св.) относится к тиреоидным гормонам и является не связанной с белками биологически активной фракцией общего трийодтиронина (Т3общ.), который секретируется клетка…
580 руб
Что делать при развитии сердечной аритмии При нарушении работы сердца следует обратиться к врачу. Лечение аритмии подбирается строго в соответствии с ее разновидностью. Самостоятельный прием препаратов без назначений врача недопустим.
Не следует подвергать себя повышенной физической или эмоциональной нагрузке, если вы обнаружили у себя перебои в работе сердца.
Острая слабость, головокружение, потемнение в глазах, тошнота, боль за грудиной – эти симптомы требуют вызова бригады скорой помощи.
Лечение сердечной аритмии В случае обнаружения внесердечных причин нарушения ритма в план терапии обязательно включают их коррекцию или устранение. Например, лечение гипертиреоза (повышения концентрации гормонов тироксина и трийодтиронина) как причины аритмии сводится, в первую очередь, к нормализации концентрации гормонов щитовидной железы.
Наиболее распространенный метод лечения аритмии, возникшей по причине структурных изменений сердечной мышцы, – медикаментозный, когда пациенту назначают лекарственные препараты, способствующие восстановлению синусового ритма или замедлению частоты сердечных сокращений.
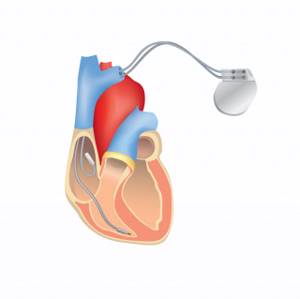
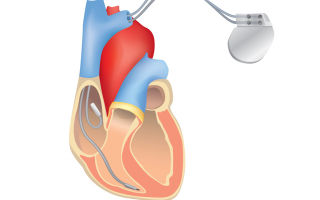
При помощи медикаментов также корректируют свертываемость крови, чтобы поддерживать нормальный кровоток. В сложных случаях и при отсутствии ожидаемого эффекта от медикаментозной терапии устанавливают электрокардиостимулятор (аппарат, искусственно задающий правильный ритм сердцу).
Источники:
- IX Всероссийский съезд аритмологов «Аритмология без границ: от научной лаборатории к клиническим рекомендациям». Вестник аритмологии. 2020;27(4):e1-e3.
- Затонская Е.В., Матюшин Г.В., Гоголашвили Н.Г., Новгородцева Н.Я. Эпидемиология аритмий (обзор данных литературы). Сибирское медицинское обозрение. № 3, 2016. С. 5-16.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аритмия
Аритмия – любое нарушение регулярности или частоты нормального сердечного ритма, а также электрической проводимости сердца. Аритмия может протекать бессимптомно или ощущаться в виде сердцебиения, замирания или перебоев в работе сердца. Иногда аритмии сопровождаются головокружением, обмороками, болями в сердце, чувством нехватки воздуха. Аритмии распознаются в процессе физикальной и инструментальной диагностики (аускультации сердца, ЭКГ, ЧПЭКГ, холтеровского мониторирования, нагрузочных тестов). В лечении различных видов аритмий используется медикаментозная терапия и кардиохирургические методы (РЧА, установка электрокардиостимулятора, кардиовертер-дефибриллятора).
Термином «аритмии» объединяются различные по механизму возникновения, проявлениям и прогнозу расстройства зарождения и проведения электрических импульсов сердца. Они возникают в результате нарушений проводящей системы сердца, обеспечивающей согласованные и регулярные сокращения миокарда – синусовый ритм.
Аритмии могут вызывать тяжелые нарушения деятельности сердца или функций других органов, а также сами являться осложнениями различных серьезных патологий. Проявляются ощущением сердцебиения, перебоев, замирания сердца, слабостью, головокружением, болями или давлением в груди, одышкой, обмороками.
При отсутствии своевременного лечения аритмии вызывают приступы стенокардии, отек легких, тромбоэмболию, острую сердечную недостаточность, остановку сердца.
По статистике нарушения проводимости и сердечного ритма в 10-15% случаев являются причиной смерти от болезней сердца. Изучением и диагностикой аритмий занимается специализированный раздел кардиологии – аритмология.
Формы аритмий: тахикардия (учащенное сердцебиение более 90 уд. в мин.), брадикардия (уреженное сердцебиение менее 60 уд. в мин.
), экстрасистолия (внеочередные сердечные сокращения), мерцательная аритмия (хаотичные сокращения отдельных мышечных волокон), блокады проводящей системы и др.
Ритмичное последовательное сокращение отделов сердца обеспечивается особыми мышечными волокнами миокарда, образующими проводящую систему сердца. В этой системе водителем ритма первого порядка является синусовый узел: именно в нем зарождается возбуждение с частотой 60-80 раз в минуту.
Через миокард правого предсердия оно распространяется на атриовентрикулярный узел, но он оказывается менее возбудим и дает задержку, поэтому сначала сокращаются предсердия и только потом, по мере распространения возбуждения по пучку Гиса и другим отделам проводящей системы, желудочки.
Таким образом, проводящая система обеспечивает определенный ритм, частоту и последовательность сокращений: сначала предсердий, а затем желудочков.
Поражение проводящей системы миокарда ведет к развитию нарушений ритма (аритмиям), а отдельных ее звеньев (атриовентрикулярного узла, пучка или ножек Гиса) – к нарушению проводимости (блокадам). При этом может резко нарушаться координированная работа предсердий и желудочков.
Аритмия
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные).
Различные формы органических аритмий и блокад являются частыми спутниками кардиальных патологий: ИБС, миокардита, кардиомиопатиий, пороков развития и травм сердца, сердечной недостаточности, а также осложнениями кардиохирургических операций.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам.
Иногда повреждение затрагивает и синусовый узел – основной водитель ритма.
При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
Развитию симпатозависимых аритмий нейрогенного генеза способствует чрезмерная активация тонуса симпатической нервной системы под действием стресса, сильных эмоций, интенсивной умственной или физической работы, курения, употребления алкоголя, крепкого чая и кофе, острой пищи, невроза и т. д.
Активацию симпатического тонуса также вызывают заболевания щитовидной железы (тиреотоксикоз), интоксикации, лихорадочных состояниях, заболеваниях крови, вирусные и бактериальные токсины, промышленные и иные интоксикации, гипоксия.
У женщин, страдающих предменструальным синдромом, могут возникать симпатозависимые аритмии, боли в сердце, ощущения удушья.
Вагозависимые нейрогенные аритмии вызываются активацией парасимпатичекой системы, в частности, блуждающего нерва. Вагозависимые нарушения ритма обычно развиваются ночью и могут вызываться заболеваниями желчного пузыря, кишечника, язвенной болезнью 12-перстной кишки и желудка, заболеваниями мочевого пузыря, при которых возрастает активность блуждающего нерва.
Дисэлектролитные аритмии развиваются при нарушениях электролитного равновесия, особенно магниевого, калиевого, натриевого и кальциевого в крови и миокарде. Ятрогенные нарушения ритма возникают в результате аритмогенного действия некоторых лекарств (сердечные гликозиды, β-блокаторы, симпатомиметики, диуретики и др.).
Развитию механических аритмий способствуют травмы грудной клетки, падения, удары, повреждения электрическим током и т. д. Идиопатическими аритмиями считаются нарушения ритма без установленной причины. В развитии аритмий играет роль наследственная предрасположенность.
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии, тахикардии и аритмии.
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
- I. Вызванные нарушением образования электрического импульса.
- В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
- Номотопные аритмии обусловлены нарушением функции автоматизма синусового узла и включают синусовые тахикардию, брадикардию и аритмию.
- Отдельно в этой группе выделяют синдром слабости синусового узла (СССУ).
- Гетеротопные аритмии характеризуются формированием пассивных и активных эктопических комплексов возбуждения миокарда, располагающихся вне синусового узла.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца.
Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
- II. Аритмии, вызванные нарушением функции внутрисердечной проводимости.
Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают: синоатриальную, внутрипредсердную, атриовентрикулярную (I, II и III степени) блокады, синдромы преждевременного возбуждения желудочков, внутрижелудочковые блокады ножек пучка Гиса (одно-, двух- и трехпучковые).
- III. Комбинированные аритмии.
К аритмиям, сочетающим нарушения проводимости и ритма относятся эктопические ритмы с блокадой выхода, парасистолия, атриовентрикулярные диссоциации.
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка. Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока.
Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Течение любой аритмии может осложниться фибрилляцией и трепетанием желудочков, что равносильно остановке кровообращения, и привести к гибели пациента. Уже в первые секунды развиваются головокружение, слабость, затем – потеря сознания, непроизвольное мочеиспускание и судороги.
АД и пульс не определяются, дыхание прекращается, зрачки расширяются – наступает состояние клинической смерти.
У пациентов с хронической недостаточностью кровообращения (стенокардией, митральным стенозом), во время пароксизмов тахиаритмии возникает одышка и может развиться отек легких.
При полной атриовентрикулярной блокаде или асистолии возможно развитие синкопальных состояний (приступов Морганьи-Адемса-Стокса, характеризующихся эпизодами потери сознания), вызываемых резким снижение сердечного выброса и артериального давления и уменьшением кровоснабжения головного мозга. Тромбоэмболические осложения при мерцательной аритмии в каждом шестом случае приводят к мозговому инсульту.
Первичный этап диагностики аритмии может осуществляться терапевтом или кардиологом. Он включает анализ жалоб пациента и определение периферического пульса, характерных для нарушений сердечного ритма. На следующем этапе проводятся инструментальные неинвазивные (ЭКГ, ЭКГ-мониторирование), и инвазивные (ЧпЭФИ, ВЭИ) методы исследования:
Электрокардиограмма записывает сердечный ритм и частоту на протяжении нескольких минут, поэтому посредством ЭКГ выявляются только постоянные, устойчивые аритмии. Нарушения ритма, носящие пароксизмальный (временный) характер, диагностируются методом Холтеровского суточного мониторирования ЭКГ, который регистрирует суточный ритм сердца.
Для выявления органических причин возникновения аритмии проводят Эхо-КГ и стресс Эхо-КГ. Инвазивные методы диагностики позволяют искусственно вызвать развитие аритмии и определить механизм ее возникновения.
В ходе внутрисердечного электрофизиологического исследования к сердцу подводятся электроды-катетеры, регистрирующие эндокардиальную электрограмму в различных отделах сердца.
Эндокардиальную ЭКГ сравнивают с результатом записи наружной электрокардиограммы, выполняемой одновременно.
Тилт-тест проводится на специальном ортостатическом столе и имитирует условия, которые могут вызывать аритмию. Пациента размещают на столе в горизонтальном положении, измеряют пульс и АД и затем после введения препарата наклоняют стол под углом 60-80° на 20 – 45 минут, определяя зависимость АД, частоты и ритма сердечных сокращений от изменении положения тела.
С помощью метода чреспищеводного электрофизиологического исследования (ЧпЭФИ) проводят электрическую стимуляцию сердца через пищевод и регистрируют чреспищеводную электрокардиограмму, фиксирующую сердечный ритм и проводимость.
Ряд вспомогательных диагностических тестов включает пробы с нагрузкой (степ-тесты, пробу с приседаниями, маршевую, холодовую и др. пробы), фармакологические пробы (с изопротеринолом, с дипиридомолом, с АТФ и др.) и выполняются для диагностики коронарной недостаточности и возможности суждения о связи нагрузки на сердце с возникновением аритмий.
Выбор терапии при аритмиях определяется причинами, видом нарушения ритма и проводимости сердца, а также состоянием пациента. В некоторых случаях для восстановления нормального синусового ритма бывает достаточно провести лечение основного заболевания.
Иногда для лечения аритмий требуется специальное медикаментозное или кардиохирургические лечение. Подбор и назначение противоаритмической терапии проводится под систематическим ЭКГ-контролем. По механизму воздействия выделяют 4 класса противоаритмических препаратов:
- 1 класс – мембраностабилизирующие препараты, блокирующие натриевые каналы:
- 1А – увеличивают время реполяризации ( прокаинамид, хинидин, аймалин, дизопирамид)
- 1B – уменьшают время реполяризации (тримекаин, лидокаин, мексилетин)
- 1C – не оказывают выраженного влияния на реполяризацию (флекаинид, пропафенон, энкаинид, этацизин, морацизин, лаппаконитина гидробромид)
- 2 класс – β-адреноблокаторы (атенолол, пропранолол, эсмолол, метопролол, ацебутолол, надолол)
- 3 класс – удлиняют реполяризацию и блокируют калиевые каналы (соталол, амиодарон, дофетилид, ибутилид, бБретилия тозилат)
- 4 класс – блокируют кальциевые каналы (дилтиазем, верапамил).
Немедикаментозные методы лечения аритмий включают электрокардиостимуляцию, имплантацию кардиовертера-дефибриллятора, радиочастотную аблацию и хирургию на открытом сердце. Они проводятся кардиохирургами в специализированных отделениях.
Имплантация электрокардиостимулятора (ЭКС) – искусственного водителя ритма направлена на поддержание нормального ритма у пациентов с брадикардией и атриовентрикулярными блокадами.
Имплантированный кардиовертер-дефибриллятор в профилактических целях подшивается пациентам, у которых высок риск внезапного возникновения желудочковой тахиаритмии и автоматически выполняет кардиостимуляцию и дефибрилляцию сразу после ее развития.
С помощью радиочастотной аблации (РЧА сердца) через небольшие проколы с помощью катетера проводят прижигание участка сердца, генерирующего эктопические импульсы, что позволяет блокировать импульсы и предотвратить развитие аритмии. Хирургические операции на открытом сердце проводятся при кардиальных аритмиях, вызванных аневризмой левого желудочка, пороками клапанов сердца и т. д.
В прогностическом плане аритмии крайне неоднозначны. Некоторые из них (наджелудочковые экстрасистолии, редкие экстрасистолы желудочков), не связанные с органической патологией сердца, не несут угрозы здоровью и жизни. Мерцательная аритмия, напротив, может вызывать жизнеугрожающие осложнения: ишемический инсульт, тяжелую сердечную недостаточность.
Самыми тяжелыми аритмиями являются трепетание и фибрилляция желудочков: они представляют непосредственную угрозу для жизни и требуют проведения реанимационных мероприятий.
Основным направлением профилактики аритмий является лечение кардиальной патологии, практически всегда осложняющейся нарушением ритма и проводимости сердца.
Также необходимо исключение экстракардиальных причин аритмии (тиреотоксикоза, интоксикаций и лихорадочных состояний, вегетативной дисфункции, электролитного дисбаланса, стрессов и др.).
Рекомендуется ограничение приема стимулирующих средств (кофеина), исключение курения и алкоголя, самостоятельного подбора противоаритмических и иных препаратов.
Аритмии
Аритмия – нарушение сердечной проводимости, при которой происходит изменение частоты, ритмичности и регулярности сокращений сердечной мышцы. Сердце может биться быстрее или, наоборот, медленнее, или просто неритмично.
Спровоцировать аритмию могут:
- нарушения формирования электрического импульса в синусовом узле (синусовая тахикардия, брадикардия);
- нарушения внутрисердечной проводимости импульса. Возникают в результате снижения или прекращения передачи импульса по проводящей системе (блокады, преждевременные возбуждения желудочков сердца);
- комбинированные нарушения ритма. Совмещают нарушения проводимости электрического импульса и ритма сердцебиения.
Причины возникновения аритмии сердца
Причины возникновения можно разделить на несколько блоков:
Экстракардиальные причины – не связанные с самим сердцем:
- нарушения в работе щитовидной железы;
- нарушение работы сердечно-сосудистой и/или дыхательной системы;
- почечная и/или печеночная недостаточность;
- повышение внутричерепного давления;
- вредные привычки.
Интракардиальные – органические или функциональные нарушения сердца:
- связанные с особенностью развития проводящей системы сердца
- синдром ВПВ, узловая,
- атрио-вентирикулярная тахикардия,
- предсердная и желудочковая экстрасистолия,
- некоторые виды предсердных и желудочковых тахикардий.
-
связанные со вторичными изменениями сердечной мышцы или проводящей системы (как правило, последствия заболеваний):
Физиологические:
- тяжелые и длительные физические нагрузки;
- эмоциональное перенапряжение.
Симптомы аритмии
Основным симптомом аритмии является изменение частоты или ритмичности пульса, которое сопровождается изменением самочувствия пациента.
Однако ряд аритмий имеют скрытых характер и могут никак не ощущается больным.
Такие аритмии выявляют при профилактических осмотрах или входе проведения диагностических исследований по поводу другого заболевания. Основным методом диагностики аритмия является ЭКГ.
Существуют «классические» проявления этого заболевания, к ним относят:
- сердцебиение;
- замирание сердца;
- чувство «кувырка сердца» в груди
- дискомфорт в области груди;
- слабость;
- удушье;
- головокружение;
- потеря сознания.
Ряд заболеваний может вызвать достаточно серьезные осложнения. Они могут привезти к развитию жизнеугрожающих аритмий (фибрилляции и трепетанию желудочков), что грозит неблагоприятным прогнозом для пациента.
При обнаружении у себя симптомов незамедлительно обратитесь к специалистам. В Кардиологическом центре ФНКЦ ФМБА врачи с многолетним стажем помогут выявить причину симптомов и проведут полное обследование вашего сердца.
С программой обследования нашего центра можно ознакомиться по ссылке
Диагностика аритмии
аже у здорового человека может появиться аритмия. Чтобы предотвратить заболевание, необходимо ежегодно проходить осмотр и проверять работу сердечно-сосудистой системы, в особенности людям пожилого возраста.
При первичном приеме у терапевта или кардиолога пациент проходит физикальный осмотр. Врач прослушивает сердце, исследует пульс, опрашивает на предмет выявление жалоб, изучает медицинскую карту и обращает внимание, какие лекарственные препараты прописаны.
После сбора анамнеза специалист назначает инструментальное исследование – ЭКГ, УЗИ сердца.
Самым точном методом диагностирования аритмии считается холтеровское мониторирование – электрокардиографическое исследование, которое проводится в течение суток. При этом пациент должен записывать по часам все свои действия.
Это необходимо для выявления внешнего воздействия, повлиявшего на изменения сердцебиения (физическая нагрузка, эмоциональный стресс). При расшифровке ЭКГ врачи смогут оценить сердечный ритм, его частоту и регулярность.
После происходит оценка проводимости электрических импульсов.
Также в диагностировании применяют:
- тредмил-тест (степ-тест) – проведение ЭКГ с физической нагрузкой. Используется при отсутствии постоянных приступов с целью коррекции курса лечения;
- тилт-тест (пассивная ортостатическая проба) – проводится на специальном поворотном столе в присутствии врачей с соблюдением полной техники безопасности. Пациента размещают на столе в горизонтальном положении, измеряют пульс и артериальное давление. Затем стол поднимают вверх под углом 60 градусов и продолжают мониторировать показатели пульса и артериального давление пациента;
- инвазивное обследование – хирургическое исследование сердца, при котором в кровеносные сосуды вводятся специальные рентгеноконтрастные катетеры (зонды);
- чреспищеводное электрофизиологическое исследование (ЧПЭФИ) – проводится через пищевод для электрической стимуляции сердца. Стерильный электрод вводят через нос или носоглотку на глубину 40 см., до места ближайшего расположения пищевода к сердцу. Начинают подавать слабые электрические импульсы.
В Кардиологическом центр ФНКЦ ФМБА есть терапевтическое отделение, в котором вам помогут определить вид исследования сердца и назначат медикаментозное лечение.
Профилактика
Основная опасность аритмии – образование тромбов, поэтому главная профилактическая мера – наблюдение у кардиолога, даже если у вас нет постоянных симптомов.
Соблюдайте рекомендации врача, не забывайте о приеме лекарственных препаратов, придерживайтесь назначенной диеты.
Следите за своим питанием, поддерживайте здоровый образ жизни, избегайте больших физических и эмоциональных нагрузок.
Берегите себя и свое сердце!
Как лечить аритмию сердца
Для определения метода лечения необходимо установить причину заболевания. Подбор терапии и медикаментов проводится под систематическим ЭКГ-контролем. В зависимости от степени аритмии врачом может быть назначен консервативный метод лечения с помощью лекарственных препаратов, либо кардиохирургический.
Только высококвалифицированные врачи смогут определить диагноз и назначить правильное хирургическое лечение. Обратитесь в ФНКЦ ФМБА, наши специалисты подберут подходящий для вас метод лечения:
Аритмия – нарушения ритма сердца
С нарушениями ритма сердца правильно рассматривать и нарушения проводимости, поскольку одно без другого существует, но в сердце-то всё взаимосвязано.
Образовавшийся в синусовом узле электрический потенциал, инициирующий сокращения сердца, доходит до места назначения – предсердий и желудочков по проводящим путям.
И в классификации аритмий нарушения ритма подразделяются на три группы: нарушения образования электрического импульса на сокращение, нарушение проводимости электрического потенциала и смешанные. Всё вместе, как едино работающее сердце.
Чем опасна аритмия?
Чтобы понять, почему аритмия опасна, необходимо разобраться с физиологией сердечных сокращений, которые мы ощущаем пульсацией на запястье.
Сбой сокращений происходит в одном отделе сердца, но всё прочие отделы вовлекаются по принуждению, при этом изо всех сил стараясь сохранить свой природный ритм.
За ритмичность и правильность сокращений отвечает только один водитель ритма – синусовый узел, он как электростанция, от которой по «проводам» идёт электрический импульс во все отделы.
Сердце состоит из четырёх камер, объединённых по две: предсердие и желудочек, правые и левые. В правое предсердие в период его расслабления через полые вены притекает кровь от всех органов, кроме лёгких.
Правое предсердие имеет слабую мышечную стеночку, ему же надо только толкнуть полученную почти бескислородную кровь в правый желудочек, откуда мощной мышцей кровь выжмется в лёгочную артерию, чтобы в альвеолах лёгких насытиться кислородом и через лёгочные вены притечь уже в левое предсердие.
Из левого предсердия кровь выдавливается в левый желудочек, мощная стенка которого погонит её через аорту по всем органам.
В органах кислород и питательные вещества уйдут, а прибудет углекислота и отходы жизнедеятельности, чтобы дальше войти в правое предсердие.
Вот так всё должно происходить из минуты в минуту: сокращение начинается с правого предсердия, буквально через долю секунды присоединяется левое, и всё это с одновременным расслаблением желудочков и наполнением их кровью.
После следует расслабление предсердий и синхронное им сокращение желудочков, выталкивающих кровь. На всё про всё не более 7 секунд, за что отвечает главный водитель ритма – синусовый узел.
Синусовые аритмии
Импульс на сокращение камер сердца в норме формируется в синусовом узле и в непредназначенных для этого участках сердца – эктопических центрах, что уже нельзя принимать за норму. Синусовый узел состоит из себя самого и других узлов, пучков и волокон – довольно разветвлённая проводящая импульсы система.
Самый главный узел находится между крупными сосудами в толще правого предсердия, а пучки от него идут во все отделы не разрозненно, а через перегородку между правыми и левыми отделами сердца, по ходу отправляя волокна ко всем камерам.
И в синусовом узле могут возникать сбои правильности ритма, их называют синусовыми аритмиями.
- Слишком быстрые аритмии – больше 100 сокращений в минуту – называют тахикардией.
- Слишком медленные – брадикардией.
- Вразнобой – аритмия.
- Также выделяют синдром слабости синусового узла.
Синусовая тахикардия
Синусовая тахикардия возникает в ответ на какую-либо нагрузку, волнение, на заболевание или интоксикацию. Это физиологическая реакция организма человека, но также и «побочный» симптом любого заболевания или компенсаторная реакция сердечно-сосудистой системы при болезни.
Синусовая тахикардия неприятна, потому что ощущается, но не влечёт с собой других патологических симптомов, кроме беспокойства, которое в этом случае можно считать напрасным.
Не требуется лечения, достаточно удалить фактор её вызвавший. Беспричинная синусовая тахикардия или хроническая неадекватная тахикардия довольна редка форма постоянной синусовой тахикардии.
Как правило, развивается у женщин, причины её неизвестны, но она неприятная, но совсем невредная.
Брадикардия и брадиаритмия
Синусовая брадикардия тоже может быть проявлением нормальной физиологии, к примеру, у спортсменов и просто физически накачанных мужчин сердце бьётся реже, но не реже 50 сокращений ежеминутно.
Они не чувствуют это и не подозревают о сердцебиении чуть выше 50 ударов, потому как всё отлично функционирует и нормально снабжается кислородом, никаких нарушений такой ритм не несёт.
Брадикардия, как правило, возникает во время ночного сна, допускается частота пульса до 40 днём и 30 ночью, могут быть даже 2-секундные паузы между ударами пульса, но не более.
Отличие синусовой физиологической брадикардии от патологии в том, что она не имеет каких-либо клинических проявлений, кроме редкости пульса, и при нагрузке и интоксикации сердечный ритм учащается, удовлетворяя потребности организма в кровоснабжении.
А клинические проявления нарушения кровоснабжения органов вследствие редкости сердечных сокращений, отсутствие учащения сердцебиений на нагрузку и другие раздражители – это брадиаритмия, которая требует коррекции. Как правило, клинические симптомы появляются при нарушении питания головного мозга, начиная со слабости и головокружения вплоть до длительных обмороков.
Почему это возникает понятно, синусовый узел «барахлит» из-за повреждений. Повредить его могут болезни сердца, токсические вещества и много чего, всего не перечислишь. Падает устойчивость к нагрузкам, появляются приступы стенокардии – ишемии миокарда, сердечная недостаточность, скачет давление.
Поэтому брадиаритмию лечат, имплантируя искусственный водитель ритма – электрокардиостимулятор.
Слабость синусового узла
У здорового человека синусовый ритм не постоянен, днём чаще, ночью реже, нагрузка вызывает тахикардию, покой ведёт к снижению частоты пульса, но в принципе колебания от 50 до 100 ударов без тягостных проявлений – норма.
Но когда сердце не реагирует учащением редких сердцебиений на любую нагрузку, или очень вяло и как-то неадекватно откликается на неё, провоцируя появление неприятных ощущений, как при развитии брадиаритмии, то можно предположить слабость или дисфункцию синусового узла.
Клиническая картина весьма неспецифична: проявления недостаточности различных органов из-за снижения их кровоснабжения, слабость, вялость, снижение давления, головокружения – слабость и есть слабость. Сердце работает, но не тянет.
Диагноз устанавливают при электрокардиографии. Лечение – внедрение кардиостимулятора.
Причины нарушений в работе синусового узла
Нарушают образование электрического импульса разнообразные эктопические ритмы, когда сигналы главного водителя ритма – синусового узла перебиваются возникшими «где не надо» центрами возбуждения.
Эктопические центры возникают в разных отделах сердца, поэтому и аритмии делятся на предсердные, атриовентрикулярные (AV- соединения) и желудочковые.
Могут быть и медленными, их ещё красиво называют «выскальзывающие», ускоренными или появляться в результате возвратной волны возбуждения – механизм re-entery. Понятно, что вмешательство в нормальные сокращения сердца только сбивает его работу.
Эти аритмии встречаются чаще всех прочих. Подразделяют их по месту возникновения на предсердные и желудочковые. В предсердиях дополнительные очаги возбуждения импульса формируют:
- экстрасистолию,
- пароксизмальную тахикардию,
- трепетания,
- фибрилляции.
Пароксизмальная тахикардия имеет несколько дополнительных имён: суправентрикулярная, наджелудочковая, из предсердно-желудочкового соединения, предсердная пароксизмальная тахикардия.
Возникает она у всех одинаково, резкий сбой сердечной деятельности воспринимается как внутренний толчок, волна сердцебиений сопровождается внутренней паникой, так же резко всё завершается.
Самая частая молодёжная аритмия, нередко после всяческих злоупотреблений: алкоголь и энергетические напитки, избыточные нагрузки физические и эмоциональные, острые заболевания.
В эктопических центрах, располагающихся в желудочках, возникают трепетания и фибрилляции. Трепетание предсердий и мерцание или фибрилляция предсердий в своей основе имеют так много общего, что нередко могут переходить одно в другое.
Это весьма тягостные по своим последствиям нарушения ритма, к ним предрасполагают разнообразные болезни миокарда, а впоследствии и длительно существующие аритмии усугубляют патологические изменения сердечной мышцы.
Они часто приводят к смерти вследствие образования тромбов, нередко именно последствия тромбоза позволяют установить диагноз аритмии.
Трепетание предсердий характерно для мужчин – в 5 раз чаще возникает, и с возрастом частота растёт. Предсердия сокращаются с бешеной частотой 250 – 400 в минуту, это совсем и не похоже на нормальное сердечное сокращение, это волнение и трепет на ЭКГ проецируется в виде пилы с разнокалиберными зубцами, что так и называют «пилообразные» волны.
Фибрилляция предсердий ещё круче – предсердия хаотически сокращаются с частотой 300-700 в минуту, при начале такой пляски возможно нормальное сокращение желудочков, до поры до времени.
Пока желудочки способны нормально сокращаться, не поддаваясь шальному ритму предсердий, аритмия может быть незаметной, но со временем миокард приобретает жёсткость, и уже невозможно нормальных сокращений всего сердца, появляются симптомы сердечной недостаточности: одышка, отёки ног, слабость.
Отличить трепетание от фибрилляции можно только по электрокардиограмме. Клиническая картина схожа: слабость, неритмичное сердцебиение, боли в грудной клетке, одышка, головокружение.
Но также может и не быть никаких неприятных симптомов, а первое проявление – ишемический инсульт головного мозга или тромбоэмболия ветвей лёгочной артерии.
Трепетания и фибрилляцию желудочков обязательно лечат кардиоверсией – направлением ритма в нужное русло, которая может быть медикаментозной и инструментальной – электрической. И обязательно, практически пожизненно проводят профилактику тромботических осложнений.
Трепетания и фибрилляция желудочков – чисто реанимационная патология, бешеные сокращения желудочков приводят к остановке сердечной деятельности, что лечится только экстренной дефибрилляцией. А после реального оживления пациента ему вживляется специальный аппарат, задающий нормальный сердечный ритм – кардиовертер-дефибриллятор.
Нарушения проводимости классифицируются по месту локализации «врага», в группу входят блокады на разном уровне проводящей системы, как правило, лёгкие варианты обнаруживают при обследовании, тяжёлые обнаруживаются сами резкими сердечными сокращениями.
Суть проблемы в том, на пути следования импульса из синусового узла где-то передача потенциала прекращается или замедляется, не достигнув конечной точки. Клинические проявления разнообразны и зависимы от частоты сокращений.
К этой компании аритмий относится и полная остановка сердца с прямой линией на электрокардиографе – асистолия и синдромы преждевременного возбуждения желудочков.
Почти половину блокад взяла предсердно-желудочковая блокада, то есть непонятно от чего возникшая, предполагают, что это возрастное специфическое поражение волокон проводящей системы.
Это далеко не всё, в каждой группе есть варианты и разные формы, аритмий десятки, приобретённые и врождённые, наследственные и спонтанные, клинически проявляющиеся и немые, нуждающиеся в терапии и нет. И абсолютно каждая требует индивидуального диагностического и терапевтического подхода.
Причин аритмии довольно много. Физиология требует изменения частоты сердечных сокращений в соответствии с тем, что человек делает в этот момент времени: работает – одна частота сокращений, лежит – другая, спит – третья, волнуется – четвёртая.
Частота сокращений должна быть в связке с кислородными и энергетическими потребностями органов. Работают мышцы – сердце торопится, но сила сокращений стабильно высокая, ни больше и не меньше.
И это не только в норме, но и при болезнях, сопровождающихся, к примеру, выработкой бактериальных токсинов, вирусных инфекциях или просто при воспалении отдельно взятого органа возникают компенсаторные учащённые сокращения.
При высокой температуре мы нередко ощущаем сердцебиения – это нормальное поведение сердца в ответ на нездоровье. Сердцебиение и аритмии могут возникнуть при передозировке алкоголя и лекарств, при беге за автобусом.
При болезнях сердца воспалительные и рубцовые изменения в миокарде могут вовлечь проводящие пути, по которым проходит импульс из синусового узла – разовьются нарушения проводящей системы.
Может сформироваться и очаг, решившийся самостоятельно задавать собственный ритм сокращениям – эктопический водитель ритма. Этот ритм может сбить ритмичную работу синусового узла, распараллелиться с ним или даже подавить.
Если дополнительный очаг возбуждения возникает не в результате повреждения миокарда, то серьёзных последствий может и не быть.
Наличие хронической болезни сердца, его сосудов и клапанов может сформировать постоянный дополнительный водитель ритма или несколько несинхронно работающих по системе «кто во что горазд», устраивая свистопляску камер сердца.
Такое состояние, вызовет не только неприятные ощущения, но и дополнительное растяжение мышечной стенки желудочков с истощением её силы, и в сердце будет постоянное скопление остаточной крови из-за нехватки энергии на нормальное сокращение с выбросом.
К имеющейся сердечной болезни, ставшей причиной аритмии, добавится и созданная несинхронным сокращением дилатация желудочков. Неэффективный кровоток сформирует сердечную недостаточность с застоем крови.
Не всегда человек может заметить аритмию, некоторые варианты нарушений проходят мимо ощущений, их выявляет только ЭКГ, когда пациент приходит со слабостью, головокружением, непонятной одышкой, отёками стоп.
Большинство нарушений непросто идентифицировать на слух, зато электрокардиограмма точно поможет.
Хуже обстоят дела при клинических проявлениях таких вариантов, как трепетания и мерцания, это беда, потому что при них нормальная работа сердца невозможна.
Материал подготовлен врачом-терапевтом, заведующим стационаром клиники «Медицина 24/7» Тафинцевой Екатериной Анатольевной.

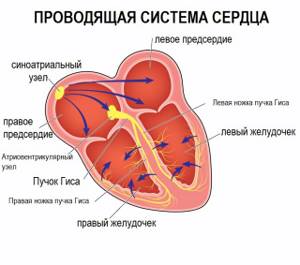 Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.
Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.