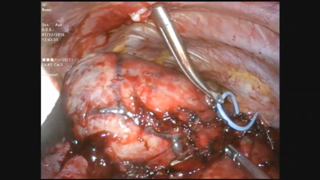
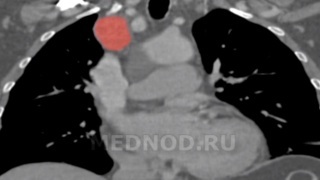
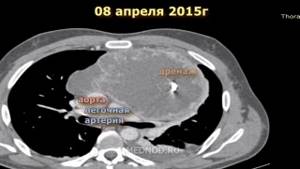
Аорто-пищеводно-бронхиальный свищ: диагностика и лечение
Базаров Д.В., Чарчян Э.Р., Шестаков А.Л.
Представлен редкий и трудный клинический случай. У больного 70 лет в анамнезе экстренное стентирование аневризмы грудного отдела аорты на высоте профузного легочного кровотечения. В течение 2-х лет после стентирования аорты качество жизни хорошее. К концу 2-года…
Опухоль заднего средостения, торакоскопическое однопортовое удаление
Григорчук А.Ю., Боранов Э.В.
Опухоли заднего средостения чаще всего происходят из нервных тканей, то есть относятся к нейрогенным опухолям. Хирургическое лечение в настоящее время является единственно-эффективным методом лечения таких опухолей. В данном фильме показан современный подход к удалению таких опухолей, когда…
Торакоскопическое однопортовое удаление опухоли средостения
Григорчук А.Ю., Абдумурадов К.О., Серегина О.И.
У молодой женщины появились пульсирующие головные боли. На флюорограмме выявлено расширение тени сердца, направлена на Компьютерную Томографию (КТ). По данным КТ выявлено кистозно-солидное образование (опухоль с большой полостью в центральной её части). Пациентка самостоятельно обратилась в…
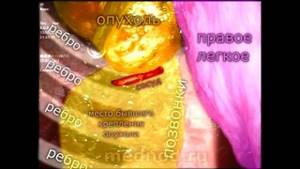
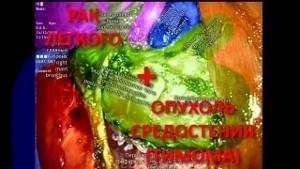
Симультанная торакоскопическая тимэктомия и лобэктомия при раке легкого Iст
Григорчук А.Ю., Базаров Д.В., Боранов Э.В.
Видео торакоскопической операции. Одновременно произведено удаление опухоли ПРАВОГО! легкого и опухоли средостения СЛЕВА! через правосторонний торакоскопический доступ (без большого разреза под контролем видеокамеры). У пациентке при рентгенографии выявили опухоль средостения и направили…
Бронхогенная киста средостения и легкого у пациентки с эхинококком печени
Григорчук А.Ю., Базаров Д.В., Епифанцев Е.А.
Молодая пациентка проживающая в Туркменистане, на территории которого достаточно широко распространен эхинококкоз. В 2001 году была оперирована по поводу эхинококка печени. После удаления эхикококка печени пациентка прошла антипаразитарную химиотерапию альбендазолом. С 2002г в…
Торакоскопическая тимомэктомия (размер опухоли – 10см)
Базаров Д.В., Григорчук А.Ю., Епифанцев Е.А.
Пациентка 66 лет обратилась в отделение торакальной хирургии РНЦХ им.акад.Б.В.Петровского с жалобами на боли и дискомфорт за грудиной. Рентгенологически выявлена большая опухоль переднего средостения, граничившая с обеими плевральными полостями. Выполнена полностью закрытая торакоскопическая операция: удаление…
Торакоскопическое удаление тератомы средостения.
Базаров Д.В., Григорчук А.Ю., Абдумурадов К.О.
Пациентке 16 л. по поводу тератомы переднего средостения больших размеров выполнено полностью торакоскопическое удаление опухоли. Еще одной особенностью, кроме больших размеров, является билатеральное расположение опухоли. Еще лет 5 назад девушке было бы предложено выполнить операцию через большой…
Торакоскопическое удаление шванномы верхнего средостения (правого блуждающего нерва).
Григорчук А.Ю., Абдумурадов К.О.
Относительное редкое наблюдение нейрогенной опухоли правого блуждающего нерва. Особенностью операции является труднодоступное расположение проксимальной “ножки” опухоли, которая исходила со стороны шеи в узком промежутке между правой плечеголовной веной и бифуркацией плечеголовного ствола на общую сонную и подключичную…
Удаление герминогенной опухоли средостения врастающей в сердце
Базаров Д.В., Белов Ю.В., Григорчук А.Ю., Волков А.А., Боранов Э.В.
У пациента с герминогенной опухолью средостения, прорастающей в левое предсердие, произведено удаление опухоли с резекцией ушка левого предсердия на работающем сердце.
Анамнез:
С 13 февраля 2015г появились боли в задних отделах грудной клетки, расцененные…
Торакоскопическое удаление рецидивной шванномы.
Базаров Д.В., Григорчук А.Ю., Абдумурадов К.О.
У пациентки 22 лет диагностирован рецидив шванномы апертуры правого гемиторакса. 2 года назад ей выполнено открытое удаление шванномы апертуры правого гемиторакса. В настоящее время по данным КТ и МРТ данных за вовлечение корешка и наличие внутрипозвоночной порции опухоли не…
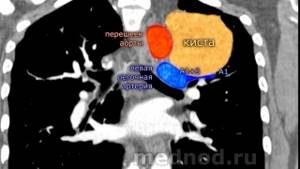
Целомическая киста перикарда
Целомическая киста перикарда – это тонкостенное жидкостное образование, связанное с перикардиальной оболочкой посредством ножки или спаянное с ней. Течение кист часто бессимптомное; однако большие образования могут вызывать одышку, кашель, дискомфорт в области сердца, сердцебиение, аритмию. Целомические кисты перикарда выявляются с помощью рентгенологических исследований (рентгеноскопии, рентгенографии гр. клетки, КТ, пневмомедиастинографии), ультразвуковой эхокардиографии, торакоскопии. В связи с существующим риском нагноения или разрыва целомической кисты перикарда рекомендуется ее хирургическое удаление.
I31 Другие болезни перикарда
Целомическая киста перикарда – дизонтогенетическое полостное образование, заполненное бесцветной жидкостью, структурно и анатомически связанное с перикардом. Впервые патология была описана в сер. XIX в.
и названа «дивертикулом перикарда» на основании предположения, что киста представляет собой выпячивание париетального листка околосердечной сумки.
Однако в 40-е годы XX века было доказано, что образование является результатом аномалии развития эмбриональной полости – целома, а заболевание получило название «целомическая киста перикарда».
Среди всех объемных образований средостения целомические кисты перикарда составляют от 4 до 10%. Большинство случаев заболевания выявляется в возрасте 20-40 лет, у женщин в 2-3 раза чаще. Рассмотрением клинических аспектов патологии занимаются специалисты в области клинической кардиологии и торакальной хирургии.
Целомическая киста перикарда
Существует две основные теории происхождения целомических кист перикарда: первая из них объясняет образование кист нарушением эмбриогенеза, вторая – воспалительными поражениями и травмами перикарда.
Теория дизэмбриогенеза
Сторонники первой точки зрения связывают появление кист с врожденной слабостью определенных участков перикарда, что приводит к выпячиванию серозной оболочки по типу дивертикула. Такие кисты имеют сообщение с полостью околосердечной сумки и в дальнейшем могут отшнуровываться, образуя изолированную кисту.
Другой возможный механизм формирования врожденной целомической кисты перикарда – нарушение слияния эмбриональных лакун, которые в норме, объединяясь, образуют перикардиальную полость (целом).
Неравномерное развитие одной из таких лакун может дать начало истинному дивертикулу или отшнуровавшейся кисте перикарда.
Этой теории придерживается большинство современных зарубежных и отечественных исследователей.
Теория воспаления
Вторая точка зрения, связывающая образование целомических кист с воспалительными процессами или механическими повреждениями в области перикарда, менее популярна. Тем не менее, нельзя отрицать вероятность возникновения кист в связи с перенесенным перикардитом, гематомами в области сердца, распадом опухолей.
Киста может иметь округлую, овальную или грушевидную форму. Средний диаметр полости кисты составляет 3-8 см. Наибольшими размерами отличаются замкнутые кисты; дивертикулы, напротив, имеют небольшие размеры. Стенки целомической кисты перикарда тонкие, с гладкой, блестящей внутренней поверхностью.
Микроскопическое строение стенки повторяет структуру перикарда. Изнутри киста выстлана клетками мезотелия, наружный слой образован зрелой соединительной тканью, пронизанной сосудами.
Мышечные волокна в стенке целомической кисты перикарда отсутствуют. Содержимое кистозной полости – бесцветная прозрачная жидкость, содержащая небольшое количество белка и много солей.
При травмах или инфицировании кисты содержимое становится геморрагическим или гнойным.
Систематизация патологии основана на нескольких критериях. По происхождению целомические кисты перикарда бывают врожденными и приобретенными (воспалительными или травматическими).
Чаще всего кисты располагаются в области правого (60%) или левого (30%) кардиодиафрагмального угла, реже (10%) – в переднем средостении или других его отделах.
В зависимости от наличия/отсутствия сообщения с перикардиальной полостью различают :
- параперикардиальные кисты (связанные с перикардом посредством тонкой ножки или плоскостного сращения;
- перикардиальные (сообщающиеся) кисты, или дивертикулы перикарда;
- экстрапаракардиальные (отшнуровавшиеся) кисты
Целомические кисты перикарда бывают одно- или многокамерными. По клиническому течению они подразделяются на бессимптомные, неосложненные и осложненные.
По данным исследователей, от 30 до 50% целомических кист перикарда протекают бессимптомно. Такие образования обнаруживаются при профилактической флюорографии. В остальных случаях кисты сопровождаются полиморфной клинической симптоматикой, зависящей от расположения и размеров целомической кисты перикарда.
К числу наиболее типичных жалоб относятся дискомфорт и боль (ноющая, колющая) в области сердца, чувство сдавления за грудиной, сердцебиение. Болевые ощущения могут имитировать стенокардию. Часто беспокоит сухой кашель и одышка, усугубляющаяся при физических нагрузках. Иногда у больных возникают астматические приступы.
Сдавление гигантской целомической кистой перикарда органов средостения сопровождается цианозом, набуханием шейных вен, дисфагией, значительной одышкой.
Давление кисты на ветви блуждающего или диафрагмального нерва может провоцировать боли в подреберье с иррадиацией в плечо и лопатку. После удаления кисты все перечисленные симптомы полностью исчезают.
В случае разрыва или нагноения кисты присоединяются признаки гидроторакса, явления плевропульмонального шока.
При наличии названной симптоматики пациенты обычно обращаются за медицинской помощью к кардиологу или пульмонологу.
Физикальными признаками, сопутствующими целомическим кистам перикарда, могут служить выбухание грудной стенки в проекции локализации кисты, ослабление дыхания, притупление перкуторного звука, сосудистые шумы, тахикардия. Стандартный алгоритм обследования пациентов с целомической кистой перикарда включает:
- Рентгенологическую диагностику: рентгеноскопию и рентгенографию грудной клетки, рентгеноскопию сердца с контрастированием пищевода. Рентгенологически целомическая киста перикарда определяется как шаровидная или овальная тень, обычно локализующаяся в кардиодиафрагмальном синусе. Наружный контур тени четкий, внутренний обычно сливается с тенью сердца, а нижний – с тенью диафрагмы. Характерно наличие передаточной пульсации. Раньше для диагностики целомических кист перикарда широко использовалась пневмомедиастинография, однако на современном этапе ее успешно заменила КТ грудной клетки.
- Кардиодиагностику. Визуализировать целомическую кисту перикарда, оценить ее взаимоотношения с сердцем, а также провести дифференциальную диагностику позволяет эхокардиография. При кистах, спаянных с перикардом, могут регистрироваться изменения на ЭКГ.
- Дополнительные методы. Иногда для уточнения диагноза применяется пункция кисты с эвакуацией содержимого и последующим определением биохимического и электролитного состава жидкости. При трудностях дифференциальной диагностики выполняется торакоскопия.
В процессе обследования исключаются другие заболевания: опухоли сердца, диафрагмальная грыжа, абдоминомедиастинальная липома, эхинококковая киста.
Пункционный метод лечения целомической кисты перикарда не оправдан, поскольку дает лишь временный эффект. В дальнейшем вновь происходит накопление жидкости и увеличение образования в размерах. Склерозирование кисты также нецелесообразно, поскольку при введении склерозант может попадать в полость перикарда и вызывать констриктивный перикардит.
Хирургическое удаление кисты перикарда является самым радикальным методом лечения, позволяющим навсегда избавиться от заболевания и избежать осложнений. При этом может использоваться передне-боковая или боковая торакотомия либо торакоскопия.
Обычно целомическую кисту перикарда вылущивают целиком, без нарушения целостности стенок. Перевязка и отсечение ножки кисты производится в непосредственной близости от перикарда.
При кисте большого размера предварительно производится ее пункционное опорожнение.
Киста перикарда может увеличиваться в размерах годами, не вызывая субъективных жалоб. При симптоматическом течении необходимо незамедлительное проведение дифдиагностики и хирургического лечения.
Течение послеоперационного периода обычно гладкое. Все имевшие место до операции симптомы быстро регрессируют.
При осложненном характере течения целомической кисты перикарда (нагноении, прорыве в бронхи или плевральную полость, малигнизации стенки и др.) прогноз серьезный.
Причины возникновения и лечение кисты перикарда
Киста представляет собой округлое образование с жидкостью внутри, стенки которого состоят из клеток органа, где она располагается. Ее можно обнаружить почти во всех тканях, кроме костной.
Исходом патологии становится перерождение в злокачественную опухоль, увеличение в объеме, разрыв, нагноение. Киста перикарда напрямую связана с наружной сердечной оболочкой, имеет тонкие стенки и серозное содержимое с большим количеством солей.
Из всех наростов в средостении эта патология встречается нечасто, в 7% случаев. Ей более всего подвержены женщины после 40.
Причины появления образования достоверно не известны. Существует две основные теории происхождения:
- Нарушение структуры серозной оболочки сердца у плода в период его формирования в утробе матери. Слабые места образуют выпячивание по типу дивертикула, который постепенно превращается в кисту.
- Воспаления и травмы. В пользу этой теории говорит статистка, согласно которой чаще всего киста обнаруживается после перенесенного перикардита, гематомы или в результате распада опухоли.
Есть также предположение, что кистозные полости являются результатом врожденных изменений, а патологические процессы в сердечной мышце или травматические повреждения грудной клетки только обнаруживают их.
Симптомы и признаки кисты перикарда
Согласно статистическим исследованиям, а также наблюдением моих коллег, почти половина целомических (околосердечных) кист обнаруживаются случайно во время профилактического осмотра и прохождения флюорографии. Клиническая симптоматика при этом отсутствует. В остальных случаях жалобы пациентов такие же, как при кардиальной или легочной патологии.
На первый план выступают признаки, связанные со сдавлением бронхов, пищевода, венечных артерий. Больной обычно рассказывает о таких отклонениях:
- ощущения боли или дискомфорта в области сердца;
- симптомы стенокардии с типичной иррадиацией под лопатку и в руку;
- нарушения ритма, чувство перебоев или «замирания» за грудиной;
- появление сухого кашля при перемене положения тела и ощущение нехватки воздуха;
- астматические приступы;
- затруднение глотания;
- ухудшение всех признаков после физической нагрузки.
При появлении таких отклонений больного обычно осматривает терапевт, который может направить на консультацию к кардиологу или пульмонологу.
На фото можно рассмотреть целомическую кисту перикарда на прямом и боковом снимке:
У человека с кистой перикарда врач отмечает:
- одышку, учащенное сердцебиение, аритмию;
- снижение толерантности к физической нагрузке;
- набухание вен в области шеи;
- появление визуальной выпуклости в области грудной клетки слева при поверхностном расположении образования;
- притупление звука при перкуссии;
- учащение дыхательных движений, их ослабление;
- бледность кожных покровов, акроцианоз.
Диагностика
Поскольку признаки не имеют специфических особенностей, приходится проводить тщательную дифференциальную диагностику. Для этого пользуются инструментальными способами:
- Обязательно проводится рентген грудной клетки и органов средостения. Целомическая киста в перикарде обнаруживается при этом как округлая тень в правом или левом кардиодиафрагмальном углу.
- Для визуализации образования проводится ЭхоКГ. Ультразвук позволит отчетливо определить наличие, локализацию, размеры, оценить ее соотношение с миокардом и провести дифференциацию с бронхогенной или дермоидной кистой, липомой, опухолью, грыжей диафрагмы. Еще более точно узнать диаметр, форму, место и прочие особенности кисты помогает КТ или МРТ, где можно увидеть изображение в объеме и расположение пузыря относительно других органов.
- Чтобы определить качество содержимого, используют пункцию. Она помогает оценить биохимические и электролитные вещества в серозной жидкости.
Электрокардиография при таком диагнозе играет роль дополнительного исследования. Она позволяет увидеть нарушения ритма и проводимости вследствие сдавления кистой мышцы сердца.
Когда и как лечить
Если перикардиальное образование имеет небольшие размеры и не вызывает клинической симптоматики и дискомфорта, то лечение не назначается. Человека ставят на учет и время от времени проверяют его состояние. Меры принимаются в при следующих проблемах:
- быстрый рост кисты;
- большие размеры;
- симптомы нарушения работы сердца и органов средостения в результате сдавления;
- высокая вероятность развития осложнений (разрыв, инфицирование, внутреннее кровоизлияние).
Консервативная терапия в данном случае не помогает. Единственным возможным способом излечения становится операция.
Ранее практиковалось применение лечебной пункции, когда содержимое извлекалось, а в полость вводился склерозант. Этот метод уже почти не используется, так как секрет вырабатывается снова, а химическое вещество может при попадании мимо кисты вызывать констриктивный перикардит.
Удаление производится путем торакотомии или торакоскопии. При открытой операции образование вылущивается из оболочки сердца вместе с образующими его стенками, а область нарушения целостности перикарда ушивается без вреда для работы органа.
Эндоскопическая методика относится к более современным и малоинвазивным способам. Для этого используется специальное оборудование, которое через небольшие разрезы позволяет избавить человека от кисты в перикарде.
Весь процесс выводится на экран, помогая хирургу его осуществлять, контролировать и корректировать.
Узнать подробнее о методе удаления кисты перикарда при помощи торакоскопии можно из этого видео:
Обычно такие операции проходят успешно, осложнения после них встречаются крайне редко. Случаи рецидивов в результате иссечения кистозной полости не описываются. Прогноз благоприятен, при своевременном вмешательстве возможно полное восстановление работоспособности больного.
Ко мне в стационар поступил пациент 39 лет. С детства у него отмечались перебои в сердце, которые последнее время стали беспокоить почти постоянно, участился пульс, появилась одышка.
За месяц до обращения проходил лечение в поликлинике по поводу эпизодической желудочковой тахикардии на фоне мономорфных единичных экстрасистол. Принимал Аллапинин и Амиодарон.
Особого улучшения на фоне приема препаратов не отмечал.
После проведения ЭхоКГ было обнаружено округлое полостное образование с четкими стенками. МРТ подтвердило наличие кисты перикарда. Для лечения использовалась радиочастотная абляция с целью восстановления нормального пульса и удаление полости с помощью торакоскопии. Через месяц после полной реабилитации проведено холтеровское мониторирование. Нарушений ритма не обнаружено.
В данном случае наблюдалась двойная патология. Очаг импульсации в левом желудочке вызывал нарушение ритма и эпизоды тахикардии. Причиной частого пульса была целомическая киста, и она же выступала в роли провоцирующего фактора аритмии и экстрасистолии.
Для подготовки материала использовались следующие источники информации.
Заболевания перикарда: высокоэффективное лечение с минимальной хирургической травмой
Перикард, или околосердечная сумка, – это тонкое, но прочное образование, окружающее сердце и состоящее из соединительной ткани. Перикард покрывает сердце со всех сторон, выступая в роли защитной капсулы. Данное образование не только защищает сердце от агрессивных факторов, но и обеспечивает определенное положение органа, а также оберегает от растяжения при перегрузках.
Специалисты Центра Мешалкина занимаются хирургическим лечением заболеваний перикарда: аномалий развития, кист и перикардитов, в последнее десятилетие отдавая предпочтение малоинвазивным методам.
Аномалии развития перикарда
Данные патологии встречаются редко и протекают клинически бессимптомно. Как правило, дефект перикарда обнаруживают случайно – при обследовании или во время операций на органах грудной клетки.
Однако при врожденном частичном отсутствии перикарда возможно ущемление участков сердца или легкого, что может приводить к боли в груди, одышке, потере сознания.
В таких случаях дефекты перикарда закрывают синтетическими заплатами.
Киста перикарда
Киста перикарда – образование с тонкими стенками, заполненное жидкостью, связанное с сердечной сумкой посредством ножки или спаянное с ней. Течение кист часто бессимптомное.
Однако большие образования нередко вызывают одышку, кашель, дискомфорт в области сердца, сердцебиение и даже нарушение ритма сердца. Наиболее часто встречаются у женщин среднего возраста.
Среди всех объемных образований средостения кисты перикарда составляют от 5 до 20%.
Как правило, кисты перикарда выявляются с помощью рентгенологических исследований (рентгеноскопии, рентгенографии грудной клетки, компьютерной томографии), ультразвуковой эхокардиографии.
Кисты подлежат хирургическому удалению в связи с высоким риском нагноения или разрыва, а также сдавления рядом лежащих камер сердца.
После удаления кисту направляют на гистологическое исследование с целью подтверждения доброкачественного характера образования.
Перикардиты
Перикардиты – воспалительные заболевания перикарда. Перикардиты часто проявляются при заболеваниях внутренних органов как инфекционной, так и неинфекционной природы, системных заболеваниях соединительной ткани (ревматизме, системной красной волчанке и др.
), опухолях и аллергических процессах, а также травмах сердца. Воспалительный процесс может приводить к утолщению стенок перикарда, формированию спаек, cдавлению сердца. При этом возникают непродуктивный кашель, одышка, тупые или острые боли, распространяющиеся в шею, левую руку, лопатку.
Интенсивность боли варьирует при смене положения тела. Диагноз подтверждается с помощью ультразвукового исследования сердца, мультиспиральной компьютерной томографии, магнитно-резонансной томографии. Заболевание встречается в любом возрасте, но чаще среди взрослого населения.
Хирургическое лечение перикардита (удаление участков перикарда сдавливающих сердце) выполняют по экстренным показаниям.
Также воспалительный процесс может приводить к накоплению большого объема жидкости в полости перикарда. При этом значительно увеличенный объем перикарда неблагоприятно влияет на функцию соседних органов за счет их сдавления и смещения. При медленном накоплении жидкости проявлениями патологического процесса служат ознобы, симптомы интоксикации.
Увеличение объема жидкости вызывает мучительный кашель, одышку, осиплость голоса. В тяжелых случаях снижается артериальное давление, появляется синева на лице, учащается пульс.
Данной категории пациентов требуется немедленное вмешательство, во время которого в полость перикарда устанавливается мягкий катетер, позволяющий эвакуировать накопившуюся жидкость.
Торакоскопическое вмешательство (без широкого рассечения тканей, через проколы грудной стенки с использованием высокоточного эндоскопического оборудования) является высокоэффективным и малотравматичным способом лечения заболеваний перикарда.
Основное преимущество малоинвазивной методики – уменьшение побочных эффектов стернотомии: кровопотери, интенсивности болевого синдрома во время пребывания пациента в стационаре, риска инфекции, связанной с послеоперационным швом.
Использование данного варианта значимо сокращает реабилитационный период пациентов, которые уже в первые сутки после операции начинают ходить, общаться с родственниками, через три недели могут вернуться к активному образу жизни, а также позволяет добиться великолепного косметического результата операции.
Кисты средостения и перикарда
Кисты средостения – это достаточно разнородная группа различных заболеваний, как правило, объединенных только локализацией – областью средней части грудной клетки. Кисты – это заполненные структуры, которые находятся в средостении.
Они могут иметь различное происхождение. На ранних стадиях большинство кист средостения развивается бессимптомно.
Ухудшение состояния здоровья возникает только при увеличении размеров кисты, а также компрессии сердца с развитием соответствующих проявлений в виде аритмии.
- Кисты средостения и кисты перикарда классифицируют по локализации и происхождению.
- По происхождению кисты делятся на врожденные и приобретенные.
- Кисты классифицируют на: кисты перикарда, энтерогенные, бронхогенные, тератомы или тератогенные кисты, кисты тимуса.
Причины кист средостения и перикарда
Большинство кист средостения носит врожденный характер. Они закладываются в перинатальный период, поэтому факторов, располагающих к их возникновению, не существует.
К причинам возникновения приобретенных кист относят: начальные стадии опухолевых новообразований, воспалительные процессы в средостении.
Симптомы и признаки кист средостения и перикарда
Если человека беспокоят подобные симптомы нужно обратиться к врачу и исключить наличие новообразования в средостении.
Диагностика кист средостения и перикарда
Кисты средостения сложно диагностировать, поскольку средостение на обычной рентгенограмме имеет достаточно плотную структуру и определяется как затемнение на фоне. По этой причине бывает сложно безошибочно выявить кисту.
Если после рентгенографии врач предполагает наличие кисты, всегда проводится КТ для постановки точного диагноза. Установить генез кисты, т.е.
выявить из каких тканей она состоит (тканей перикарда, ткани респираторного или пищеварительного тракта), можно только после хирургического вмешательства.
Лечение кист средостения и перикарда в клинике EMC
Киста является показанием к проведению операции вне зависимости от размера и локализации новообразования.
Удаление кисты средостения нужно проводить максимально радикально, чтобы исключить риск рецидива, в первую очередь, если наблюдалось нагноение кисты.
Операция представляет собой иссечение кисты в пределах здоровых тканей. Удаление кисты перикарда на сердце проводится по тому же принципу.
Лечение кист средостения в Москве проводится в EMC на базе многофункционального круглосуточного стационара. В Европейском медицинском центре работают ведущие врачи из России, США и стран Западной Европы. Лечение проводится в соответствии с международными протоколами с доказанной эффективностью.
Новообразования средостения (часть 1)
- Стенограмма первой части видеолекции профессора Игоря Евгеньевича Тюрина о новообразованиях средостения из цикла передач Лучевая диагностика для терапевтов.
- Игорь Евгеньевич Тюрин, профессор, доктор медицинских наук:
- – Мы двигаемся дальше в сторону новообразования средостения как продолжение вопросов, которые уже затрагивала Ирина Александровна в своем выступлении.
Может быть, новообразования средостения – это не такая частая патология. Мы видим по статистике, что даже в структуре заболеваемости это достаточно редкая вещь. Во-первых, они всегда вызывают большие сложности в интерпретации.
Во-вторых, с моей точки зрения, еще более важное обстоятельство – это решение вопроса новообразований опухоли средостений или какие-то другие патологические изменения (заболевания сердца, сосудов, лимфатических узлов средостений).
Это всегда очень серьезная и ответственная работа врача-рентгенолога, врача, который предполагает использование нескольких диагностических методов. Конечно, методов лучевой диагностики, прежде всего, рентгеновского исследования.
Если посмотреть на структуру, то в тех лечебных учреждениях, где есть гематологические больные, гематологические отделения, на первом месте изменения лимфатических узлов средостений у больных с лимфомами. Сейчас это болезнь Ходжкина.
Помимо этого традиционный набор в виде герминогенных опухолей, тимом, нейрогенных опухолей. Они с разной частотой встречаются у детей и взрослых. У детей значительно чаще герминогенные опухоли, врожденные кисты, нейрогенные опухоли. У взрослых – это лимфомы, тимомы, внутригрудной зоб.
Диагностика отличается у детей и взрослых, топики этих патологических образований. Но мы можем выделить общие принципы. Есть определенные клинические проявления этой патологии.
Мы будем говорить о наиболее характерных, типичных признаках.
Это симптомы компрессии (сосуды, нервы, трахеи, бронхи), что выражается в кашле, резистентном к терапии, или в возникающих болевых ощущениях, резистентных к соответствующей терапии.
Иногда это системные проявления, такие как миастения или более известные проявления заболевания вилочковой железы. Болевые ощущения в грудной полости, увеличение периферических лимфоузлов. Это может сопровождать целый ряд состояний патологических средостений. Все это может сопровождать формирование патологического образования средостения.
02:38
Но вряд ли мы можем назвать какие-то прямые клинические признаки этого состояния. Чаще всего эти изменения выявляются при рентгенологическом исследовании. Основные – это рентгенография и компьютерная томография (КТ).
Дополнительно в определенных ситуациях может использоваться магнито-резонансная томография (МРТ), ультразвуковое исследование (УЗИ), радионуклидное исследование, рентгеноскопия с контрастированием пищевода (когда речь идет о патологии пищевода или заднего средостения).
Но выявление – это рентгенологическое исследование в двух проекциях. Уточнение характера изменения – это компьютерная томография.
Зачем и когда компьютерная томография. Сегодня это актуальный вопрос, потому что количество оборудования, аппаратов в нашей стране увеличивается и очень существенно. Сегодня компьютерная томография стала в большинстве регионов, большинстве городов нашей страны доступным исследованием, которое можно выполнить пациентам, у которых подозреваются такие изменения в средостении.
- Уточнение, локализация и структура патологических образований, видимых на рентгеновских снимках – это самое частое показание в тех случаях, когда выявляется случайно, может быть, при минимальных клинических проявлениях.
- Мы должны понимать, что это еще и выявление патологических изменений, которые не видны на рентгеновских снимках, но которые могут быть у этого пациента в силу наличия тех или иных клинических проявлений.
- Почему это может возникать, почему это случается.
- (Демонстрация слайда).
Аксиальный срез. Томограмма на уровне бифуркации трахеи. В переднем средостении достаточно большое патологическое образование, исходящее из вилочковой железы перед восходящей аортой.
Это образование не выявляется на обзорных снимках, потому что в прямой проекции контуры средостения определяются анатомическими структурами или патологическими образованиями, которые кондурируются воздухсодержащей легочной тканью. Являются краеобразующими в этом случае.
В этой ситуации верхняя полая вена справа и нисходящая аорта слева формируют контуры средостения. Увидеть такое образование на рентгеновском снимке очень сложно, практически невозможно. Если у этого пациента миастения, то это и есть прямое показание к выполнению компьютерной томографии.
Также как парез гортани и увеличение лимфатических узлов в аорто-пульмональном окне.
Также как и определение стадии злокачественных опухолей в плане увеличения лимфатических узлов средостений (в лимфомах, в раке легкого, в пищеводе, в других злокачественных образованиях).
При различных системных проявлениях, когда нас интересует либо состояние отдельных органов и тканей средостений, либо наличие увеличенных лимфатических узлов.
05:40
Там, где есть возможность выполнения МРТ, периодически возникает спор о том, что лучше, что хуже. На сегодняшний день нет какого-то единого однозначного мнения о том, как и когда нужно применять МРТ при патологии средостений.
Мы знаем сегодня, что возможность спиральной многосрезовой компьютерной томографии (МСКТ) (особенно, когда она выполняется с внутривенным контрастированием) и МРТ равны при некоторых минимальных преимуществах того и другого метода.
Учитывая, что КТ более распространено, более доступно в большинстве лечебных учреждений, на сегодняшний день она является первоочередным методом. Когда имеет смысл выполнять МРТ. Когда речь идет о патологии сердца и крупных сосудов средостения. Особенно у пациентов, у которых имеется реакция на рентгеноконтрастные препараты (их невозможно вводить или это опасно для пациента).
Когда речь идет о патологии паравертебральной области (нейрогенные опухоли или дифференциальная диагностика таких образований с патологией позвоночника. Натечник при туберкулезных спондилитах, лимфостатические поражения позвонков. Подозрения на кистозное образование. МРТ, как и УЗИ, гораздо лучше позволяет дифференцировать жидкостные образования от тканевых.
Рецидивы злокачественных опухолей – еще одно показание к магнитному резонансу. Это лимфомы, рецидивы рака легкого, когда использование этой технологии вместе с внутривенным контрастированием иногда помогает поставить правильный диагноз.
07:29
Один из типичных примеров. Преобразование кистозного образования энтерогенной кисты средостения при различных последовательностях МРТ делает совершенно понятным диагноз, что может вызывать затруднение при компьютерной томографии.
На чем основана диагностика патологии средостения и опухоли средостения вообще. Рентгенолог должен определить, где находятся эти патологические изменения – в средостении или в рядом расположенной легочной ткани, грудной стенке, плевре или плевральной полости. Иногда это достаточно сложная задача.
Во-вторых, если патология в средостении – это патологическое образование, опухоль. Или нет. Это может быть сосудистая патология. В качестве классического примера приводятся обычно аневризмы аорты или аномалии вариантов расположения сосудов.
Это разнообразные патологии пищевода. Расширение пищевода у больного с ахалазией пищевода, с другими патологическими неопухолевыми состояниями, которые тоже могут имитировать опухоль. Это патология костных структур (консолидированный перелом бедра или туберкулезный натечник при патологии грудных позвонков).
Это все может нам имитировать образование средостения при том, что к средостению это не имеет никакого отношения. В какой части расположено и какой характер или структура образования. Это узкоспецифические вопросы, которые решаются с помощью современных томографических исследований.
Ступенчато, последовательно врачи-рентгенологи пытаются решить эти вопросы. Когда мы все-таки выявляем патологические изменения в средостении, говорим, что это патология средостения, мы должны в этом случае либо подтвердить, либо исключить наличие опухоли в средостении.
Как правило, используются два основных принципа дифференциальной диагностики. Это дифференциальная диагностика по расположению, по локализации самой опухоли в средостении.
09:32
Сейчас с появлением томографических технологий (КТ и МРТ) – это плотностные (денситометрические, структурные) характеристики патологического образования, которые позволяют разграничивать эти изменения.
Долгое время, начиная еще с предвоенных лет, определение средостения осуществлялось по обзорной рентгенографии в боковой проекции. Врачи-рентгенологи, основываясь на снимке боковой проекции, традиционно выделяли среднее или центральное средостение, заднее средостение как основные отделы этой анатомической области для того, чтобы локализовать те или иные патологические изменения.
В середине прошлого века в 1950-е годы появилось еще горизонтальное разделение – разделение с помощью горизонтальных линий на верхнее, среднее и нижнее средостение. В результате на рентгенограмме можно было обнаружить 9 квадратиков и в каждый квадратик уложить наиболее часто встречающееся патологическое образование или патологический процесс.
Это существенно облегчало диагностику патологических изменений в грудной полости. С появлением компьютерной томографии магнитно-резонансная ситуация немножко изменилась. Хотя термины остались практически те же самые – передняя, центральная и задняя.
Но несколько изменилось представление о размерах той или иной области средостения. Переднее средостение превратилось в преваскулярное пространство, то есть фактически во все то, что располагается спереди от крупных сосудов и передней поверхности перикарда средостения.
Заднее средостение представляет из себя область, которая расположена позади перикарда, позади трахеи пищевода. Центральное средостение – это фактически перикард как мешок, в котором содержится сердце и крупные сосуды, и сосудистый пучок, который выходит из сердца и устремляется в верхнюю апертуру.
Таким образом, при КТ и МРТ чаще всего разграничиваются по локализации патологические процессы. Если исходить из такого подразделения, то мы можем в каждую часть средостения уложить тот или иной патологический процесс.
В переднем средостении самые верхние части, связанные с верхней апертурой – это внутригрудной зоб. Чуть ниже на уровне восходящей аорты, в средней части переднего средостения это лимфомы, герминогенные опухоли, гимомы. В нижней части кисты перикарда или мидиастинальные «липомы».
В зависимости от того, где мы видим патологические изменения – в центральном средостении, заднем средостении – мы можем говорить о том, что вероятнее всего мы видим на обзорной рентгенограмме, а теперь и на томограммах, которые получаются с помощью современных методов.
12:28
Я приведу несколько примеров дифференциальной диагностики, чтобы было понятно. Мы приблизительно знаем наиболее частые патологические процессы, которые здесь возникают.
Они включают опухоли, доброкачественные и злокачественные (внутригрудной зоб, лимфомы).
Неопухолевые процессы, такие как скопление жира в ретростернальной клетчатке, которые по традиции называют «липомы», или кисты перикарда, или какие-то другие патологические процессы.
Можем выделить среди них самые частые. Мы знаем клинические проявления этих патологических процессов. Мы имеем рентгеновский снимок, где можем определить тупику этих изменений. Мы можем с помощью современных томографических технологий выявить более-менее характерные проявления этого патологического процесса.
Тимомы – это обычно пациенты в возрасте старше 40-ка лет, которые нередко ассоциируются с миастенией и другими системными проявлениями. У многих пациентов это совершенно бессимптомное течение и случайная находка при флюорографическом, например, исследовании, при рентгенографии по другому поводу. Редко мы видим признаки инвазии.
Лучевые признаки этого процесса достаточно известны и понятны. Это средняя часть переднего средостения. Это нередко точечные или скорлуповидные обызвествления. Как правило, ассиметричное расположение. Во многих случаях они не определяются при рентгенографии. Но в силу наличия миастении или системных проявлений им выполняется компьютерная томография, и выявляются патологические изменения.
(Демонстрация слайда).
Если они видны при обычном рентгеновском исследовании, то мы хорошо видим, что тень средостения расширена влево на уровне дуги аорты. В ретростернальном пространстве (там, где должно быть скопление воздуха, содержащего легочную ткань) мы видим снижение пневмотизации, снижение прозрачности на боковом снимке.
Все это дает возможность предположить, что здесь есть патологические образования.
14:39
Томографическая картина. Мягкотканой плотности образования. В этом случае однородной структуры, овальной формы, с четкими контурами, расположенными перед восходящей аортой и общим стволом легочной артерии. Типичная характерная картина тимомы, которая, во-первых, нуждается в верификации, во-вторых, в соответствующем хирургическом лечении.
В каждом случае для врача-рентгенолога и для лечащего врача имеет значение определение того, доброкачественный или злокачественный этот процесс. Далеко не всегда мы можем ответить на этот вопрос или предположить характер этого процесса на основании рентгеновских или томографических данных.
Но, как правило, злокачественные опухоли увеличиваются значительно быстрее. Мы видим признаки местной инвазии в легочную ткань, в грудную стенку, в камеры сердца, в крупные сосуды и другие признаки распространенного патологического процесса. В большинстве случаев это более крупные опухоли.
(Демонстрация слайда).
В этом случае, продолжая патологию вилочковой железы, огромные размеры карциноидной опухоли вилочковой железы, которые занимают все переднее средостение, оттесняя сердце и крупные сосуды сзади аорты, вызывают накопление жидкости в правой плевральной полости. Это огромная неоднородная структура патологического образования с гиперваскулярными участками, со сдавлением верхней полой вены.
На снимке с трехмерной реформацией вы видите характерные симптомы расширения подкожных сосудов в следствие сдавления верхней полой вены. Все это говорит о злокачественной природе этого образования. Морфологический диагноз устанавливается во время операции.