Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жидкость в брюшной полости: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Состояние, при котором накапливается жидкость в брюшной полости, называется асцитом. Очень небольшое количество жидкости присутствует в полости брюшины всегда. Эта жидкость – следствие естественного процесса фильтрации крови через кровеносные сосуды. Однако при некоторых заболеваниях жидкость либо начинает вырабатываться в избыточном количестве, либо перестает всасываться. В результате она постепенно накапливается в брюшине и давит на внутренние органы, серьезно нарушая их работу. Разновидности асцита По объему жидкости:
- небольшое количество;
- умеренное количество;
- значительное количество.
В зависимости от наличия или отсутствия инфекции во внутрибрюшной жидкости:
- стерильное содержимое (отсутствие бактериальной составляющей);
- инфицированное содержимое (может быть связано с прободением кишечника или желудка, а также с травмой живота и проникающим ранением);
- спонтанный бактериальный перитонит.
По ответу на лечение:
- асцит, поддающийся медикаментозной терапии;
- рефрактерный асцит – то есть не поддающийся лекарственной терапии или возвращающийся вновь спустя короткое время после лечения.
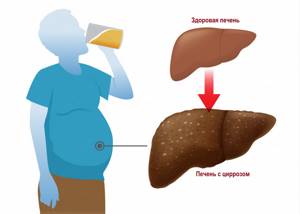
Возможные причины появления жидкости в брюшной полости Одна из частых причин асцита – цирроз и другие тяжелые заболевания печени. Жидкость в брюшной полости накапливается не сразу, а на поздних стадиях болезни. Обычно задолго до асцита наблюдаются снижение массы тела, повышенная утомляемость, нарушение работы кишечника, метеоризм, боли в животе (чаще в верхней части живота или в правом подреберье), повышение температуры тела, кожный зуд, пожелтение склер и кожного покрова. Этим симптомам нередко сопутствуют снижение аппетита и тошнота. При заболеваниях печени легко образуются гематомы (синяки), возникают спонтанные носовые кровотечения, может меняться цвет кала (становиться светлее) и мочи (становится темной, цвета пива).
Хронические заболевания сердечно-сосудистой системы приводят к застою крови в левом круге кровообращения, вследствие чего внутрибрюшная жидкость начинает вырабатываться интенсивнее. Появлению асцита всегда предшествует длительная история сердечно-сосудистого заболевания.
Ухудшение состояния происходит постепенно и не очень заметно для больного, поэтому важно не нарушать врачебные предписания и обращаться за врачебной помощью своевременно. Больного должна насторожить нарастающая слабость, появление или усиление одышки, ночного кашля, изменение привычных цифр артериального давления, появление или увеличение отеков на ногах, которые сначала становятся более выраженными к вечеру, а затем не проходят совсем. Тяжелые поражения почек нередко сопровождаются накоплением внутрибрюшной жидкости. Механизм данного процесса объясняется массивной потерей белка из-за неправильной работы почек и, соответственно, ухудшением всасывания жидкости. Кроме того, отечность присутствует на лице, шее, нижних конечностях, жидкость может скапливаться в грудной полости и полости сердца. Асцит сопровождает ряд инфекционно-воспалительных заболеваний. По-прежнему довольно часто во врачебной практике встречается туберкулез, течение которого связано с поражением лимфатических узлов брюшной полости, что приводит к сдавливанию внутренних органов, в результате чего наблюдается скопление внутрибрюшной жидкости. Туберкулез обычно начинается с жалоб пациента на повышенную утомляемость, чрезмерную потливость, особенно в ночное время, снижение аппетита и похудение, длительное повышение температуры тела в пределах 37,3–38,3°С. У части больных наблюдаются несильные боли в животе без четкой локализации. Появление таких симптомов требует скорейшего обращения к врачу.
Хронический панкреатит иногда сопровождается асцитом. Такое состояние особенно характерно для людей, злоупотребляющих алкоголем. Накоплению жидкости в брюшной полости предшествуют интенсивные боли в животе.
Длительное голодание может приводить к появлению жидкости в брюшной полости за счет снижения уровня белка и нарушения процесса всасывания жидкости. В этом случае объем жидкости будет небольшим, однако появление подобного симптома говорит о серьезных нарушениях в работе всего организма. Данное состояние потребует в дальнейшем проведения серьезного и длительного лечения под тщательным контролем множества лабораторных показателей.
Заболевания, приводящие к асциту
Цирроз печени. Некоторые онкологические заболевания. Болезни поджелудочной железы. Сердечная недостаточность. Туберкулез. Заболевания почек. Недоедание и истощение. Заболевания эндокринной системы. Гинекологические заболевания (эндометриоз, кисты и опухоли яичников).
К каким врачам обращаться при асците
Появление жидкости в брюшной полости является симптомом заболеваний, как правило, требующих госпитализации и длительного лечения. Постановкой диагноза и назначением терапии занимаются следующие специалисты: врач-гастроэнтеролог, онколог, кардиолог, эндокринолог, нефролог, пульмонолог, хирург, гинеколог.
Диагностика и обследования при асците
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогают установить правильный и своевременный диагноз.
- Клинический анализ крови с развернутой лейкоцитарной формулой (для выявления воспалительных изменений при различных инфекционно-воспалительных заболеваниях.
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
Синонимы: Анализ крови на электррлиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Калий учас…
430 руб
Кальций общий (Ca, Calcium total)
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Blood …
310 руб
Креатинин (в крови) (Creatinine)
Синонимы: Сывороточный креатинин; Креатинин сыворотки (с расчетом СКФ); 1-метилгликоциамидин. Creatinine; Creat; Cre; Blood creatinine; Serum creatinine; Serum Creat. Краткое описание определяемого аналита Креатинин Азотистый метаболит, конечный продукт превращения креатинфосф…
310 руб
АсАТ (АСТ, аспартатаминотрансфераза, AST, SGOT, Aspartate aminotransferase)
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ …
290 руб
Общий белок (суточная моча) (Protein total)
Показатель, использующийся для оценки функционального состояния почек. Белки, выводимые с мочой, представляют собой малую часть фильтруемых в почечных клубочках белков. Основная их часть (98%) всасывается обратно (реабсорбируется) в проксимальных канальцах почек…
310 руб
Глюкоза (в крови) (Glucose)
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синонимы: Ан…
280 руб
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Что делать при появлении жидкости в брюшной полости
Если у пациента есть хронические заболевания печени, почек или сердца, необходима консультация врача, поскольку асцит свидетельствует о серьезном ухудшении состояния здоровья.
Больным с асцитом полагается ограничить двигательную активность и соблюдать постельный или полупостельный режим. Следует следить за питанием и выполнять предписания врача, назначившего лечебную диету. При выраженном асците врач может рекомендовать снизить количество выпиваемой жидкости до литра в день. Очень важно отслеживать изменение веса в динамике, таким образом можно понять, насколько хорошо и быстро уходит лишняя жидкость из организма.
Лечение асцита
Для выведения лишней жидкости лекарственная терапия, как правило, включает мочегонные препараты, особенно калийсберегающие. При массивной потере белка может быть назначен раствор альбумина, который вводится внутривенно.
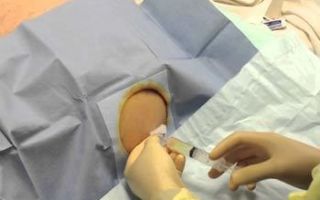
Помимо лекарственной терапии при большом объеме жидкости, которая сдавливает внутренние органы, проводят лапароцентез – лечебно-диагностическую хирургическую процедуру, во время которой через небольшое отверстие на передней брюшной стенке вводится специальная игла для откачивания внутрибрюшной жидкости.
Кроме того, процедура позволяет провести лабораторную диагностику полученной жидкости для установления бактериальной составляющей. Процедура имеет множество противопоказаний, поэтому решение о ее проведении принимает только врач или консилиум врачей.
Обычно лапароцентез назначают при рефрактерном асците, лечение которого не дает результата при использовании медикаментозных препаратов.
Лапароцентез не является абсолютным решением, так как с удалением большого количества избыточной жидкости из брюшной полости удаляются и растворенные в ней вещества (например, белки), что в дальнейшем может вызвать еще более быстрое формирование асцита.
В случае длительного голодания необходимо скорректировать рацион питания, решить эту проблему помогут врач-терапевт, врач-гастроэнтеролог или врач-диетолог.
Источники:
- Бакулин И.Г., Варламичева А.А. Асцит, спонтанный бактериальный перитонит, гепаторенальный синдром: что общего в диагностике и лечении? – Терапевтический архив. – 4, 2015. doi: 10.17116/terarkh201587477-83.
- Национальные рекомендации ОССН, РКО и РНМОТ по диагностике и лечению ХСН (четвертый пересмотр). Сердечная недостаточность, журнал. Том 14, № 7 (81), 2013. С. 379–472.
- Потешкина Н.Г., Аджигайтканова С.К. Современные принципы диагностики и лечения осложнений цирроза печени: Учебно-методическое пособие. – Москва, 2013. – 42 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Асцит – что это такое, развитие недуга, причины и симптомы, лечение патологии
Асцит представляет собой разного рода осложнения, вызванные рядом болезней.
Патология эта обнаруживает себя скоплением большого количества жидкой массы внутри полости брюшины. Отсюда и второе название «водянка живота». Накопившаяся жидкая масса увеличивает объем живота, становится причиной неприятных симптомов и вторичных дисфункций органов полости брюшины.
При подобном состоянии врачебное вмешательство просто необходимо, тем более, если жидкая масса накапливается стремительно.
Проявления
Незначительное количество жидкой массы, скопившейся в брюшной полости, никак себя не обнаруживает. Как же определить начало заболевания, раз нет никаких симптомов? На помощь здесь приходит ультразвуковое исследование.
При прогрессировании заболевания, появляется чувство тяжести в области живота, нижняя его часть подвержена ноющим тупым болям. Далее наступает затруднение дыхания, после этого – расстройство пищеварения в разных его разновидностях, нарушается мочеиспускание.
Тяжелая форма патологии способна резко ухудшить самочувствие. Самочувствие оставляет желать лучшего:
- Неприятные ощущения в животе становятся нормой;
- Появляется одышка;
- Развивается пупочная грыжа;
- Отекают ноги;
- Внутренние органы сдавливаются.
Медицинская практика сталкивается с тем, что у некоторых пациентов скапливается до двадцати литров жидкости. Вследствие этого у них:
- Повышенное давление внутри брюшины;
- Диафрагма становится оттиснутой в полость груди;
- Значительное затруднение дыхания;
- Развивается сердечная недостаточность.
Если порядок вещей не восстановить, возможны:
- Нарушение дренирования лимфосистемы;
- Возникновение нарушения лимфооттока в ногах;
- Отеки конечностей;
- Отток лимфы во внутренние органы.
Результат подобных изменений может быть плачевным. Атипичные клетки проникают из пораженных лимфатических узлов в другие органы.
Патологию в небольшой форме можно определить при врачебном осмотре: увеличен живот, он отвисший, когда человек стоит, либо распластанный, когда человек лежит. У пациентов худых часто выпирает пупок.
Определение патологии в самом начале ее развития важно, так как умеренная ее форма диагностируется почти у половины пациентов на ранних стадиях онкологии.
Причины
Основой развития заболевания становится патология: при нормальном функционировании полости брюшины выделений значительного количества жидкой массы не происходит. Оно лишь незначительное, ровно только для того, чтобы избежать спаек от скольжения петель кишечника. Выделяемая для этого жидкость постоянно отходит обратно.
Когда же нарушается привычная работа данного механизма, дестабилизируется функция секреции жидкой массы, а также функция ее оттока. Последствие такой дестабилизации – скопление внутри живота избытка жидкой массы.
Причины патологии у взрослых
Во многих случаях, патология развивается как симптом ряда заболеваний, среди которых:
- Портальная гипертензия;
- Цирроз;
- Гепатиты;
- Тромбоз вен печени.
Не исключена, как причина патологии и онкология крови, а также патологии, природа которых с опухолью ничего общего не имеет. Сердечная недостаточность также может стать причиной патологии.
Проблемы, связанные с лимфообращением, деятельностью таких органов, как щитовидная железа, почки, также могут стать причинами патологии.
Рисковые факторы
Среди рисковых факторов, прежде всего, отмечаются те, что инициируют цирроз.
Иные наиболее частотные рисковые факторы:
- Сердечная недостаточность в застойной форме;
- Дисфункция почек;
- Ожирение;
- Диабет;
- Высокий холестерин.
Методы диагностики
Некоторое количество скопившейся жидкой массы (более полулитра) можно определить на врачебном осмотре. Чтобы подтвердить предварительный диагноз, необходимо УЗИ.
Главная проблема состоит не в том, чтобы жидкость обнаружить, а в том, чтобы выявить причину ее скопления. Только тогда лечение будет эффективным. Для этого необходимо провести лабораторные исследования, а именно:
- Анализ свертываемости крови;
- Анализ на биохимию;
- Анализ асцитической жидкости, полученной во время лапароцентеза
Симптомы
Симптоматические проявления заболевания зависят от трех главных факторов – причина, объем скопившейся жидкой массы, скорость накопления.
Симптомы могут дать знать о себе когда угодно: иногда это недели и месяцы, иногда часы.
Как мы уже отметили, один из визуальных симптомов – увеличение живота. Прибавим сюда набор веса.
- У больного может развиться чувство распирающих болей, метеоризм, отрыжка, изжога, а также тошнота.
- Увеличение живота в объеме влечет за собой появление сильной одышки, отеков конечностей, затруднения в передвижении и при наклонах.
- Еще ряд симптомов, с которыми может столкнуться больной, – геморрой, грыжи, выпадение кишки, развитие варикоцеле.
- К общим симптомам заболевания относят:
- Лихорадочное состояние;
- Токсикозное состояние;
- Потеря веса и при этом рост живота;
- Подкожные вены живота расширены;
- Посинение на конечностях.
Виды заболевания
В основной классификации для дифференциации патологии берут во внимание уровень белка в скопившейся жидкости. По этому показателю заболевание делят на:
- Экссудативное (25 г/л и более);
- Транссудативное (< 25 г/л).
Подобное деление позволяет понять, хотя и косвенно, в чем причина развития заболевания.
Сегодня в медицинской практике применим еще один показатель – SAAG.
Если этот градиент > 1,1, то, скорее всего, причина заболевания цирроз, сердечная недостаточность и т.д. Все они повышают давление в венозном стволе.
Если же показатель градиента < 1,1, то причиной развития заболевания можно считать панкреатит либо онкологический процесс.
Беря во внимание клиническое течение заболевания, то необходимо выделить следующие его разновидности, о которых речь пойдет ниже.
- Степень первая. Симптомы отсутствуют, диагностируют по данным осмотра и УЗИ.
- Степень вторая. Живот незначительно увеличен.
- Степень третья. Живот увеличен значительно.
- Неосложненный вариант. Признаки инфицирования скопившейся жидкой массы и отклонения в работе почек отсутствуют.
- Рефрактерный асцит:
- Не поддается воздействию диуретиков;
- Не контролируется диуретиками.
Лечебные мероприятия
Медицина выработала методы лечения заболевания. Все они применимы к больным раковыми патологиями:
- Консервативное лечение. Главные цели – привести в норму водно-солевой обмен, уменьшить скопившуюся в полости брюшины жидкой массы;
- Лапароцентез. Прокалывают стенки брюшины, выводят жидкость и устанавливают дренаж для эвакуации жидких скоплений;
- Паллиативная хирургия. Варианты – шунтирование стенок полости брюшины.
Патология и онкозаболевания
Медицинская статистика и практика показывают, что самые частотные заболевания, приводящие к скоплению жидкой массы в полости брюшины, онкологические формы:
- Яичников;
- Железы молочной;
- Матки;
- Желудка;
- Толстой кишки.
Жидкая масса накапливается при опухоли по причине поражения оболочки брюшины. Атипичные клетки, поселившись на ней, становятся причиной нарушения лимфатического дренажа, что, в свою очередь, ухудшает всасывания жидкости. Это очень распространено, например, при онкологии желудочно-кишечного тракта.
Если взять такой орган, как печень, то картина будет иной. Опухоль либо метастазы, локализующиеся в органе, становятся виновниками сжимания венозной системы органа и нарушения нормального венозного оттока от кишечника. В этом случае патология развивается стремительно, протекает тяжелее. Около пятнадцати процентов асцита при раковых процессах диагностируется при данной форме.
Специфика лечения при онкозаболеваниях
Консервативные методы эффективны в лечении патологии лишь незначительной и средней тяжести. Мочегонные препараты, применяемые здесь, позволяют вывести до литра жидкой массы в день.
Однако предпочтительней хирургический вариант. Именно его применяют, когда:
- Заболевание не поддается лечению иными способами;
- Значительная форма заболевания, при которой необходимо эвакуировать до десяти литров жидкой массы за один раз;
- Форма заболевания, при которой необходима комбинированная манипуляция, включающая эвакуацию объема жидкой массы до семи литров в первые сутки и эвакуацию оставшейся со скоростью не больше, чем один литр в сутки на протяжении недели.
Операцию проводят натощак и при условии опорожненного мочевого пузыря. Больной располагается в положении сидя (возможен вариант лежачий).
Перед проколом выполняют анестезию (местную), затем под УЗИ-контролем выполняют прокол.
Как правило, за раз эвакуируют не более пяти литров жидкой массы. Для поддержания артериального давления ее качают медленно.
Пациенту важно лежать на свободном от прокола боку несколько часов. Если за это время вся плановая жидкая масса не эвакуирована и продолжает скапливаться, накладывают специальный резервуар.
При удалении большого количества жидкой массы важно, чтобы пациент не испытал белковую недостаточность. Для этого пациенту вводят альбумин.
В современной практике для эвакуации скопившейся жидкости используют специальные катетеры, а некоторым пациентам проводят процедуру оментогепатофренопексии. Это важная оставляющая паллиативного лечения.
Прогноз
Патология, о котором мы рассказали Вам, чрезвычайно осложняет течение заболевания основного. Это признак прогностически неблагоприятный.
Патология может осложняться, например, перитонитом либо отеком мозга.
Средний процент летального исхода с выраженной патологией составляет до 50%.
Врачи клиники интегративной онкологии Onco.Rehab всегда прилагают максимум усилий и знаний, чтобы помочь пациентам даже в самых тяжелых случаях!
Лечение асцита в Центре Комплексной Медицины
В норме брюшиной продуцируется небольшое количество жидкости, необходимое для свободного движения внутренних органов. Однако при некоторых заболеваниях жидкость либо не всасывается, либо ее производится чересчур много, что приводит к ее скоплению в полости брюшины. Можно выделить несколько групп патологий, способных привести к асциту:
- сдавление воротной вены, вследствие чего увеличивается давление крови на сосудистую стенку, перитонеальная жидкость при этом просачивается в брюшную полость (цирроз, тромбоз)
- злокачественный процесс (лимфома, лейкоз, карцинома, опухоли яичников и др.)
- застой в системе нижней полой вены (перикардит, сердечная недостаточность)
- воспалительный процесс в полости брюшины (перитонит, полисерозит и др.)
- патологии, связанные с затруднением лимфотока и др .
Таким образом, в основе развития асцита — комплекс нарушений, и выяснение причины накопления асцитической жидкости является чрезвычайно важным.
Процедура по эвакуации жидкости — как проводится лапароцентез
В нашей клинике проводится лапароцентез — удаление излишней жидкости из брюшной полости. Помимо лечебного назначения, процедура может быть проведена с целью диагностики — пациентам с впервые выявленным асцитом. Это один из наиболее достоверных диагностических способов, в ходе которого исследуется характер жидкости, определяется ее состав, плотность, количество белка и т.д.
Лапароцентез проводится под местной анестезией с использованием троакара, введенного в полость брюшины в области средней линии между пупком и лобковой костью. Перед началом манипуляций нужно опорожнить мочевой пузырь и кишечник, вмешательство проводится натощак.
Количество удаляемой за одну процедуру жидкости определяет врач, но оно не может превышать 4 литров, т.к.
одномоментная эвакуация большого количества жидкости может привести к таким осложнениям как: падению артериального давления, развитию шокового состояния, коллапса, одномоментной потере большого количества белка и др.
После окончания процедуры место пункции туго перевязывается. В обязтельном порядке нужно восполнять потерянные белки путем переливания альбумина. Образцы взятой жидкости безотлагательно отправляются на исследование в лабораторию.
Услуги в клинике — что мы предлагаем
- Лапароцентез — процедура эвакуации жидкости. В нашей клинике лапароцентез проводится амбулаторно в дневном стационаре, если необходимо откачать небольшое количество жидкости. При удалении более 3-х литров пациенту предлагается госпитализация на срок 1-2 дня; в таком случае пациент будет находиться под контролем высококвалифицированных врачей-специалистов и после окончания процедуры.
- Симптоматическая терапия. Если количество жидкости в брюшной полости незначительно, в нашей клинике можно пройти медикаментозное лечение, цель которого — устранение причины появления асцита и уменьшение проявлений болезни. В арсенале наших специалистов диуретики последнего поколения, позволяющие избавиться от излишней жидкости. Также проводится коррекция нарушений водно-электролитного баланса и др. Кроме того, пациент получает рекомендации, касающиеся диеты, акцентированной на ограничение приема соли и жидкости.
- Восполнение белков. Концентрация белка в асцитической жидкости невелика, но при массивном асците его потери могут быть внушительными, что приведет к развитию белковой недостаточности. В нашей клинике после эвакуации жидкости определяется уровень белка и его фракций, после чего проводится коррекция нарушений белкового обмена с помощью средств, которые необходимы для восполнения потери белка.
Почему мы — наши преимущества
- В нашей клинике существует незыблемое правило: к каждому пациенту — только индивидуальный подход! Методы лечения назначаются, исходя из особенностей вашего организма. Если вам рекомендовано стационарное лечение, к вашим услугам — комфортные палаты, вы постоянно будете находиться под опекой специалистов клиники. При госпитализации для проведения лапароцентеза срок пребывания в стационаре не превышает двух суток. Также для пациентов предусмотрен дневной стационар. Более того, в нашей клинике возможна установка абдоминальной порт-системы, которая позволяет удалять асцитическую жидкость по мере скопления, человек при этом избавлен от необходимости повторных проколов. К тому же установка порт-системы от ведущих производителей медоборудования позволяет пациенту вести привычный образ жизни, без особых ограничений.
- Лечение осуществляется по новейшим методикам и стандартам европейских клиник, используемые при консервативной терапии медикаменты — последнего поколения, практически не вызывающие побочных эффектов.
- Благодаря современным методам лечения асцита риск развития осложнений в нашей клинике сведен к минимуму, при своевременно начатом лечении появление нежелательных последствий при проведении лапароцентеза не превышает 1%.
- Персонал клиники — опытные врачи-хирурги высшей категории, среди которых есть кандидаты и доктора наук.
Если вы или ваш близкий страдаете асцитом, не откладывайте лечение. Запишитесь на прием, ведь своевременно начатое лечение способно избавить человека не только от симптомов заболевания, влияющих на качество жизни, но и от риска развития тяжелых осложнений.
Асцит: лечение асцита легкой, умеренной, высокой степени (I, II, III) – часть 2 | Университетская клиника
Основные методы лечения неосложненного асцита — умеренное ограничение соли в пище и диуретики (Таблица 4). Соль не следует строго ограничивать, но следует избегать ее избытка. Ограничение соли важно, потому что 1 г избытка соли в пище удерживает около 200 мл жидкости. Чрезмерное ограничение соли также опасно, так как оно ухудшает пищевой статус и может привести к побочным эффектам, вызванным диуретиками — почечной недостаточности, гипонатриемии, мышечным спазмам.
Ограничение содержания соли
Ограничение соли в рационе помогает в 10% случаев скорректировать накопление асцита, особенно во время первого эпизода асцита. Профилактическое ограничение соли пациентам без асцита не рекомендуется.
Препарат первой линии для лечения асцита I-II степени — спиронолактон (50-100 мг/день). Его назначают с фуросемидом или без него.
- Монотерапия спиронолактоном рекомендуется при первом эпизоде асцита. Эффект спиронолактона наступает через 72 часа, поэтому дозу нельзя увеличивать до этого времени.
- Комбинация с фуросемидом показана при повторяющемся скоплении жидкости в брюшной полости, развитии гиперкалиемии с недостаточной потерей веса. В этом случае требуется частый контроль биохимических показателей (электролитов, функции почек) в течение первых недель терапии диуретиками.
Диуретики рекомендуется назначать в самых низких эффективных дозах. Диуретики не рекомендуются или должны применяться с осторожностью у пациентов с тяжелой печеночной энцефалопатией.
Прием диуретиков в самых низких эффективных дозах
При тяжелой гипонатриемии (Na + 26,5 мкмоль/л за 48 часов), прогрессировании печеночной энцефалопатии и мышечных спазмах, ограничивающих движения.
При назначении диуретиков сильно ухудшают качество жизни мышечные судороги. Исследования показали, что симптомы облегчают инфузии альбумина и баклофена (10 мг/день с шагом от 10 мг/день до 30 мг/день).
Таблица 4. Основные меры лечения неосложненного асцита в соответствии с рекомендациями EASL
| Общие меры | Медикаментозное лечение |
| Среднее ограничение содержания соли в пище до 4,6-6,9 г / сут. (80–12 ммоль / сутки). |
- Адекватная белковая диета и витаминная терапия: общая суточная калорийность – 2000 ккал; белок – 40-50 г, достаточное количество витаминов.
- Электролитный баланс (правильная гипокалиемия, гипомагниемия).
- Достаточное потребление жидкости: неограниченно при отсутствии электролитного дисбаланса.
- Ежедневное взвешивание (или контроль потребления жидкости и диуреза). Максимальная потеря веса:
- до 0,5 кг / сут. при отсутствии отеков;
- до 1 кг / сут. при наличии отеков.
Асцит от легкой до умеренной (степени (I-II)
Антагонисты альдостерона: спиронолактон 50–100 мг/день. (максимальная доза до 400 мг) ± петлевые диуретики: фуросемид 20-40 мг (максимальная доза 160 мг).
Тораземид (10-40 мг) при отсутствии ответа на фуросемид.
Дистальные диуретики: амилорид 5-20 мг/сут.; триамтерен 100 мг 2 р./сут. (только при непереносимости антагонистов альдостерона).
Диуретики комбинируют по следующему принципу: спиронолактон 50-100-200-3-3-4 мг/сут. (с шагом 100 мг) + фуросемид 20-40-80-120-160 мг/сут. (увеличение на 40 мг) (или адекватные дозы других диуретиков).
Тяжелый асцит (степень III)
- Лечебный парацентез.
- Внутривенное вливание альбумина (8 г на литр асцита).
- Диуретики в самых низких эффективных дозах.
Лечение первой линии при асците высокой (3 степени) – терапевтический абдоминальный парацентез. Процедура проводится в стерильных условиях под контролем УЗИ при отсутствии выраженных нарушений коагуляции.
Парацентез — безопасная процедура, риск постоперационных осложнений невелик. Даже при плохих параметрах коагуляции (МНО >1,5; количество тромбоцитов ≤50 x 109/л) незначительное кровотечение из места пункции происходит только в 2 из 142 случаев.
Парацентез
Чтобы предотвратить постпарацентезный синдром дисфункции кровообращения (ГИСО, гипонатриемия, печеночная энцефалопатия), который приводит к снижению выживаемости, следует использовать внутривенное введение альбумина (8 г на 1 л асцита) в течение первых 6 часов после парацентеза.
При асците менее 5 л риск постпарацентеза низкий, но инфузия альбумина рекомендуется во всех случаях. Альбумин увеличивает объем плазмы и защищает от осложнений (гиповолемический шок, гипотензия, олигурия, уремия, печеночная энцефалопатия). При необходимости парацентез повторяют каждые 2–3 недели.
После парацентеза пациентам следует назначать минимально возможную дозу диуретиков, чтобы предотвратить рецидив асцита.
Противопоказания к парацентезу:
- Пациент, не сотрудничающий с врачом;
- Инфекция кожи брюшной полости в предполагаемом месте пункции;
- Беременность;
- Тяжелая коагулопатия (ускоренный фибринолиз, диссеминированное внутрисосудистое свертывание);
- Сильный отек кишечника.
Препараты противопоказанные при асците
Пациентам с асцитом не следует назначать нестероидные противовоспалительные препараты, поскольку они увеличивают риски задержки натрия, гипонатриемии и др.осложнений.
Также следует избегать применения ингибиторов ангиотензинпревращающего фермента (ИАПФ), антагонистов рецепторов ангиотензина II и α1-блокаторов, поскольку эти препараты снижают артериальное кровяное давление и повышают риск почечной недостаточности.
Больным противопоказаны аминогликозиды, потому что они нефротоксичны. Они используются в качестве дополнительных антибиотиков, если развивается тяжелая бактериальная инфекция, которую нельзя лечить другими антибиотиками.
Введение контрастного вещества в рентгенологических исследованиях у пациентов с асцитом и почечной недостаточностью не связано с повышенным риском поражения почек, но при введении контрастного вещества после исследования рекомендуется инфузионная терапия.
Лечение рефрактерного асцита
Рефрактерный асцит встречается в 4–15% случаев. Годовая летальность от развития рефрактерного асцита составляет более 40%, поэтому рефрактерный асцит является показанием для включения пациента в список реципиентов трансплантата печени.
Наиболее частые причины рефрактерности:
- слишком много натрия в пище;
- прием некоторых лекарств (антибиотиков, антацидов, нестероидных противовоспалительных средств) или нарушение выведения натрия;
- нарушение функции печени;
- почечная недостаточность;
- кровотечение из желудочно-кишечного тракта.
Лечение первой линии рефрактерного асцита — это парацентез большого объема. Он может быть полным (удаление ≥6 л асцита за один раз) или частичным (удаление 4-6 л асцита). Внутривенная заместительная альбуминовая терапия назначается после >5 л асцита.
При развитии рефрактерного асцита прием диуретиков следует прекратить. Возобновление рассматривается, если экскреция натрия превышает 30 ммоль/сут и препарат хорошо переносится.
Методы лечения рефрактерного асцита согласно рекомендациям EASL
- Частичный парацентез и парацентез большого объема + внутривенная заместительная терапия альбумином. Прекращение приема диуретиков.
- Трансъюгулярный внутрипеченочный портосистемный шунт.
- Лекарства (мало доказательств):
- агонисты α1-адренорецепторов – мидодрин 7,5 мг 3 м.т./день;
- аналог вазопрессина терлипрессин 1-2 мг в/в;
- агонисты α2-адренорецепторов – система клонидина Alfapump® (насос для асцитной жидкости).
- Трансплантация печени.
Трансплантация печени
Данные об использовании неселективных бета-адреноблокаторов (NBAB) противоречивы. Следует избегать высоких доз NBAB (> 80 мг пропранолола). Карведилол не рекомендуется.
Перспективные препараты помимо диуретиков: клонидин и мидодрин, но они пока не могут быть рекомендованы из-за отсутствия исследований.
Трансъюгулярный внутрипеченочный портосистемный шунт (TIPS)
Это лечение второй линии при рефрактерном асците. TIPS рекомендуется, когда функция печени все еще сохраняется (общий билирубин >50 мкмоль/л, Na +> 130 ммоль/л, ДЕТЯМ > 12 баллов, MELD> 18 баллов), пациентам в возрасте до 70 лет, без печеночной энцефалопатии, гепатоцеллюлярной карциномы или сердечно-легочных заболеваний.
Внутрипеченочный портосистемный шунт
TIPS разгружает портальную систему, соединяя внутрипеченочную портальную ветвь с печеночной веной. Эффект наступает через 4-6 недель.
TIPS помогает контролировать накопление асцита более эффективно, чем парацентез, снижает количество рецидивов, улучшает состояние питания и выживаемость, но способствует развитию печеночной энцефалопатии в 30-50% случаев. Хороший эффект достигается примерно у 70% пациентов.
Для предотвращения дисфункции TIPS (в основном из-за тромбоза) и снижения риска печеночной энцефалопатии рекомендуется использование стентов с покрытием из политетрафторэтилена (ПТФЭ) небольшого диаметра (8 мм). После TIPS можно продолжать диуретики и ограничение соли. TIPS выполняется только очень тщательно отобранным пациентам.
Критерии исключения для TIPS:
- Возраст старше 70 лет, печеночная энцефалопатия II-III степени.
- Гипербилирубинемия >51,3-85,5 микромоль/литр (3-5 мг/дл).
- Тяжелое внепеченочное заболевание.
- Гепатоцеллюлярная карцинома.
- Тромбоцитопения.
- Кровотечение из варикозно расширенных вен в течение последних 15 дней.
- Легочная гипертензия.
- Бактериальная инфекция.
- Тяжелая алкогольная инфекция гепатит.
- Тромбоз воротной или печеночной вены.
- ADR (креатинин> 150,8 мкмоль / л).
- Обструкция желчных путей.
- Асцит, сохраняющийся после парацентеза в большом объеме, необходимость в парацентезе> 1 мт / нед.
- Тяжелая печеночная недостаточность.
- Сердечная недостаточность (тяжелая систолическая или диастолическая дисфункция).
- Тяжелые сопутствующие заболевания, неизлечимая онкология, выживаемость менее 1 года.
Насос для асцитной жидкости
Это хирургически имплантированное подкожное устройство для постоянного удаления асцита, который накапливается из-за цирроза печени. Устройство передает жидкость, скопившуюся в брюшной полости, в мочевой пузырь, и асцит устраняется с помощью мочеиспускания. Это альтернативный, новый и эффективный метод лечения рефрактерного асцита, на долю которого приходится 85% случаев.
Такое лечение снижает потребность в парацентезе и количестве повторных госпитализаций, улучшает качество жизни и статус питания, но не влияет на выживаемость пациентов.
Возможные нежелательные явления возникают в 30-50% случаев. Наиболее частыми инфекционными осложнениями являются имплантация системы (требуется антибиотикопрофилактика), окклюзия катетера, отслойка, ФАД, гипонатриемия.
Процедура проводится только в специализированных центрах.
Продолжение статьи
Асцит при раке – описание и причины
При значительном скоплении жидкости в животе нарушается функциональность внутренних органов. Касается это не только органов брюшной полости, но и дыхательной системы. Ограничение подвижности диафрагмы приводит к легочной недостаточности, образованию выпота в плевральной полости.
Повышение давления в системе воротной вены печени влечет за собой переход бактерий из кишечника в асцитическую жидкость, провоцируя развитие спонтанного бактериального перитонита.
Терминальные (последние) стадии асцита влекут за собой серьезное осложнение – гепаторенальный синдром. Понятие подразумевает под собой нарушение функции выделительной системы вплоть до почечной недостаточности.
Точная причина развития этого состояния до конца не изучена. Медики считают, что оно возникает из-за поражения почечного кровотока, избыточного приема мочегонных препаратов и внутривенного введения контраста.
Из-за чего при раке развивается асцит
Патологическая жидкость скапливается в брюшине при поражении онкопроцессом следующих органов:
- придатки, яичники;
- молочные железы;
- матка;
- желудок;
- толстый кишечник (преимущественно толстый).
Асцит при онкологии возникает по причине того, что поражается внутренний слой брюшной полости (брюшина) и оболочка, покрывающая расположенные в ней органы.
К париетальному и висцеральному листкам брюшины крепятся злокачественные клетки, что приводит к нарушенному лимфооттоку и ухудшению всасывания жидкости. Основными причинами патологического состояния становятся новообразования ЖКТ (желудочно-кишечный тракт) и опухоли женской репродуктивной системы.
При поражении раковыми клетками ткани печени действует другой механизм развития водянки. Венозная система печени пережимается, нарушая венозное кровообращение в области кишечника. Подобный вариант протекает сложнее и гораздо дольше. Шестая часть случаев скопления жидкости в брюшной полости при онкопатологиях приходится на вышеописанную форму.
Причина асцита при лимфоме брюшной полости – закупорка и протекание лимфы из внутрибрюшных протоков.
Методы диагностики в Медскан
В клинике Медскан реализуются новейшие диагностические методики визуализации и клинического анализа исследуемой жидкости. Врачи клиники используют следующие методы в своей работе:
- Физикальное обследование. Осмотр пациента позволяет определить примерный уровень накопленной жидкости.
- Биохимический анализ крови – оценивает состояние гепатобилиарной системы (печеночная функциональность), почек. Анализ крови даёт представление о ее свертываемости, об уровне электролитов.
- Рентгенологическое и ультразвуковое обследования органов брюшной полости визуализируют накопленную жидкость.
- КТ, МРТ уточнят наличие асцита.
- Лапароцентез – специальной иглой врач прокалывает брюшную стенку, проводит анализ асцитической жидкости. Процедура помогает установить причину асцита. Также она определяет, инфицирована ли жидкость и присутствуют ли в ней атипичные клетки.
Методы лечения в Медскан
Консервативная терапия мочегонными средствами уместна для лечения слабо выраженных асцитов. Таким способом выводят до 1 литра жидкости в день.
Основной метод лечения асцита при онкологии является лапароцентез в терапевтических целях (устранение патологической жидкости). Исключением является онкопатология яичников. В подобном случае показана циторедуктивная операция (удаление максимального объема новообразования и метастазов) и химиотерапия.
Больным, которым противопоказаны повторяющиеся лапароцентезы, специалисты Медскан назначают перитонеальные порт-системы и катетеры. Людям, страдающим портальной гипертензией (при метастазировании или карциноме) врачи рекомендуют диуретики – мочегонные препараты.

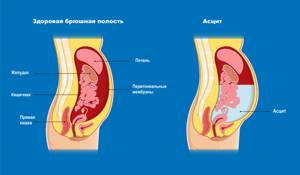 Разновидности асцита По объему жидкости:
Разновидности асцита По объему жидкости: