Используются различные классификации приобретённых пороков сердца.
- по этиологии (ревматический, атеросклеротический, в исходе бактериального эндокардита, сифилитический и т.д.);
- по степени выраженности порока (порок без существенного влияния на внутрисердечную гемодинамику, умеренной и резкой степени выраженности);
- по состоянию общей гемодинамики (компенсированные, субкомпенсированные и декомпенсированные);
- по функциональной форме (Простые пороки – стеноз, недостаточность, комбинированные пороки – наличие стеноза и недостаточности на нескольких клапанах, сочетанные пороки – наличие стеноза и недостаточности на одном клапане).
Симптомы приобретенных пороков сердца
Симптомы заболевания зависят от пораженного клапана или комбинации пораженных клапанов. Больного могут беспокоить учащенные сердцебиения, одышка, отеки и другие проявления сердечной недостаточности, эпизоды головокружения и потери сознания, боли в грудной клетке при физической нагрузке, перебои в работе сердца.
Клинические проявления наиболее распространенных пороков
1.
Недостаточность митрального клапана В стадии компенсации жалобы отсутствуют, при снижении сократительной функции левого желудочка и повышении давления в малом круге кровообращения появляются жалобы на:
- одышку вначале при физической нагрузке, а затем и в покое;
- сердцебиение;
- боли в области сердца ишемического характера (из-за отставаний развития коронарных коллатералей при гипертрофии миокарда);
- сухой кашель;
- появляются отеки на ногах, боли в правом подреберье (из-за увеличения печени и растяжения её капсулы).
2. Стеноз митрального клапана
- одышка сначала при физической нагрузке, затем и в покое;
- кашель сухой или с небольшим количеством слизистой мокроты;
- охриплость голоса (симптом Ортнера);
- кровохарканье (в мокроте появляются сидерофаги – «клетки сердечных пороков»);
- боли в области сердца, сердцебиения, перебои; часто развивается мерцательная аритмия;
- слабость, повышенная утомляемость (так как характерна фиксация минутного объёма – отсутствие адекватного увеличения минутного объёма сердца при физической нагрузке).
3. Недостаточность аортального клапана В стадии компенсации порока общее самочувствие удовлетворительное, лишь иногда пациенты отмечают сердцебиение и пульсацию за грудиной. При декомпенсации появляются жалобы на:
- боль в области сердца стенокардитического характера, плохо или некупирующиеся нитроглицерином (обусловлены относительной коронарной недостаточностью за счёт гипертрофии миокарда, ухудшением кровенаполнения коронарных артерий при низком диастолическом давлении в аорте и из-за сдавления субэндокардиальных слоёв избыточным объёмом крови);
- головокружение, наклонность к обморокам (связаны с нарушением питания мозга);
- одышку вначале при физической нагрузке, а затем и в покое (появляется при снижении сократительной функции левого желудочка);
- отеки, тяжесть и боль в правом подреберье (при развитии правожелудочковой недостаточности).
4. Стеноз аортального клапана Длительно протекает бессимптомно, основные жалобы появляются при сужении аортального отверстия более чем на 2/3 (менее 0,75 см2):
- сжимающие боли за грудиной при физической нагрузке (снижение коронарного кровообращения);
- головокружение, обмороки (ухудшение мозгового кровообращения).
В дальнейшем при снижении сократительной функции левого желудочка появляются: приступы сердечной астмы; одышка в покое; повышенная утомляемость, отеки нижних конечностей.
Диагностика
Среди основных лабораторно-инструментальных методов исследования в клинике «Клиника К+31» можно выделить:
- ЭКГ (перегрузка различных отделов сердца, гипертрофия миокарда);
- обзорную рентгенографию сердца (конфигурация сердца);
- контрастные рентгенологические методики (ангиография, вентрикулография);
- ЭХО-КГ – основная методика – позволяет увидеть морфологию порока и определить функциональное состояние сердца;
- допплер-ЭХО-КГ – позволяет определить направление тока крови (регургитацию, турбулентность).
Лечение приобретенных пороков сердца
Для лечения пороков сердца применяются медикаментозные и хирургические методы. Пороки сердца могут быть полностью компенсированы. Лечение с помощью медикаментов назначается для снятия воспалительного процесса в сердце, после чего проводится оперативное лечение, позволяющее устранить порок сердца.
Операция по устранению дефекта обычно проводится на открытом сердце, а вероятность успешного выполнения такой операции тем выше, чем раньше было проведено хирургическое вмешательство.
Без оперативного лечения можно устранить только осложнения порока: недостаточность кровообращения или нарушение сердечного ритма.
В настоящее время выполняются следующие виды хирургического лечения приобретенных пороков сердца:
- пластические;
- клапансохраняющие операции;
- протезирование клапанов сердца механическими и биологическими протезами;
- реконструкция корня аорты;
- протезирование клапанов с сохранением подклапанных структур;
- операция по восстановлению синусового ритма сердца;
- операция атриопластики левого предсердия;
- биопротезирование при пороках с инфекционным эндокардитом;
- протезирование клапанов сердца в сочетании с шунтированием коронарных артерий при ишемической болезни сердца.
Оперативное вмешательство при пороке сердца часто дает очень хорошие результаты, избавляя больного не только от последствий порока сердца, но и устраняя сам порок.
Порок аортального клапана: особенности протекания и лечения
Согласно статистике, нарушения работы сердечнососудистой системы стали все чаще наблюдаться у людей старше 30 лет. Причин, провоцирующих патологии, множество. Если одни заболевания поддаются лечению и, убрав провоцирующие факторы можно добиться нормализации здоровья, то другие сопровождают больного на протяжении всей жизни и могут существенно сократить ее.
Порок аортального клапана относится к серьезным патологиям. Чаще требует хирургического вмешательства. Бывает врожденным и приобретенным. Появляется в результате сужения устья аорты или неполного смыкания ее клапана.
Причины возникновения и симптомы
Точной статистики по распространенности заболевания по возрастным группам и половой принадлежности не существует, однако кардиологи отмечают, что у женщин оно выявляется в несколько раз чаще, чем у мужчин. Пиковое количество пациентов наблюдается среди людей старшего пенсионного возраста. При этом основные причины могут быть:
- кальцификация створок;
- прогрессирование ревматизма;
- идиопатическое расширение аорты;
- артериальная гипертензия и эндокардит;
- аневризма;
- врожденный порок аортального клапана.
Дать толчок к появлению либо прогрессированию нарушения нормальной работы органа также может травма грудной клетки, артриты, сифилис и некоторые патологии, которые развиваются у человека на протяжении длительного времени.
8 (495) 320-21-03
Круглосуточно без выходных
Степени
Опасность для здоровья пациента и необходимость хирургического вмешательства зависит от степени аортальной недостаточности.
| Первая, полная компенсация | не более 15 | Не требуется |
| Вторая, скрытая СН | от 15 до 30 | Требуется при определенных условиях |
| Третья, относительная коронарная недостаточность | до 50 | |
| Четвертая, выраженная левожелудочковая недостаточность | более 50 | |
| Вопрос решается индивидуально | Не требуется в связи с его бесполезностью. |
В зависимости от степени происходит деформирование створок и изменяется количественный объем попадающей по аорте в сердце крови. Начальную, первую стадию заболевания определить фактически невозможно. Признаки у больного полностью отсутствуют или ощущаются, как побочные явления других болезней. Это происходит из-за того, что сердце подстраивается под изменение объема и компенсирует его.
Симптоматика
С развитием патологии орган перестает справляться со своими функциями, появляется характерная при пороке аортального клапана симптоматика:
- шум в ушах и головокружение при движении или смене позы;
- усиленное сердцебиение, явно выраженная пульсация в кровеносных сосудах;
- отдышка, быстрая утомляемость, обморочные и предобморочные состояния, тошнота;
- давящее чувство тяжести в правом подреберье, а также отеки нижних конечностей;
- приступы кашля при нахождении в положении лежа, стоя ощущение постоянной слабости.
Из-за нехватки кислорода цвет лица у человека становится бледно-серым, наблюдается синеватый отлив губ, появляются типичные круги под глазами. Также при осмотре пациента кардиолог изучает наличие и выраженность симптомов:
- разницу между верхним и нижним показателями АД;
- пульсация на сонных артериях, язычке и миндалинах;
- реакцию зрачков на сокращения сердца, сердечные шумы;
- изменения размеров органа, выпячивание его в области груди.
Диагностика
Точное диагностирование заболевания можно произвести только на основании объективных данных, полного кардиологического обследования, биохимического исследования крови и ряда других анализов.
По наличию клинических симптомов, тяжести порока, выраженности аортальной недостаточности принимается решение об операции.
У пациентов пожилого возраста за счет низкой сократимости органа функциональное нарушение практически незаметно.
Определить тяжесть патологии можно после изучения площади отверстия по отношению к кровяному потоку. Артериальная недостаточность устанавливается по показателю обратного кровотока.
Кардиолог может при прослушивании определить начало развития порока двустворчатого аортального клапана:
- при стенозе характерен систолический шум с ослаблением 2 тона на аорте;
- на недостаточность указывает шум во время диастолы.
Обязательно изучение работы сердца путем проведения:
- ЭКГ;
- рентгенологического обследования;
- МРТ для исключения коронарной недостаточности и других патологий.
Однако основой для выбора лечения является ЭхоКГ.
Большое значение при диагностировании имеет точное описание больным своих ощущений, поэтому перед приемом можно записать все жалобы и дать врачу их прочитать.
8 (495) 320-21-03
Круглосуточно без выходных
Лечение на разных стадиях
В зависимости от причины, степени, стадии порока аортального клапана и других факторов могут использоваться разные методы лечения. Больному необходимо регулярно наблюдаться у специалиста и проходить назначенные им обследования. При отсутствии явно выраженных симптомов:
- мягко выраженный порок – раз в 3 года;
- умеренная форма – раз в 24 месяца;
- тяжелая степень – ежегодно, иногда чаще.
Из лекарственных средств назначаются препараты:
- ревматическая природа заболевания – антибиотики;
- артериальная гипертензия – для нормализации АД.
Оперативное вмешательство не требуется, необходим только постоянный контроль со стороны лечащего врача.
При появлении клинических жалоб для облегчения состояния больного в дооперационный период либо при невозможности операции назначают:
- ингибиторы, диуретики, нитраты;
- вазодилататоры и бета-блокаторы;
- препараты, улучшающие кровообращение.
Своевременно проведенная операция может помочь полностью избавиться от порока аортального клапана. При забросе крови в количестве, не превышающем 30%, и незначительной деформации створок, рекомендовано проведение внутриаортальной баллонной контрпульсации. При сильных изменениях строения, допускающих заброс крови более 30%, требуется имплантация.
Хирургическое лечение
У человека с пороком сердца двустворчатый аортальный клапан требует протезирования или замены в нескольких случаях.
| Тяжелая степень стеноза | Жалобы на сильные боли и ухудшение состояния. |
| Сопутствующая ишемия, требующая аортокоронарного шунтирования. | |
| Дополнительные патологические изменения органа, требующие оперативного вмешательства. | |
| Показатель фракции выброса при сократимости сердца ниже 50%. | |
| Тяжелая клапанная недостаточность | Клинические проявления картины заболевания. |
| Требуется хирургическое вмешательство по поводу других заболеваний органа. | |
| Понижение фракции выброса при отсутствии жалоб со стороны пациента. | |
| Слишком большое увеличение желудочков. |
Хирургическое вмешательство в основном проводится после 30-35 лет, но при ускоренном развитии болезни может состояться в любой период. Количество противопоказаний к протезированию минимально. Ими являются:
- декомпенсированный диабет;
- онкологические заболевания;
- послеинсультное состояние;
- истощение и анемия.
Для каждого больного прогнозируется его состояние в момент проведения операции и в реабилитационный период. В зависимости от этого дается вывод о возможности возвращения к привычной жизни.
Прогноз
- Построение планов лечения болезни и выбор методов происходит после проведения диагностики и выявления тяжести порока аортального клапана.
- Слабо выраженная гипертрофия с сильным препятствованием кровотоку приводит к уменьшению количества сокращений сердца и соответственно постепенно понижает лечебный эффект от хирургического вмешательства.
- Процесс гипертрофии позволяет на определенном этапе болезни стабилизировать работу сердца, но при этом может стать причиной развития стенокардии и увеличить вероятность инфаркта.
- Если порок аортального клапана сердца развивался бессимптомно, а затем началось быстрое его прогрессирование, то последующая продолжительность жизни человека составляет не более 3-х лет.
Факторы риска и профилактика заболевания
Пороки аортального клапана сердца можно разделить на 2 группы.
| Врожденный | При внутриутробном развитии плода на 2-8 неделях формирования. | Генетическая предрасположенность. Радиационное облучение, краснуха и другие вирусные инфекции. Курение, алкогольная и наркотическая зависимость матери. |
| Дефект становится заметным по мере роста ребенка. | Присутствие над АК мышечного валика. Конструкция клапана двух- или одно-, а не трехстворчатая. Под клапаном имеется мембрана с отверстием. | |
| Приобретенный | В любом возрасте | Инфекционные болезни, приводящие к попаданию микроорганизмов на орган. Последующее появление на месте локализации колонии соединительной ткани ведет к деформации клапанов. |
| Заболевания аутоиммунного вида становятся толчком к срастанию карманов и изменению аортного устья. | ||
| Нарушения возрастного типа, в основном кальцинирование краев створок и нарастание жировых бляшек, приводит к закрытию просвета. |
Мер профилактики гарантирующих полную защиту от заболевания не существует, но понижению риска способствуют:
- своевременное лечение стрептококковых инфекций;
- при имеющемся ревматизме постоянное наблюдение у специалиста;
- прием определенных групп антибиотиков и других препаратов, назначенных кардиологом;
- полное исключение алкоголя, наркотиков и курения;
- занятие допустимыми формами физических упражнений.
Порок аортального клапана нуждается в лечении с использованием научных методов терапии. Народные способы не оказывают нужного воздействия и могут привести к тому, что будут упущены сроки, когда болезнь можно вылечить. Поэтому при любых отклонениях нужна врачебная помощь.
8 (495) 320-21-03
Круглосуточно без выходных
Сочетанные пороки сердца
Сочетанные (сложные) пороки сердца – врожденные или приобретенные аномалии сердца, при которых имеется одновременное поражение нескольких сердечных клапанов или сочетание нескольких анатомических дефектов. Проявления сочетанных пороков сердца зависят от преобладания в структуре порока того или иного анатомического дефекта, сочетания поражений и их взаимного влияния. Диагностика сочетанных пороков сердца основывается на данных эхокардиографии (в т. ч. фетальной), электрокардиографии, рентгенографии грудной клетки, аортографии, вентрикулографии, катетеризации полостей сердца. При сочетанных пороках сердца проводится консервативное лечение сопровождающих их гемодинамических нарушений (легочной гипертензии, сердечной недостаточности) или хирургическая коррекция (многоклапанное протезирование и др.).
Сочетанные (сложные, многоклапанные) пороки сердца характеризуются одновременным поражением двух или трех сердечных клапанов и отверстий – митрального, трикуспидального, аортального и легочного.
Теоретически допускается существование у одного пациента сразу восьми пороков сердца – митрального стеноза и митральной недостаточности, трикуспидального стеноза и трикуспидальной недостаточности, стеноза устья аорты и аортальной недостаточности, стеноза устья легочной артерии и недостаточности клапана легочной артерии. Однако такое множественное поражение в кардиологии встречается чрезвычайно редко.
Среди сложных приобретенных пороков сердца чаще встречается сочетанное поражение митрального и аортального клапанов (митрально-аортальный порок – 44%), митрального и трехстворчатого клапанов (митрально-трикуспидальный порок – 10%) и всех трех перечисленных клапанов (митрально-аортально-трикуспидальный порок – 11%).
Более редкими сочетаниями являются митрально-аортальная недостаточность, аортальная недостаточность в сочетании с комбинированным митральным пороком, комбинированный аортальный порок в сочетании с комбинированным митральным пороком и др. Вовлечение клапанов в патологический процесс может происходить одновременно или последовательно.
К сочетанным врожденным порокам сердца также относятся триада Фалло, тетрада Фалло, синдром Шона, аномалия Эбштейна, комплекс Эйзенменгера и др., при которых клапанные пороки сочетаются с дефектами перегородок и магистральных сосудов сердца.
Сочетанные пороки сердца
Сложные врожденные пороки сердца формируются внутриутробно вследствие нарушения кардиогенеза.
Аномалии сердечно-сосудистой системы плода могут развиваться при наличии следующих риск-факторов: токсикозов I триместра, заболеваний беременной женщины (краснуха, сахарный диабет), угрозы самопроизвольного прерывания беременности, случаев мертворождения в анамнезе, наследственной отягощенности по ВПС в данной семье и т. д. Тератогенным действием обладают некоторые лекарственные препараты, принимаемые в период беременности (талидомид, прогестагены, препараты лития, противосудорожные средства и др.), алкоголь, ионизирующая радиация.
Формирование сочетанных приобретенных пороков сердца чаще связано с перенесенным ревматизмом, системной красной волчанкой, бактериальным эндокардитом, атеросклерозом, травмой сердца.
Сочетанные пороки сердца резко отрицательно влияют на гемодинамику, поскольку нарушения кровообращения, свойственные каждому изолированному пороку, при их сочетании суммируются, приводя к быстрому развитию декомпенсации.
Клиническая картина сочетанных пороков сердца полиморфна и определяется превалированием симптомов одного дефекта над другим или их взаимным усилением. В некоторых случаях проявления одного порока могут сглаживаться компенсирующим влиянием другого.
Так, при митрально-аортальном пороке с преобладанием стеноза клиническую картину определяют признаки митрального стеноза – одышка, сердцебиение, ощущения перебоев в работе сердца, кровохарканье, обусловленное легочной гипертензией.
При физикальном обследовании больных с сочетанным митрально-аортальным пороком сердца выявляются акроцианоз, митральный румянец, феномен «кошачьего мурлыканья».
Развитие левожелудочковой недостаточности сопровождается приступами сердечной астмы и отеком легких.
Доминирование в течении порока стеноза устья аорты более благоприятно – такой сочетанный порок сердца длительнее остается компенсированным. Наличие в клинике сочетанного порока сердца приступов головных болей, головокружения, кратковременных обморочных состояний заставляет думать о превалировании аортальной недостаточности.
Сочетанный митрально-трикуспидальный порок сердца с преобладанием с недостаточности трехстворчатого клапана характеризуется бледностью кожных покровов с желтушным оттенком, выраженным акроцианозом, одышкой, набуханием и пульсация вен шеи, ранним развитием сердечной недостаточности. Проявлениями митрально-аортально-трикуспидального порока сердца служат распространенной цианоз, артериальная гипотония, стойкое увеличение печени, отеки поясницы и нижних конечностей, гидроторакс, асцит.
В целом сочетанные пороки сердца протекают тяжелее, чем изолированные. Частыми причинами гибели больных с приобретенными сочетанными пороками сердца становятся сердечно-сосудистая недостаточность, тромбоэмболии, пневмонии.
По данным отечественных кардиологов и кардиохирургов (А. Горбачевский, Л. Бокерия), 14% детей, рожденных с тяжелыми сочетанными пороками сердца, умирает в первую неделю жизни, 25% – в первый месяц, 40% – в течение первого года жизни.
Подобная статистика свидетельствует о необходимости проведения тщательного пренатального скрининга, выявления ВПС у плода, принятия взвешенного решения о целесообразности пролонгирования или искусственного прерывания беременности.
Диагностика сочетанных пороков сердца сложна ввиду взаимного наслоения различных клинических симптомов. Первичную информацию об имеющемся пороке сердца кардиолог получает при осмотре больного, перкуссии и аускультации сердца.
Дальнейший диагностический поиск, необходимый для дифференциальной диагностики сочетанных пороков сердца, включает проведение инструментального обследования.
Электрокардиография и суточное ЭКГ мониторирование позволяют выявить признаки гипертрофии сердечной мышцы, имеющиеся нарушения сердечного ритма.
С помощью фонокардиографии регистрируются и оцениваются тоны и шумы в сердце, косвенно свидетельствующие о поражении клапанного аппарата.
По рентгенограмме при сочетанных пороках сердца нередко визуализируется гипертрофия миокарда, расширение камер сердца, застойные явления в легких и т. д.
Наиболее информативным видом диагностики сочетанных пороков сердца служит эхокардиография с допплеркардиографией, дающая четкое представление о состоянии клапанного аппарата, наличии дефектов перегородок, патологической внутрисердечной гемодинамики.
МСКТ или МРТ сердца позволяют рассмотреть послойное пространственное изображение структур органа, что является особенно ценным для диагностики сочетанных пороков.
Более точная топическая и дифференциальная диагностика сочетанных пороков сердца осуществляется с помощью специальных методов исследования – вентрикулографии, аортографии, зондирования полостей сердца, флебографии.
Пациентам с сочетанными пороками сердца и ИБС требуется проведение коронарографии.
В лечении сочетанных пороков сердца применяются консервативные медикаментозные и радикальные хирургические методы.
Лекарственная терапия направлена, главным образом, на коррекцию сердечной недостаточности (диуретики, сердечные гликозиды), профилактику тромбоэмболических осложнений (антикоагулянты), улучшение метаболизма сердечной мышцы (инозин, препараты калия), устранение аритмий (β-адреноблокаторы и др.).
Лечебные мероприятия при сочетанных пороках сердца касаются также основного заболевания, в связи с чем проводятся курсы противоревматической терапии, профилактики инфекционного эндокардита и т. д.
Оперативное лечение приобретенных сочетанных пороков сердца может заключаться в проведении многоклапанного протезирования, протезирования одного клапана и пластики другого, иногда – сочетания двойного протезирования с комиссуротомией. В литературе имеются единичные сообщения об успешном протезировании трех клапанов сердца. Возможности современной кардиохирургии позволяют выполнять протезирование клапанов сердца при активном инфекционном эндокардите.
Кардиохирургическое вмешательство при сочетанных пороках сердца противопоказано при диффузном кардиосклерозе, эмфиземе легких, гепатите, тяжелом гломерулонефрите, обострении ревмокардита, злокачественных опухолях. Для сложных врожденных пороков сердца разработаны одномоментные или поэтапные способы радикальной коррекции.
Прогноз естественного течения сочетанных пороков сердца крайне неблагоприятен. Пятилетняя выживаемость при многоклапанных пороках составляет 35,5 – 44,5%, десятилетняя – 6-9,6%. Результаты операций при сочетанных пороках сердца хуже, чем при изолированном поражении одного из клапанов. Тем не менее, послеоперационная 5-летняя выживаемость довольно высока – 72 %.
Профилактика сочетанных пороков сердца заключается в исключении тератогенных воздействий, предупреждении первичного и возвратного ревмокардита и септического эндокардита. Больные с сочетанными пороками сердца должны находиться в постоянном поле зрения кардиолога, ревматолога, кардиохирурга; получать рациональную медикаментозную терапию.
Приобретенные пороки сердца
Приобретенные пороки сердца (ППС) также именуются как клапанные пороки. Характеризуются нарушением строения и работы клапанного аппарата, приводят к изменениям внутрисердечного кровообращения. В отличие от врожденного порока, приобретенный порок развивается на протяжении жизни и проявляется, как правило, в зрелом возрасте.
Классификация пороков сердца
В зависимости от разных критериев ППС различаются:
-
По этиологии (причине возникновения):
- ревматический;
- вследствие перенесенного бактериального эндокардита ;
- сифилитический;
- вследствие расширения камер сердца при сердечной недостаточности;
- травматический – при травме или хирургической операции;
- после лучевой терапии ораноз грудной клетки или средостения.
-
По характеру поражения клапанов сердца:
- сужение клапана – недостаточное раскрытие, препятствующее движению крови из одной камеры в другую;
- недостаточность клапана, неполное смыкание, кровь обратно возвращается в камеру сердца;
- сочетанный – нарушения работы нескольких клапанов;
- изолированный – изменения работы одного клапана;
- комбинированный – когда клапан недостаточно герметично смыкается (недостаточность клапана) и не открывается полностью (стеноз или сужение клапана) возникают одновременно в одном клапане.
-
По локализации пороки:
- митрального клапана;
- трехстворчатого клапана;
- легочного клапана;
- аортального клапана.
-
По функциональному нарушению:
- пролапс;
- недостаточность;
- стеноз.
-
По состоянию сердечно-сосудистой системы:
- компенсированные – отсутствует недостаточность кровообращения;
- субкомпенсированные – временное нарушение кровотока (при усиленных физических нагрузках, в период беременности, при повышениях температуры);
- декомпенсированные – присутствует нарушение кровообращения при малейших усилиях и в покое.
Причины возникновения
Приобретенные пороки сердца – группа заболеваний, которые возникают из-за воспалительного процесса в створках клапанов. Нарушение их работы, дает дополнительную нагрузку на сердце, появляется утолщение сердечных отделов. Полости сердца расширяются, уменьшается сократительная функция мышцы сердца. Все это приводит к нарушению кровообращения и, как следствие, сердечную недостаточность.
Симптомы приобретенного порока сердца
В зависимости от типа заболевания симптомы могут отличаться, но есть несколько недомоганий, которые свойственны большинству пороков сердца:
- одышка;
- быстрая утомляемость;
- давящие боли в области сердца (особенно при физических нагрузках);
- головокружение;
- отечность нижних конечностей;
- изменение цвета кожи;
- сухой кашель и кровохарканье;
- перебои в работе сердца;
- потеря сознания.
Если вы заметили у себя схожие симптомы, незамедлительно обратитесь к врачу. ППС очень опасны и могут привести к тяжелым последствиям. В том числе, к сердечной недостаточности. Не нужно ждать, пока недуг пройдет сам или пытаться самостоятельно с ним справиться. Обратитесь к специалистам кардиологического центра ФНКЦ ФМБА, и мы проведем необходимое обследование
Диагностика
При диагностировании важно собрать как можно больше информации о пациенте: жалобы, симптомы, хронические, наследственные или перенесенные инфекционные заболевания. Далее врачом проводится физикальный осмотр: выслушивается сердце и легкие, измеряется артериальное давление, прощупывается и замеряется печень.
Если после первичного осмотра и сбора анамнеза врач обнаружит характерные симптомы пороков сердца, пациента направляют на дополнительные инструментальные исследования:
- ЭКГ;
- суточный мониторинг ЭКГ;
- ЭХОКГ – ультразвуковое исследование сердца;
- рентген органов грудной клетки;
- КТ сердца;
- МРТ сердца.
Профилактика
Профилактика ППС заключается в лечении основного заболевания, которое вызвало повреждение клапанов. Для предупреждения развития пороков дополнительно назначают кардиотрофическую диету и коррекцию образа жизни:
- отказ от соленого, острого, жирного;
- полный отказ от курения и употребления спиртных напитков;
- в меру активный образ жизни;
- контроль инфекционных заболеваний, в том числе простуд;
- ежегодное наблюдение у кардиолога.
Все назначения и корректировки по питанию должны быть выписаны вашим врачом в процессе лечения. В нашем центре ФНКЦ ФМБА разработано несколько программ, которые помогут выявить, есть ли у вас порок сердца и определить метод его лечения. Подробнее ознакомиться с программами можно здесь.
Как лечить приобретенный порок сердца
Лечение приобретенных пороков сердца – комплексный подход, включающий в себя медикаментозное лечение, специальную диету, корректировки образа жизни. Если консервативного лечения недостаточно, прибегают к хирургическому вмешательству.
При обращении в центр ФНКЦ ФМБА наши врачи в короткий срок диагностируют ваше заболевание и назначат терапевтическое лечение.
В центре функционирует терапевтическое отделение, где вы будете находиться под постоянным присмотром специалистов.
Если после обследования будет установлено, что нужна хирургическая коррекция, то Вас направят на консультацию с кардиохирургом, который определит, нужна ли вам операция.
Методы хирургического вмешательства:
- Катетерная баллонная вальвулопластика – расширение суженного просвета путем введения баллонного катетера. В результате операции сращения между створками клапанов разделяются, устраняется препятствие кровотоку;
- Вальвулотомия (комиссуротомия) – рассечение сросшихся клапанов;
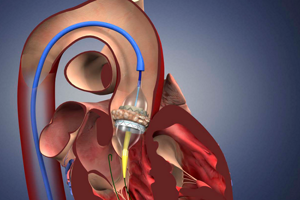
- Протезирование клапана – замена пораженного клапана имплантатом. Операция на открытом сердце с использованием аппарата, временно замещающим работу сердца;
- Чрескожное протезирование аортального клапана.
Главное в лечении – своевременное диагностика. Не откладывайте здоровье на потом, обратитесь за консультацией прямо сейчас.
Приобретенные пороки сердца: симптомы и лечение
Пороки сердца – это аномалии и дефекты в структуре частей сердца, клапанах, перегородках и сосудах.
Врожденные пороки возникают из-за нарушений внутриутробного (в организме матери) развития сердца обычно между 3-й и 8-й неделями беременности.
Приобретенные пороки развиваются в течение жизни по причине различных изменений в работе сердца. Чаще всего пороки нарушают кровоток в большом или малом кругах кровообращения.
Принято делить сердце на четыре камеры (на самом деле их шесть – есть еще два ушка – да не будем усложнять себе жизнь) – два предсердия и два желудочка. При этом правая и левая половины отделены друг от друга перегородками, и кровь между ними не смешивается.
С другой стороны, между предсердиями и желудочками есть отверстия с клапанами, через которые кровь поступает от предсердий к желудочкам. Только в этом направлении и никак иначе.
А кровь из камеры в камеру движется при сокращениях сердца: при сжимании предсердий и расслаблении желудочков она поступает в желудочек, затем клапан закрывается, не давая крови уйти обратно, открывается «выход» из желудочка – в аорту (слева) или легочный ствол (справа) – и при сокращении желудочка кровь уже поступает в большой или малый круги кровообращения соответственно.
Обычно клапаны сердца страдают от заболевания, называемым ревматизмом. А причина этого, как не странно, «банальная» ангина. Вернее, ответ организма на микроорганизм её вызывающий – бета гемолитический стрептококк. Так уж сложилось, что этот микроорганизм по своей сути очень похож на клапаны сердца – обладает схожим антигенным составом. И организм, чтобы победить этот микроорганизм, начинает вырабатывать антитела – особые вещества против антигенов. Кроме стрептококка, достаётся и сердцу.
Как я уже говорил, обычно болезнь затрагивает клапаны сердца – это его часть, которая состоит из складок на внутренней оболочке и контролирует односторонний ток крови. При дефектах клапанного аппарата появляются трудности с поступлением крови в сердечные камеры и ее оттоком из сердца. Такие патологии могут привести к тому, что человек потеряет трудоспособность. И даже к летальному исходу.
- Недостаточность клапана. Проявляется неполным его закрытием, из-за чего происходит обратный ток крови, то есть забрасывание ее обратно – из желудочка в предсердие или из аорты или легочного ствола в желудочек. Такой обратный ток крови носит название регургитация – её видно на УЗИ сердца.
- Стеноз – сужение отверстия с нарушением нормального тока крови.
Оба основных видах нарушения, кроме УЗИ, можно определить физикальными методами – например, при аускультации (выслушивании) сердца стетоскопом.
- Митральный стеноз – опасный вид приобретенного порока сердца, развивается стремительно, при отсутствии оперативного лечения может привести к смерти. Имеет характерные симптомы, такие как пена изо рта и посинение кожных покровов. Митральный стеноз – это сужение левого атриовентрикулярного отверстия, вследствие чего происходит нарушение тока крови из предсердия в желудочек.
- Аортальная недостаточность, или недостаточность клапана аорты – чаще встречается у представителей сильного пола и проявляется неполным смыканием клапана, из-за чего происходит отток крови назад в левый желудочек. В качестве последствия аортальной недостаточности может развиться увеличение миокарда. При отсутствии выраженных проявлений порока обычно ограничиваются профилактическими мерами, в ином случае пациентам рекомендуется операция, при которой заменяют дефектный клапан искусственным.
- Стеноз устья аорты – противоположный предыдущему порок, при котором затруднен ток крови в аорту из желудочка. Основными симптомами стеноза являются боли в сердце, недостаточное кровоснабжение головного мозга, которое проявляется головными болями, головокружениями, вплоть до обморочных состояний, и другие.
Приобретенные, как и врожденные пороки, часто бывают сочетанными, когда одновременно происходит недостаточность и стеноз в сердечных клапанах, либо же один из видов дефекта сразу в нескольких клапанах.
Комбинированные пороки могут проявляться симптомами, характерными для каждого типа порока.
В случае сочетанных пороков перед врачом стоит задача выявить тип, который наиболее опасен для жизни человека, чтобы составить оптимальную тактику лечения.
Наличие и тяжесть симптомов напрямую зависит от тяжести заболевания. Врожденный и приобретенный порок сердца в легкой форме могут никак себя не проявлять и не отражаться на самочувствии больного. Также известны случаи, когда наличие врожденного порока обнаруживалось только в преклонном возрасте или на плановом медицинском осмотре. Пороки средней тяжести уже будут сопровождаться такими симптомами, как сердечная недостаточность, одышка, нарушения сердечного ритма, частые головокружения, отечность и общая слабость. Тяжелые формы врожденного и приобретенного порка проявляются ярко выраженным цианозом (посинением кожи), одышкой даже в состоянии и покоя, серьезной сердечной недостаточностью, частыми простудными заболеваниями.
В целом, клиническая картина будет обусловливаться локализацией порока, его типом (стеноз или недостаточность) и степенью компенсации кровообращения.
Для лечения как врожденных, так и приобретенных пороков применяют медикаментозное и хирургическое лечение. При благоприятном течении порок можно полностью излечить и больной навсегда о нем забудет. Однако для этого важно вовремя выявить существующий дефект и начать его терапию. Чем раньше будет диагностировано наличие порока и начато лечение, тем выше шансы на успешный исход операции. Иногда перед операцией необходимо пройти курс медикаментозного лечения. Отказываясь от хирургического вмешательства, стоит помнить, что с помощью лекарств можно устранить только последствия порока, но не сам порок. Важно понимать, что обычная недолеченная инфекция может привести к таким серьезным последствиям, как порок сердца, который может стать причиной инвалидности и даже летального исхода. Именно поэтому в вопросе здоровья сердца и сосудов так важна своевременная диагностика, лечение и профилактика развития заболеваний.
И именно поэтому, если ЛОР врач после перенесенной ангины направляет вас к кардиологу – дойдите до специалиста, а не думайте, что доктор ничего не понимает и занимается «не своим делом».