- Что такое желудочковые тахикардии (ЖТ)?
- Желудочковыми называют тахикардии с локализацией аритмогенного субстрата в правом или левом желудочках.
- Какие существуют разновидности и факторы риска желудочковых тахикардий?
В некоторых случаях желудочковые нарушения ритма сердца могут провоцировать различные обратимые факторы (см.
рисунок), устранение которых обычно приводит к полному излечению от аритмии.
Классификация желудочковых тахикардий
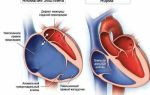
Хронические желудочковые тахикардии чаще (до 90% случаев) возникают у пациентов со структурными заболеваниями (патологией) сердца, например, после перенесенного инфаркта миокарда или миокардита (воспалительное заболевание сердечной мышцы).
У данной категории больных сформированная рубцовая ткань в зоне инфаркта является субстратом для аритмии.
Желудочковые тахикардии могут трансформироваться в фибрилляцию желудочков (хаотическое и неэффективное сокращение миокарда желудочков, сопровождающееся остановкой кровообращения).
Циркуляция электрического импульса в рубцовой ткани во время желудочковой тахикардии у пациента после перенесенного инфаркта миокарда
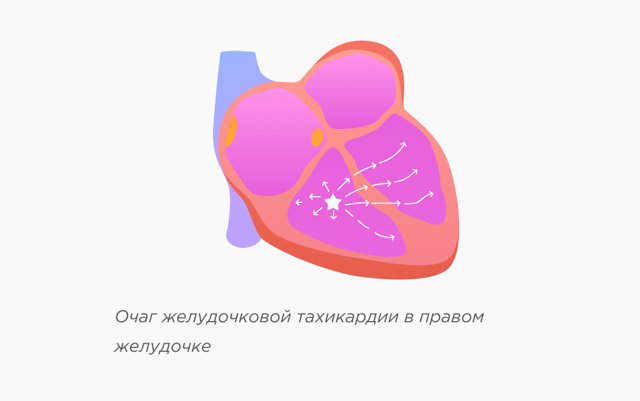
Идиопатические желудочковые тахикардии встречаются реже и возникают у пациентов без структурной патологии сердца. У пациентов с идиопатическими ЖТ в желудочках сердца имеется небольшая группа клеток (аритмогенный очаг), способных с большой частотой генерировать электрические импульсы.
- Распространение электрического импульса от аритмогенного очага у пациента с идиопатической желудочковой тахикардией
- Какие жалобы и симптомы возникают при желудочковых тахикардиях?
Пациенты с ЖТ предъявляют жалобы на эпизоды ритмичного сердцебиения с внезапным началом и окончанием. У пациентов со структурной патологией сердца во время эпизодов тахикардии могут также возникать одышка, боли в области сердца, эпизоды кратковременной потери сознания.
- Какой прогноз характерен для пациентов с желудочковыми тахикардиями
- При возникновении желудочковых тахикардий у пациентов со структурной патологией сердца значительно увеличивается риск внезапной сердечной смерти, вероятность которой при отсутствии лечения составляет от 20 до 50% в год.
- Для идиопатических желудочковых тахикардий в целом характерен благоприятный прогноз.
- Какие методы лечения возможны у пациентов с желудочковыми тахикардиями?
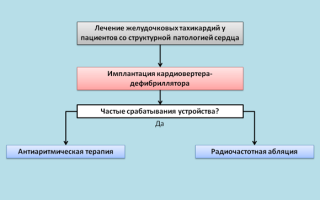
Пациентам со структурной патологией сердца и высоким риском ЖТ или документированными эпизодами тахикардии установка имплантируемого кардиовертера-дефибриллятора (ИКД) (см. рисунок). При частых срабатываниях ИКД может быть выполнена радиочастотная абляция в зоне рубца или назначена антиаритмическая терапия.
- Алгоритм лечения желудочковых тахикардий у пациентов со структурной патологией сердца
- При идиопатических желудочковых тахикардиях могут использоваться лекарственные препараты или, по желанию пациента, радиочастотная абляция аритмогенного очага, эффективность которой составляет не менее 90%.
- По вопросам лечения аритмий обращайтесь по телефону:
- +7(495) 641-70-45
Желудочковая тахикардия
Желудочковая тахикардия — это нарушение ритма сердца, при котором очаг возбуждения, генерирующий электрические импульсы, находится в желудочках. Аномальные электрические сигналы заставляют сердце биться чаще, обычно более 100 ударов в минуту.
Желудочковая тахикардия чаще всего возникает у пациентов с органическими изменениями сердца, например, инфаркт миокарда, кардиомиопатия, миокардит. Рубцовая ткань создает аномальные электрические пути, заставляя сердце биться с высокой частотой. Иногда у людей без заболеваний сердца может развиться желудочковая тахикардия. Она легче поддается лечению и обычно не опасна для жизни.
По причине того, что во время желудочковой тахикардии сокращения желудочков не синхронизированы с предсердиями, возникает хаотичное сердцебиение, препятствующее достаточному наполнению кровью камер сердца, в результате чего, сердце не способно перекачать нужное количество крови к жизненно важным органам.
Это может привести к потере сознания. Однако клинические проявления желудочковой тахикардии могут различаться. Иногда короткие эпизоды желудочковой тахикардии могут длиться секунды и не вызывать каких-либо заметных симптомов.
В других случаях продолжительный эпизод (обычно более 30 секунд) может привести к серьезным симптомам, таким как:
Сердцебиение Головокружение Одышка Боль в груди Потеря сознания
Желудочковая тахикардия иногда представляет серьезную опасность, приводя к более тяжелому, жизнеугрожающему состоянию — фибрилляции желудочков. Это состояние, при котором желудочки сердца как будто бы дрожат и перекачивают очень малое количество крови. Фибрилляция желудочков — самая распространенная причина развития внезапной сердечной смерти.
Как диагностируется желудочковая тахикардия?
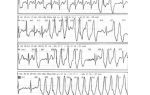
Диагностировать желудочковую тахикардию можно с помощью электрокардиограммы в момент приступа.
Для длительной записи электрокардиограммы при подозрении на желудочковую тахикардию используют холтеровский монитор — непрерывная запись ЭКГ в течение времени.
Могут потребоваться дополнительные обследования, такие как эхокардиография, МРТ сердца, стресс-тест или коронарография, чтобы определить наличие структурных заболеваний сердца.
Как лечить желудочковую тахикардию?
Очень важно, чтобы выявить причину желудочковой тахикардии для наиболее эффективного лечения.
Основные методы лечения желудочковой тахикардии следующие:
| Кардиоверсия | Антиаритмики | Кардиовертер-дефибриллятор | Радиочастотная катетерная аблация |
| Устойчивая желудочковая тахикардия нередко требует срочного лечения. Электрическая кардиоверсия — это процедура, при которой с помощью внешнего дефибриллятора и нанесения электрического тока происходит восстановление нормального ритма сердца. | Эти препараты при длительном приеме могут предотвращать новые приступы аритмии. Антиаритмики также могут использовать для срочного восстановления правильного ритма, тогда они вводятся внутривенно. | Пациентам с высоким риском развития желудочковой тахикардии имплантируют кардиовертер-дефибриллятор. Это устройство вживляется под кожу грудной клетки и при возникновении аритмии автоматически посылает в сердце электрический разряд, благодаря чему сердце возвращается к нормальному ритму. | Эта процедура используется для разрушения небольших участков сердечной ткани, ответственных за возникновение аритмии. Катетерная аблация может снизить количество эпизодов или полностью избавить от желудочковой тахикардии. У пациентов без патологии миокарда желудочковая тахикардия успешно лечится с помощью катетерной аблации и является терапией первой линии. Современные технологии позволяют хирургу точно выявить патологический путь аритмии и устранить аномальные сигналы, способствующие возникновению тахикардии. Процедура аблации желудочковой тахикардии при структурных заболеваниях сердца может быть более длительной и сложной. |
Среднее время прочтения — 3 минуты.
Различия в типах тахикардий: объясняют кардиологи
Под общим понятием «тахикардия» скрывается более двух десятков состояний, которые могут проявляться одинаково, но иметь разные причины развития и методы лечения. Что представляют собой наиболее распространенные виды тахикардий и как их лечить, рассказываем в нашей статье.
Тахикардии: одинаковые, но разные
Миокард состоит из двух типов клеток — типичных, которые только сокращаются, и атипичных. Последние выполняют непривычную для мышечных клеток функцию: в них появляется электрический импульс, который передается дальше по проводящей системе таких же клеток и обеспечивает сокращение камер сердца. Большие скопления таких клеток называют узлами.
ЧСС может ускорить любой из элементов проводящей системы сердца
Главными элементами проводящей системы являются в порядке убывания:
- синоатриальный узел (его также называют водителем ритма, поскольку в норме сердце сокращается именно по его команде) — он расположен над правым предсердием;
- атриовентрикулярный узел (или АВ-узел) — скопление атипичных клеток миокарда на границе предсердий и желудочков;
- пучок Гиса — группа клеток, передающих импульс с АВ-узла на желудочки через волокна Пуркинье.
Каждый из этих элементов имеет собственную электрическую активность, из-за чего и возникает многообразие тахикардий: увеличение частоты сердечных сокращений (ЧСС) может возникнуть на любом из этапов проведения импульса. Поэтому все тахиаритмии (нарушения сердечного ритма по типу ускорения) делят на две группы в зависимости от источника генерации импульса:
- 1
Наджелудочковые — импульс рождается в предсердиях или выше пучка Гиса (в синоатриальном или атриовентрикулярном узле). - 2
Желудочковые — источником импульса являются ножки пучка Гиса, волокна Пуркинье или рабочий миокард желудочков.
В группу наджелудочковых тахикардий включают синусовую. Это единственный физиологический вид ускорения ЧСС, который возникает при стрессе, у детей и беременных. Все остальные наджелудочковые и желудочковые виды тахикардий в норме не встречаются
При патологических видах тахикардий источником ритма становится другой элемент проводящей системы, который генерирует импульсы с большей, чем синусовый узел, частотой
Наджелудочковые тахикардии
Синусовая тахикардия
Источник ритма: синусовый узел. Может быть физиологической, но бывает и патологической — при ней сердце работает все еще ритмично, но слишком быстро (более 100-120 ударов в минуту).
Симптомы: боли в грудной клетке, затруднение дыхания, головокружения. Иногда протекает бессимптомно.
Лечение: физиологические варианты не нуждаются в терапии.
При патологических вариантах до начала лечения рекомендовано пересмотреть образ жизни: увеличить объем потребляемой жидкости, повысить физическую активность и ограничить употребление веществ, стимулирующих сердце (кофе, крепкий чай, табак, алкоголь, медикаментозные средства). В качестве терапии используются бета-адреноблокаторы и антагонисты кальциевых каналов. Значительной опасности для жизни такая тахикардия не представляет.
- Предсердные тахикардии
- Источник ритма: чаще всего импульс возникает в правом предсердии около устьев сосудов и клапанов сердца, между синусовым и атриовентрикулярным узлами.
- Симптомы: учащение сердцебиения до 150-200 ударов в минуту, одышка, дискомфорт и боль в области сердца, иногда предобморочные состояния.
Лечение: вагусные приемы (стимуляция блуждающего нерва, снижающего частоту сердечных сокращений), внутривенное введение антиаритмических препаратов.
У пациентов с нестабильным кровообращением может проводиться синхронизированная электроимпульсная терапия (кардиоверсия-дефибрилляция — воздействие на миокард электрическим током, после чего ритм сердечной деятельности задает синусовый узел).
Атриовентрикулярные тахикардии
Источник ритма: АВ-узел. Импульс может распространяться вниз к желудочкам, вверх к предсердиям или в обоих направлениях одновременно.
Симптомы: одышка, потливость, головокружения вплоть до предобморочного и обморочного состояния, боль и/или дискомфорт в области сердца, ощущение пульсации в сосудах шеи и «дрожание рубашки» — сильные сокращения миокарда, способные передаться через грудную клетку на одежду.
Лечение: вагусные приемы, внутривенное введение антиаритмиков. Может понадобиться проведение кардиоверсии-дефибрилляции, установка кардиостимулятора, а также катетерная абляция (микрохирургическая процедура воздействия на аритмически активный участок миокарда радиочастотами; выполняется с помощью введенных внутрь сердца через сосуды катетеров).
Предсердные тахикардии выявляются у пациентов с ишемической болезнью, гипертонией, анатомическими пороками сердечных клапанов, миокардитами и кардиомиопатиями, то есть почти не встречаются у людей со здоровым сердцем.
Опасность наджелудочковых тахикардий заключаются в том, что на фоне основной патологии сердца тахикардия может перерасти в фибрилляцию предсердий — угрожающее жизни состояние.
Желудочковые тахикардии
Источник ритма: циркулирующие внутри желудочка электрические импульсы, которые не позволяют миокарду расслабиться, заставляя его сокращаться повторно чаще, чем предсердия.
Симптомы: затруднение дыхания, боль в области сердца, потеря сознания, в тяжелых случаях — развитие кардиогенного шока с резким падением артериального давления вплоть до остановки кровообращения. ЧСС составляет 100-250 ударов в минуту.
Лечение: внутривенное введение антиаритмических препаратов, часто — радиочастотная катетерная абляция аритмически активного участка. При остановке кровообращения применяют электростимуляцию сердца. Нередко единственный эффективный способом лечения — установка кардиовертера-дефибриллятора.
Желудочковые тахикардии с высокой степенью вероятности могут трансформироваться в фибрилляцию желудочков. Из-за этого такой тип ускорения ЧСС оказывает крайне неблагоприятное влияние на прогноз жизни
Желудочковые тахикардии возникают на фоне хронических заболеваний сердечно-сосудистой системы и могут приводить к внезапной сердечной смерти.
Фибрилляция предсердий или желудочков
Фибрилляцией, или мерцанием, миокарда называют частые нескоординированные между собой сокращения. Мерцать могут как верхние отделы сердца (предсердия), так и нижние (желудочки).
Фибрилляция является непосредственным механизмом внезапной сердечной смерти. При подозрении на мерцательную аритмию необходимо немедленно обратиться за медицинской помощью
При фибрилляции не происходит полноценного сокращения сердечных отделов: один общий импульс распадается на части, хаотично подергивая миокард без малейшей синхронизации. Это приводит к застою крови внутри камер сердца.
Органы в большом круге кровообращения начинают испытывать кислородное голодание, как и сама сердечная мышца. В это время кровь застаивается в полости предсердий или желудочков, из-за чего повышается риск формирования тромба.
Если сердце наконец сократится с достаточной силой, кровяные сгустки попадут в кровоток и с большой вероятностью закупорят протоки артерий.
Осложнения фибрилляции:
- остановка сердца
- инсульт
- инфаркт
- тромбоэмолия (закупорка тромботическими массами) сосудов внутренних органов и конечностей
Опасность тромбоэмолии после эпизода фибрилляции сохраняется до трех недель.
Коварство фибрилляции заключается в том, что ее эпизоды могут протекать бессимптомно. Однако мерцательная аритмия никогда не возникает в здоровом сердце. Это обязывает каждого, у кого есть заболевание сердечно-сосудистой системы, регулярно посещать кардиолога для оценки состояния сердца и сосудов, а также знать методику оказания первой помощи при эпизодах тахикардии.
Профилактика развития тахикардии
Сама по себе тахикардия не является болезнью — она лишь симптом, говорящий о наличии других проблем с сердцем. Поэтому профилактика должна быть направлена на предотвращение развития сердечно-сосудистой патологии.
Первичной профилактикой заболеваний миокарда (предупредительными мерами, рекомендованными к выполнению людям со здоровым сердцем и сосудами) является соблюдение постулатов здорового образа жизни.
К ним относится достаточная двигательная активность, поддержание оптимальной массы тела, отказ от вредных привычек, полноценный сон и сбалансированное питание.
Особое внимание этим правилам должны уделять люди с установленными факторами риска по развитию сердечно-сосудистой патологии.
Меры вторичной профилактики должны выполнять люди с уже диагностированной патологией сердца, чтобы избежать осложнений. Эти меры включают соблюдение рекомендаций лечащего врача, прием назначенных препаратов и своевременные визиты к кардиологу. Посещайте доктора не реже одного раза в год до 35 лет или один раз в шесть месяцев после 35.
Пароксизмальная тахикардия (учащенное сердцебиение): причины, симптомы, лечение
Тахикардия — это учащенное сердцебиение. Пароксизмальная тахикардия — это внезапные приступы увеличения частоты сердечных сокращений, обычно больше 140 ударов в минуту.
Во время приступа человек ощущает усиленное и учащенное сердцебиение, иногда боль в груди, головокружение, резкую слабость, чувство страха, нехватки воздуха и др.
Тяжелые случаи пароксизмальной тахикардии могут сопровождаться обмороком и даже развитием опасных осложнений со стороны сердечно-сосудистой системы. Однако это случается редко.
Обычно приступ тахикардии очень короткий и легко останавливается человеком самостоятельно, с помощью специальной техники — вагусных проб, например, задержки дыхания или надавливания на глазные яблоки.
Пароксизмальная тахикардия может развиваться у любого человека в любом возрасте, а больше всего заболеванию подвержены дети и молодые люди. Как правило, по мере старения человека приступы тахикардии происходят чаще и длятся дольше.
Иногда приступ учащенного сердцебиения возникает в результате внеочередного сокращения сердца (экстрасистолы). Экстрасистолы встречаются у абсолютно здоровых людей.
Их количество увеличивается при употреблении большого количества алкоголя или кофеина, во время стресса или после курения.
Анатомической основой пароксизмальной тахикардии, как правило, является дополнительный пучок проведения нервных импульсов в сердце, за счет которого регуляция ритма иногда нарушается.
Редким и более тяжелым видом пароксизмальной тахикардии является желудочковая тахикардия. В этом случае у приступа учащенного сердцебиения обычно бывают серьезные причины: инфаркт миокарда, пороки сердца, гипертония и др. Желудочковые тахикардии тоже могут прекращаться самостоятельно.
Но при выявлении этого нарушения ритма врач обязательно порекомендует госпитализацию в больницу, так как это очень опасное состояние, которое может закончиться смертельно. Далее в статье речь пойдет в основном о наджелудочковых (суправентрикулярных) видах пароксизмальной тахикардии.
Пароксизмальная тахикардия возникает периодически в виде внезапных приступов. Сердце начинает биться сильнее и чаще, однако интервалы между ударами сохраняются равными, то есть сердцебиение остается ритмичным. Если удары сердца кажутся аритмичными, возможно произошло другое нарушение ритма — мерцательная аритмия или фибрилляция предсердий.
Во время приступа пароксизмальной тахикардии возможно появление дополнительных признаков:
- боль в груди;
- головокружение;
- предобморочное состояние;
- ощущение нехватки воздуха (одышка);
- резкая слабость.
В редких случаях возможен обморок из-за резкого снижения кровяного давления.
Приступ (пароксизм) тахикардии продолжается несколько секунд или минут. В очень редких случаях симптомы сохраняются на протяжении нескольких часов или дольше. Приступы учащенного сердцебиения могут повторяться по несколько раз в день или 1-2 раза в год. Заболевание редко представляет угрозу для жизни, однако при появлении симптомов следует сразу же обратиться к врачу.
При возникновении сильной боли в груди, нарушении дыхания и слабости необходимо вызвать скорую помощь по номеру 03 со стационарного телефона, 112 или 911 — с мобильного.
Приступы тахикардии происходят из-за нарушения передачи электрических импульсов в сердце. За его равномерную работу отвечает небольшая группа клеток, расположенных в верхней части сердца — в синусном узле. Он генерирует электрические сигналы, которые распространяются по проводящим путям на предсердия, из-за чего они сокращаются и толкают кровь дальше — в желудочки.
После этого сигнал попадает в другую группу клеток, расположенную в средней части сердца, — предсердно-желудочковый узел. Оттуда сигнал проходит по проводящим путям желудочков, из-за чего они сокращаются и выталкивают кровь из сердца в кровеносные сосуды организма.
При нарушении работы этой системы и происходят приступы тахикардии, во время которых по сердцу проходят более быстрые сигналы, что повышает частоту сердцебиения. В большинстве случаев это проходит в течение нескольких секунд, минут или часов.
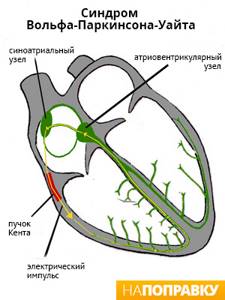
Существуют различные нарушения электрической активности сердца. Одним из распространенных является синдромом Вольфа — Паркинсона — Уайта (WPW-синдром).
У людей с WPW-синдромом с рождения между предсердиями и желудочками есть дополнительный путь проведения (пучок Кента), из-за которого в сердце периодически происходят «короткие замыкания».
Нервный импульс бегает по короткому кругу, в обход естественных путей, вызывая приступ тахикардии.
Однако пароксизмальная тахикардия может возникать и без дополнительных проводящих путей, а иногда это случается из-за того, что электрический сигнал из другой части сердца оказывается сильнее, чем сигнал из синусного узла.
Факторы риска пароксизмальной тахикардии
Пароксизмы тахикардии обычно происходят после экстрасистолы — внеочередного сокращения сердца. Изредка экстрасистолы бывают и у здоровых людей. Однако их вероятность повышают следующие факторы:
- некоторые медикаменты, например, лекарства от бронхиальной астмы, биодобавки и противопростудные препараты;
- чрезмерное употребление кофеина или алкоголя;
- усталость, стресс или нервное потрясение;
- курение.
Если вас беспокоят приступы учащенного сердцебиения, обратитесь к кардиологу. Для диагностики заболевания вас, прежде всего, направят на электрокардиограмму (ЭКГ). ЭКГ записывает сердечный ритм и электрическую активность сердца. Данная процедура проводится в поликлинике, длится несколько минут, не требует специальной подготовки и абсолютно безболезненна.
В ходе ЭКГ на руки, ноги и грудь наклеиваются электроды, от которых идут провода к электрокардиографу. При каждом сокращении сердца оно генерирует слабый электрический сигнал.
Электрокардиограф регистрирует эти сигналы на бумажной ленте.
Обычно во время приступа пароксизмальной тахикардии сердце бьется с частотой 140–250 ударов в минуту, а частота сердечных сокращений здорового человека составляет 60–100 ударов в минуту.
Если получится провести обследование во время приступа, аппарат ЭКГ зарегистрирует нарушения сердечного ритма. Это подтверждает диагноз и исключает вероятность других заболеваний.
Вместе с тем бывает сложно «поймать» приступ, поэтому врач может попросить обследуемого человека носить небольшой портативный электрокардиограф в течение суток. Такое исследование называется суточное мониторирование ЭКГ или холтеровское мониторирование.
Если рассматривается возможность хирургического лечения тахикардии, могут потребоваться дополнительные обследования для того, чтобы точно определить, в каком участке сердца находится проблемная зона.
Например, врач может назначить электрофизиологическое исследование, во время которого через вену на ноге в сердце вводятся мягкие гибкие электроды. Человек при этом находится под действием успокоительного средства.
Эти провода измеряют электрические сигналы сердца и позволяют врачам определить, где возникает внеочередной электрический импульс, вызывающий приступ учащенного сердцебиения.
Во многих случаях симптомы пароксизмальной тахикардии быстро проходят и лечения не требуется.
Если же приступы учащенного сердцебиения повторяются часто и тяжело переносятся человеком, врач может назначить лечение, которое позволит быстро останавливать приступы и предотвращать их появление в будущем.
В случае если приступ тахикардии приводит к потере сознания или другим серьезным нарушениям здоровья, требуется госпитализация в кардиологическое отделение больницы и специализированную клинику для более детального обследования и лечения.
Как остановить приступ пароксизмальной тахикардии
Обычно для прекращения приступа пароксизмальной тахикардии хорошо помогают различные приемы, которые оказывают воздействие на блуждающий нерв. Кроме того, могут использоваться лекарственные препараты, а в крайних случаях — воздействие на сердце электрическим разрядом — электроимпульсная терапия.
Воздействие на блуждающий нерв — вагусные пробы. Данные приемы позволяют стимулировать работу блуждающего нерва, благодаря чему снижается скорость передачи электрических импульсов в сердце и останавливается приступ тахикардии, однако это помогает только в одном случае из трех.
- Проба Вальсальвы. Необходимо задержать дыхание на вдохе на 20-30 секунд и потужиться: напрячь мышцы брюшного пресса и грудной клетки, а затем с усилием выдохнуть.
- Холодовая проба. При появлении тахикардии нужно опустить лицо в емкость с холодной водой.
- Проба Ашнера. Во время учащенного сердцебиения рекомендуется закрыть глаза и аккуратно надавить на глазные яблоки.
Врач также может провести массаж каротидного синуса — особой рефлексогенной зоны, которая находится на шее.
Вагусные пробы эффективны только при самом распространенном типе пароксизмальных тахикардий — наджелудочковых (суправентрикулярных) тахикардиях.
Лекарственные препараты при пароксизме тахикардии. Если не удается остановить приступ с помощью вагусных проб, необходимо обратиться к врачу.
Врач может назначить ряд лекарственных средств, которые вводятся внутривенно и помогают быстро восстановить нормальный сердечный ритм.
Чаще всего назначаются такие препараты, как аденозин, верапамил, трифосаденин, пропранолол, дигоксин, амиодарон и др.
Электроимпульсная терапия (кардиоверсия).
При продолжительном приступе тахикардии, который не реагирует на стимуляцию блуждающего нерва и лекарственные препараты, или при невозможности использования данных методов ритм восстанавливают с помощью дефибриллятора.
Это относительно простая процедура, в ходе которой через специальный аппарат в грудную клетку подается электрический ток. Сердце получает разряд электричества и начинает сокращаться в нормальном ритме. Обычно кардиоверсия проводится под общим обезболиванием.
Кардиоверсия — это очень эффективная процедура, тяжелые осложнения при её проведении редки, однако после нее мышцы груди могут болеть, а на участках кожи, контактировавших с электричеством, еще несколько дней может сохраняться покраснение и раздражение.
Если есть возможность, вместо кардиоверсии используют чреспищеводную кардиостимуляцию. В этом случае наркоз не требуется. Электрод вводят в пищевод и, когда он оказывается на уровне сердца, подают небольшой разряд тока, который восстанавливает нормальный ритм. Это более щадящая процедура, но она требует специальной подготовки от врача.
Существуют также различные методы профилактики приступов учащенного сердцебиения. Если приступы вызваны усталостью, употреблением большого количества алкоголя или кофеина, интенсивным курением, рекомендуется избегать этих причин.
При необходимости для профилактики приступов тахикардии врач назначит лекарственное средство, которое будет замедлять электрические импульсы в сердце. Такие препараты нужно принимать ежедневно в форме таблеток. Это может быть дигоксин, верапамил и бета-блокаторы.
Побочные эффекты: головокружение, понос и нечеткость зрения. Прием бета-блокаторов может вызывать хроническую усталость, а у мужчин — нарушение эрекции. Менее распространенные побочные эффекты — бессонница и депрессия.
Если назначенное лекарство не помогает или вызывает неприятные побочные эффекты, врач может назначить другое средство.
Радиочастотная абляция (РЧА) — назначается в редких случаях, когда приступы тахикардии очень тяжелые или часто повторяются. Цель лечения — удалить дополнительные пути проведения электрического импульса в сердце, которые вызывают нарушение ритма. Это безопасный и очень эффективный метод лечения, после которого больше не потребуется принимать лекарства.
В ходе операции в вену на бедре или в паху вводится катетер (тонкий провод), а потом проводится к сердцу. Там он измеряет его электрическую активность, чтобы определить точное место, вызывающее нарушения. После этого, дополнительный путь проведения импульсов разрушается с помощью радиоволн высокой частоты, и на этом месте остается небольшой шрам.
Во время процедуры человек находится в сознании, но под действием успокоительного. Место введения венозного катетера обезболивается. РЧА обычно длится полтора часа и после нее можно сразу идти домой, однако в некоторых случаях требуется остаться на ночь в больнице (например, если абляция проводилась поздно вечером).
Данная процедура очень эффективна в предотвращении будущих приступов тахикардии (в 19 из 20 случаев достигается полное излечение), но как и при любых операциях, существует риск осложнений. Например, кровотечение и образование синяков в месте введения катетера, однако даже большие синяки не требуют лечения и проходят через две недели.
Есть также небольшой риск (менее 1%) повреждения электрической системы сердца (блокада сердца). В этом случае может потребоваться постоянно носить кардиостимулятор для регулирования сердечного ритма. Потенциальные риски и преимущества радиочастотной абляции следует обсудить с хирургом перед операцией.
Заболевание лишь изредка представляет угрозу для жизни, однако при появлении симптомов следует сразу же обратиться к врачу. Углубленной диагностикой и лечением нарушений ритма сердца занимается врач кардиолог, которого можно найти с помощью сервиса НаПоправку.
Если вам рекомендована плановая госпитализация в больницу, чтобы провести более детальное обследование или радиочастотную абляцию, с помощью нашего сайта можно найти надежную кардиологическую клинику.
Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Напоправку.ру 2020
Желудочковые тахикардии
Желудочковая тахикардия (ЖТ) – вид пароксизмальной тахикардии (ссылка на страницу). Характеризуется нарушением синусного ритма и увеличением числа сокращений желудочков.
Причиной заболевания служит изменения со стороны мышцы сердца или проводящей системой желудочков сердца, вследствие чего реализуется механизм re-entry (круговой аритмии), либо часть клеток сердца начинают проявлять повышенную электрическую активность, что приводит к ускоренной работе желудочков сердца.
Во время приступа частота сердечных сокращений (ЧСС) колеблется от 140 до 220 ударов в минуту. Среди всех нарушений ритма ЖТ самая опасная, т.к.
она может трансформироваться в жизнеугорожающую аритмию – фибрилляцию желудочков. Кроме того, во время приступа желудочки сокращаются часто, но не в полном объеме.
Это может привести к недостаточности кровоснабжения головного мозга и вызвать потерю сознания.
Причины возникновения желудочковой тахикардии
В 98% причиной возникновения ЖТ является сердечное заболевание, в остальных 2% причина остается не выявленной. Такая патология называется идиопатической.
Заболевания, которые могут привести к ЖТ:
Отметим провоцирующие внешние факторы, влияющие на развитие ЖТ:
- стрессовые ситуации;
- частые психоэмоциональные напряжения;
- повышенная физическая нагрузка;
- хирургическое вмешательство;
- передозировка лекарственными препаратами;
- гормональный дисбаланс в организме.
Симптомы желудочковой тахикардии
Симптомы зависят от продолжительности приступа и от сложности нарушений. Иногда ЖТ протекает бессимптомно.
К основным недомоганиям относятся:
- учащенное сердцебиение;
- боль и жжение в груди;
- резкое головокружение;
- потеря сознания;
- судороги;
- слабость;
- тревожность или чувство страха.
Чтобы быть уверенным в правильной работе своего сердца и вовремя устранить причину возникновения симптомов ЖТ, обратитесь за консультацией к нашим специалистам. В Кардиологическом центре ФНКЦ ФМБА разработано несколько программ обследования сердца. Врачи-кардиологи подберут нужную для вас программу и назначат подходящую диагностику.
Диагностика
Если вы почувствовали резкое учащение сердцебиения, стоит незамедлительно обратиться к врачу. После физикального осмотра, пациента отправляют на ЭКГ для точного определения диагноза.
В качестве дополнительной диагностики используют:
- суточный мониторинг ЭКГ;
- ЭФИ (электрофизиологическое исследование сердца);
- ЭХО;
- коронарография – рентгеноконтрастный метод исследования.
Врач может назначить взятие лабораторных анализов, результаты которых укажут на сопутствующие патологии.
Своевременная диагностика – основополагающий фактор в успешном лечении заболевания. Не игнорируйте недомогания – обратитесь за помощью к специалистам ФНКЦ ФМБА!
Профилактика желудочковой тахикардии
При обнаружении симптомов важна незамедлительная диагностика с целью устранения причины заболевания и его лечения.
В большинстве случаев профилактика является вторичной и заключается в предотвращении рецидива. Поэтому важная часть профилактики – регулярное обследование сердечно-сосудистой системы.
Специалисты Кардиологического центра ФНКЦ ФМБА проводят комплексные проверки сердца, ознакомиться с программами можно тут.
Чтобы предупредить появление или повторение желудочковой тахикардии, важно следовать рекомендациям врача и выполнять все его назначения.
К дополнительным мерам профилактики относятся:
- регулярный контроль артериального давления;
- контроль веса тела;
- правильное питание: исключить жирное, жареное, острое, соль;
- полный отказ от вредных привычек;
- занятия лечебной физкультурой и умеренными физическими нагрузками.
Как лечить желудочковую тахикардию
На сегодняшний день доказанным эффективным лечением ЖТ является катетерная радиочастотная аблация. Для профилактики развития жизнеугрожающих состояний у пациентов с ЖТ имплантируют кардиовертер- дефибриллятор, назначают анитиаритмическую терапию. В большинстве случаев эти методики комбинируют, чтобы добиться максимально благоприятного прогноза для пациента.