Нестабильная стенокардия — это период обострения ишемической болезни сердца, сопровождающийся высоким риском развития некротических изменений миокарда и внезапной кардиальной смерти. Пациенты отмечают сильные загрудинные боли, нарушения ритма, одышку и генерализованные отеки. План диагностических мероприятий включает кардиографию, Эхо-КГ, лабораторные методы и ангиографию. Лечение базируется на комплексной медикаментозной терапии. При неэффективности консервативных мероприятий или обширном характере повреждения кардиальной мышцы применяются инвазивные методы (реваскуляризация).
I20.0 Нестабильная стенокардия
Нестабильная стенокардия является актуальной проблемой современной кардиологии из-за наличия плохо контролируемых клинических проявлений.
Согласно последним рекомендациям, данная патология вместе с мелкоочаговым и крупноочаговым инфарктом миокарда входит в понятие острого коронарного синдрома, соответственно, представляет серьезную угрозу для жизни и здоровья пациента.
В 25% наблюдений заболевание завершается некротическим процессом в миокарде, 80% из них — в первые семь дней с начала обострения. Летальность составляет около 15%, наиболее высокий уровень смертности наблюдается у лиц с массивной гибелью кардиомиоцитов, поражающей все кардиальные стенки.
Нестабильная стенокардия
К настоящему времени установлено, что основным этиологическим фактором прогрессирующего течения ишемической болезни в целом и нестабильной стенокардии в частности является постепенное сужение просвета коронарных артерий.
Это создает предпосылки для некроза кардиомиоцитов, ухудшает прогноз для пациента. Основной причиной патологического процесса считается атеросклероз.
Отложение липидов на эндотелии коронарных сосудов ведет к формированию бляшки, способной значительно снизить объем кровотока по артерии.
Размер образования имеет второстепенное значение, на первый план выходит наличие большого липидного ядра и тонкой покрышки, при разрыве которых начинают формироваться тромбы. Одновременно с этим поврежденные сосуды становятся чрезмерно восприимчивыми к сосудосуживающим веществам, выделяемым тромбоцитами, что влечет за собой дополнительное сужение просвета артерий.
Основные патогенетические механизмы дестабилизации стенокардии связаны с формированием тромбоцитарного агрегата. Развитию тромбоза коронарной артерии предшествует поражение сосудистой стенки атеросклеротическими бляшками с их последующим разрывом.
Чаще ему подвергаются липидные образования, которые обладают обширным подвижным растущим ядром, занимающим более половины их объема, и тонкой соединительнотканной оболочкой.
В такой бляшке обычно присутствует значительное количество лимфоцитов и макрофагов, способных быстро инициировать воспалительную реакцию.
Надрыву способствует критическая масса бляшки, окисление ее содержимого, высокое артериальное давление и физические нагрузки. Затем начинается процесс тромбообразования с активацией факторов свертывания крови.
Сформированный агрегат состоит из фибрина, эритроцитов и лейкоцитов, обычно имеет протяженность около 1 см.
Нестабильная стенокардия также может развиваться на фоне коронароспазма, обусловленного нарушением функции эндотелия и повышением его чувствительности к вазоконстриктивным веществам.
В практической медицине часто используют классификацию, согласно которой патология делится на три класса в зависимости от скорости формирования болевого синдрома: дебютная (1 класс), развившаяся в течение месяца (2 класс) и за последние 48 часов (3 класс). Однако эта номенклатура не учитывает этиологические и клинические особенности заболевания. Поэтому общепризнанным среди практикующих кардиологов считается выделение следующих форм нестабильной стенокардии:
- Впервые возникшая. Приступы загрудинных болей появились впервые либо после длительного (до нескольких лет) бессимптомного периода. Обычно пациенты ощущают боли на фоне активной физической нагрузки, выявляется тенденция к увеличению частоты и интенсивности пароксизмов.
- Прогрессирующая. За последние 30 дней больной отмечает значительное увеличение частоты приступов (в том числе появление боли в покое), их продолжительности, потребности в нитратах. Обычно он может указать точную дату начала негативных изменений. Патология нередко сочетается с аритмиями и снижением функции левого желудочка.
- Спонтанная. Стенокардия с возникающими единичными приступами, не зависящими от физической активности, продолжительностью более 15 минут. Нитроглицерин недостаточно эффективен, наблюдаются признаки ишемии на ЭКГ, однако некроз не развивается.
- Вариантная (стенокардия Принцметала). Болевой синдром возникает в покое, имеет высокую интенсивность, длится более 10 минут. Особенность данной формы — появление кардиалгии в одно и то же время суток, наличие выраженного подъема сегмента ST на кардиограмме. В межприступный период заболевание себя никак не проявляет, пациент может выполнять любую физическую работу без последствий.
- Постинфарктная. Появление, учащение и усиление приступов через 1-10 дней после перенесенного инфаркта миокарда. Этот вариант болезни представляет опасность из-за возможного расширения зоны некроза, значительного ухудшения работы левого желудочка.
Клиническая картина включает несколько обязательных признаков.
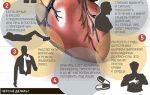
Основной симптом – боль средней или высокой интенсивности сжимающего либо давящего характера длительностью от 10-15 минут, которая локализуется за грудиной, по левому ее краю, отдает в левую руку, плечо, лопатку, левую часть шеи или нижнюю челюсть. Кардиалгия слабо купируется нитроглицерином, часто требует неоднократного приема, имеет тенденцию к прогрессированию — увеличению частоты приступов.
Выделяются провоцирующие боль факторы: физическая активность, эмоциональные потрясения, неблагоприятный тип погоды, обильный прием пищи. Особенностью нестабильной формы патологии является невозможность установления четкой закономерности между интенсивностью воздействий и развитием симптома.
Кардиалгия часто наблюдается в покое или при минимальной нагрузке (наклоны тела, ходьба по дому). К другим признакам относят нарушения ритма и проводимости — увеличение частоты кардиальных сокращений, ощущение перебоев в работе сердца.
На этом фоне возможно развитие одышки, чувства нехватки воздуха.
Из-за прогрессирующего течения нестабильная стенокардия часто становится причиной развития осложнений. Основными неблагоприятными последствиями являются инфаркт миокарда и увеличение вероятности внезапной сердечной смерти.
Возможны кардиальные аритмии: патологическая тахикардия, брадикардия, экстрасистолии, блокады проведения импульса. Постоянный характер процесса сказывается непосредственно на миокарде, что приводит к развитию хронической сердечной недостаточности по обоим кругам кровообращения.
В тяжелых случаях исходом ХСН становится отек легких и гибель пациента.
Нестабильная стенокардия имеет достаточно неспецифические признаки, поэтому физикальное обследование дает крайне скудные данные.
Помимо боли могут отмечаться симптомы сердечной недостаточности и нарушений гемодинамики: генерализованные отеки, одышка, быстрая утомляемость. Уточняются предрасполагающие факторы риска, семейный анамнез.
На первом этапе диагностики основной задачей является исключение инфаркта, затем – внесердечных причин кардиалгий и неишемических патологий сердца. В клинической практике используются следующие методы:
- Электрокардиография. Типичными признаками на ЭКГ являются ишемические изменения – элевация сегмента ST и инверсия зубца Т в двух последовательных отведениях. Важно отслеживание признаков в динамике, сравнение текущей картины с предшествующими записями. Полностью нормальная ЭКГ при наличии симптомов не исключает ОКС и стенокардию, однако вынуждает расширить диагностический поиск.
- Лабораторные методы. В общем анализе крови обнаруживаются признаки воспаления — лейкоцитоз, повышение СОЭ. В биохимическом анализе определяется количество холестерина, липидных фракций, глюкозы. Это необходимо для оценки риска атеросклеротического поражения коронарных сосудов. Важнейшее значение имеет уровень тропонинов, позволяющий с точностью установить наличие инфаркта, глубокого ишемического повреждения кардиомиоцитов.
- Эхокардиография. УЗИ сердца выполняется для уточнения размеров камер, миокардиальной структуры, внутрикардиальной гемодинамики и состояния клапанной системы. Возможно выявление нарушений сократимости. Процедура может проводиться в стресс-режиме с физической нагрузкой для установления функционального класса патологии. Нормальная картина Эхо-КГ не исключает наличия нестабильной стенокардии.
- Коронарография. Это инвазивное рентгенологическое исследование коронарных сосудов дает возможность определить степень сужения артерий и причину данного явления — спазм, наличие атеросклеротических бляшек с оценкой их состояния, тромбы в просвете. На основе полученной информации можно решить вопрос о необходимости оперативного лечения.
Дифференциальная диагностика проводится с некоронарными причинами болезненных ощущений в области сердца, способными имитировать инфаркт миокарда.
Чаще всего заболевание дифференцируют с гипертрофической кардиомиопатией, пороками, миокардитом, перикардитом и кардиальной аневризмой. Необходимо исключить сосудистые патологии: тромбоэмболию легочной артерии, расслоение стенки аорты.
В последнюю очередь рассматривают внесердечные причины кардиалгии: межреберную невралгию, плеврит и пневмонию.
Диагностированная патология требует скорейшей госпитализации для наблюдения и лечения. Назначается строгий постельный режим, бессолевая диета, проводится весь спектр необходимых клинических исследований. Обязательной является запись ЭКГ в динамике.
Основные цели включают предотвращение развития инфаркта, уменьшение симптоматики, улучшение качества жизни и прогноза пациента. При адекватной терапии, благоприятном течении заболевания стабилизация наступает через одну-две недели.
Основным методом остается медикаментозное воздействие, которое предполагает использование средств нескольких основных фармакологических групп:
- Антиангинальные препараты. Необходимы для купирования непосредственно стенокардии. Назначаются нитраты, способствующие расширению просвета сосудов и улучшению кровоснабжения сердечной мышцы, уменьшающие преднагрузку. Также используются кардиоселективные бета-блокаторы, антагонисты кальциевых каналов, уменьшающие частоту сердечных сокращений и потребность миокарда в кислороде. В экстренных случаях может применяться нейролептаналгезия путем внутривенного введения сильных обезболивающих средств.
- Тромболитические препараты. Обязательными составляющими лечебной программы являются дезагреганты (аспирин, клопидогрель, тиклопидин) и прямые антикоагулянты (гепарин), которые препятствуют тромбообразованию. При отсутствии явных противопоказаний требуется длительный прием препаратов данных групп.
- Гиполипидемические препараты. В долгосрочной перспективе применяются статины, способствующие нормализации уровня холестерина и назначаемые независимо от его исходного уровня. Постоянный прием достоверно снижает общую смертность, вероятность повторных приступов и осложнений. Обычно используется аторвастатин или симвастатин. Возможна комбинация с никотиновой кислотой.
Сохранение кардиалгии, несмотря на проводимую терапию, наличие обширной зоны ишемии с прогрессирующим характером процесса и поражение крупных коронарных артерий являются показаниями для назначения инвазивных методов воздействия.
Выбор способа реваскуляризации зависит от данных коронароангиографии. Осуществляют транслюминарную коронарную ангиопластику, коронарное шунтирование.
Эти оперативные вмешательства лишь в незначительной степени улучшают отдаленный прогноз пациента, однако значительно повышают качество его жизни и практически полностью устраняют симптоматику.
При своевременной госпитализации, адекватно проведенном лечении и соблюдении врачебных рекомендаций прогноз относительно благоприятный.
Эффективной профилактикой является предотвращение ожирения, отказ от вредных привычек (прежде всего – курения), минимизация стрессовых воздействий. Существенную роль играет регулярная физическая активность, степень которой зависит от возможностей больного.
Это может быть ходьба, бег, катание на велосипеде или лыжах, плавание. Необходимо контролировать артериальное давление, рационально и сбалансировано питаться.
Нестабильная стенокардия: клинические рекомендации, симптомы, классификация, лечение
Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием
Нестабильная стенокардия – период острого течения ишемической болезни сердца. На фоне патологии могут развиваться тяжелые осложнения, включая некротические изменения миокарда. Некоторые пациенты сталкиваются с фибрилляцией желудочков, что приводит к внезапной сердечной смерти. Страдающие от нестабильной стенокардии лица испытывают систематические боли за грудиной, жалуются на нарушения сердечного ритма, одышку.
Причины развития патологии
Симптомы нестабильной стенокардии формируются на фоне постепенного сужения просвета коронарных артерий. Это явление становится причиной некроза кардиомиоцитов. Липидные отложения на коронарных сосудах приводят к формированию атеросклеротических бляшек. Пациент страдает от снижения кровотока в коронарных артериях.
Значительное количество липидных отложений может стать причиной образования тромбов. Поврежденные сосуды становятся чрезмерно восприимчивыми к выделяемым тромбоцитами веществам. Это явление провоцирует дальнейшее сужение артериального просвета.
Формы патологии
Используемая кардиологами классификация нестабильной стенокардии учитывает сроки проявления первичных симптомов заболевания.
| Форма стенокардии | Описание |
| Впервые возникшая | Болевой синдром развивается на фоне многолетнего бессимптомного течения болезни. Боль возникает в периоды физической активности пациента. С течением времени растут частота и интенсивность приступов |
| Прогрессирующая | В течение месяца отмечается резкое увеличение числа приступов. Болевой синдром развивается в состоянии покоя. Течение болезни осложняется аритмией и функциональным расстройством левого желудочка |
| Спонтанная | Характеризуется единичными приступами, которые не связаны с физической активностью пациента. Продолжительность острой фазы составляет не менее 15 минут. ЭКГ позволяет выявить признаки ишемии, но некроз кардиомиоцитов не развивается |
| Вариантная | Нестабильная стенокардия проявляется при нахождении пациента в состоянии покоя. Приступы длятся более 10 минут. Кардиалгия проявляется регулярно, в одинаковый временной интервал. Между приступами пациент может осуществлять любую физическую активность без последствий |
| Постинфарктная | Развивается спустя несколько дней после инфаркта миокарда. Характеризуется обширной зоной некроза при неблагоприятном течении. Нестабильная стенокардия этой формы требует оказания неотложной помощи |
Признаки патологии
Основным симптомом нестабильной стенокардии становится интенсивная давящая боль за грудиной. Приступ может длиться 10-15 минут. Боль иррадиирует в левую руку, плечо, лопатку, шею и челюсть. Прием пациентом нитроглицерина не позволяет полностью купировать симптоматику. С течением времени частота и интенсивность приступов увеличиваются.
Проявления нестабильной стенокардии развиваются на фоне:
- физической активности;
- стрессовых состояний;
- изменчивой погоды;
- чрезмерного употребления пищи.
Пациенты могут ощущать перебои сердечного ритма, возникающие при минимальной двигательной активности (перемещение по квартире, выполнение ежедневных домашних дел). Позднее к перечисленным симптомам присоединяется одышка, человек сталкивается с нехваткой воздуха.
Диагностические процедуры
Отсутствие специфической симптоматики не позволяет кардиологу подтвердить диагноз при физикальном осмотре. Врач осуществляет дифференциальную диагностику для исключения из анамнеза пациента инфаркта и неишемических патологий сердца. Клинические рекомендации предполагают проведение следующих исследований для подтверждения нестабильной стенокардии:
- электрокардиографии;
- общего и биохимического анализов крови;
- эхокардиографии;
- коронарографии.
Кардиологи выявляют изменения состояния коронарных артерий и снижение функции левого желудочка. На основании этих данных осуществляется подтверждение диагноза.
Осложнения на фоне заболевания
Наиболее опасным осложнением рассматриваемого заболевания остается инфаркт миокарда. Растет риск внезапной сердечной смерти.
Часто люди сталкиваются с кардиальными аритмиями (тахикардией, брадикардией, экстрасистолией). Патология оказывает влияние на состояние миокарда, провоцируя возникновение хронической сердечной недостаточности.
При отсутствии лечения страдающий от стенокардии пациент может столкнуться с отеком легких.
Терапевтические мероприятия
Консервативное лечение предполагает назначение пациенту препаратов нескольких групп. Антиангинальные средства купируют симптомы стенокардии. При острых приступах, сопровождающихся интенсивными болями, выполняется внутривенное вливание обезболивающих препаратов.
Тромболитические средства снижают вероятность образования тромбов. Аналогичная цель преследуется при назначении пациенту прямых антикоагулянтов.
Неотъемлемой составляющей при медикаментозном лечении нестабильной стенокардии остаются гиполипидемические препараты. Они способствуют нормализации уровня холестерина в крови пациента. Постоянный прием подобных средств снижает вероятность развития осложнений и возникновения повторных приступов.
При низкой эффективности консервативного лечения пациенту назначается операция. Тип хирургического вмешательства определяется кардиологом на основании данных коронароангиографии. Визуализация позволят понять объем поражения коронарных артерий. Наиболее распространенными методами хирургического лечения стенокардии остаются коронарное шунтирование и коронарная ангиопластика.
Прогноз и профилактические меры
Своевременное начало терапии позволяет врачам формировать благоприятный прогноз для пациентов с легким течением заболевания. Профилактические меры предполагают отказ от курения и употребления алкоголя, предотвращение ожирения, соблюдение диеты. Представителям старшей возрастной группы стоит исключить вероятность возникновения стрессовых ситуаций.
Вопросы и ответы
Болезнь не обладает генетическим механизмом наследования, но врачи рекомендуют проходить регулярные кардиологические осмотры всем людям с отягощенным ишемиями семейным анамнезом.
Да, физический труд или активные упражнения благоприятно воздействуют на состояние пациентов. Если вы входите в группу риска, получите консультацию кардиолога перед началом занятий в спортзале.
Нестабильная стенокардия
Нестабильная стенокардия (НС) – это обострение ишемической болезни сердца (ИБС), при котором симптомы поражения сердечных сосудов быстро прогрессируют.
Это состояние считают переходным между стабильной стенокардией и инфарктом миокарда.
Термин «нестабильная стенокардия« впервые предложили в 1971 году, чтобы обозначить им симптомы-предвестники предынфарктного состояния. Однако в настоящее время НС рассматривают отдельно от инфаркта миокарда (ИМ), поскольку не каждый эпизод НС заканчивается повреждением сердечной мышцы.
Признаки и симптомы
Признаками нестабильной стенокардии являются загрудинные боли или чувство жжения и сдавления в груди.
Похожий приступ возникает и при стабильной стенокардии, но только при определенном уровне физической нагрузки, то есть пациент обычно знает, что загрудинная боль появляется при подъеме по лестнице или быстрой ходьбе.
Поэтому при стабильной ИБС различают функциональные классы. Но при неустойчивом течении эта связь исчезает — жалобы больных прогрессируют, а их привычный функциональный класс переходит в более тяжелую степень.
К типичным симптомам НС относят:
- усиление загрудинной боли;
- частые и более длительные приступы (15-20 минут);
- расширение зоны боли, ее распространение за пределы грудины, на всю грудную клетку, шею и даже живот;
- слабый эффект от нитроглицерина;
- боль в покое (спонтанная) или при минимальной физической нагрузке.
Минимальной физической нагрузкой считается также эмоциональное напряжение и повышение артериального давления. Также предынфарктное состояние может проявиться одышкой, потливостью, тошнотой и даже рвотой.
В группу НС включены следующие формы стенокардии:
- Впервые возникшая. Тяжелая стенокардия напряжения в течение первого месяца после возникновения считается нестабильной стенокардией.
- Прогрессирующая. Для нее характерно появление загрудинной боли при обычной для пациента нагрузке, которая ранее переносилась им легко. В эту форму также входят ситуации, когда пациент вынужден принимать больше нитроглицерина, чем обычно, чтобы прекратить приступ.
- Спонтанная (вариантная). Она возникает без провоцирующего фактора, то есть не зависит от физической нагрузки, поэтому часто ее называют стенокардией покоя. Приступ длится более 15-20 минут и слабо реагирует на нитроглицерин, поскольку основной причиной стенокардии покоя считается спазм коронарной артерии.
Перечисленные проявления очень похожи на начинающийся инфаркт миокарда, поэтому отличить его от НС только на основании симптомов нельзя.
Диагностика
При госпитализации врач устанавливает временный диагноз – острый коронарный синдром (ОКС), включающий все случаи обострения ИБС, при которых есть высокий риск инфаркта миокарда и внезапной сердечной смерти. Диагноз «нестабильная стенокардия» можно поставить постфактум, если ОКС не заканчивается повреждением и некрозом миокарда, и ИБС снова возвращается в стабильную форму.
В момент приступа кардиолог может обнаружить учащенный или замедленный пульс, низкое или высокое артериальное давление, а также систолический шум на верхушке сердца. Эти признаки неспецифичные, потому что они наблюдаются при многих сердечно-сосудистых заболеваниях.
Чтобы диагностировать НС, кардиолог должен исключить повреждение миокарда. Для этого пациентам назначают следующие исследования и лабораторные анализы:
- Электрокардиография (ЭКГ). Во время приступа на пленке регистрируют типичные проявления ишемии (плохого кровообращения) миокарда — депрессию (опущение ниже изолинии) сегмента ST более чем на 0,5 мм либо кратковременную элевацию (подъем) на 0,5-1 мм. Часто возникают аритмии – предсердные или желудочковые экстрасистолы и тахикардии.
- Эхокардиография (ЭхоКГ). На УЗИ сердца иногда заметно ослабление сократительной функции миокарда в зоне пораженной артерии, например несинхронное сокращение верхушки. Нередко может наблюдаться временная относительная недостаточность клапанов, которая связана с ухудшением питания папиллярных мышц, удерживающих створки клапана.
- Коронарная ангиография. Этот метод считают «золотым стандартом» диагностики ишемической болезни сердца. Врач вводит контрастное вещество в коронарные артерии, чтобы оценить их проходимость. Если артерия полностью закрыта, НС обычно заканчивается инфарктом миокарда.
- Определение биомаркеров повреждения миокарда. Даже временное закрытие просвета артерии приводит к микронекрозам — отмиранию отдельных мышечных клеток или пучков (пациентам это состояние знакомо как микроинфаркт). Если кардиомиоциты повреждаются, в кровь попадают их регуляторные белки (тропонины I и T) и ферменты (миоглобин, МВ-КФК), которые можно определить в крови. Для НС характерно повышение уровня этих веществ в крови, однако, в отличие от инфаркта миокарда, их концентрация ниже.
Все исследования выполняются несколько раз, пока пациент находится в больнице. Это позволяет врачу оценить состояние коронарных артерий и миокарда в динамике, а затем решить вопрос о методе лечения.
Патогенез
Основа развития нестабильной стенокардии — осложненная атеросклеротическая бляшка, которая быстро растет и перекрывает кровоток в пораженной артерии. Дестабилизация возникает, когда миокарду нужно больше кислорода, чем он получает через суженную артерию.
НС могут спровоцировать любые факторы, которые:
- вызывают разрыв атеросклеротической бляшки;
- стимулируют образование тромба в сосуде;
- способствуют спазму артерии;
- перегружают сердце;
- снижают давление наполнения коронарных сосудов.
Разрыв бляшки
Атеросклеротическая бляшка представляет собой не просто скопление холестерина.
В ней присутствуют макрофаги (клетки-мусорщики) и гладкомышечные клетки, в которых много окисленных липопротеинов низкой плотности.
В какой-то момент эти клетки разрываются, из них выходят металлопротеиназы – ферменты, истончающие покрышку атеросклеротической бляшки. Этот вариант разрыва называют «активным разрывом» бляшки.
Но иногда атеросклеротическая бляшка разрывается из-за действия внешних факторов. Во время сокращения сердечной мышцы бляшка сжимается и растягивается.
Особенно велик риск ее разрыва, когда миокард сокращается сильнее обычного или чаще, например, при повышении артериального давления или тахикардии (приступ учащенного сердцебиения).
Этот вариант разрыва называют «механической усталостью» покрышки бляшки.
Тромбоз
После разрыва бляшки в области надрывов накапливаются тромбоциты. Они наслаиваются и формируют кровяной сгусток, суживающий сосуд вплоть до его окклюзии — полной закупорки. Так формируется пристеночный тромбоцитарный (белый) тромб, который представляет собой неплотное образование.
Чтобы сформировался полноценный сгусток, требуется запустить весь каскад реакций, в ходе которого образуется фибриновый (красный) тромб. Если противосвертывающая система крови успевает разрушить свежий сгусток, сосуд частично остается проходимым для крови, и инфаркта миокарда не возникает.
Спазм
Типичный сердечный приступ возникает, если просвет артерии перекрыт на 75% и более. Если сосуда сужен на 50%, это считается гемодинамически незначимым стенозом (сужением), который не вызывают загрудинной боли. Спазм может временно и полностью перекрыть кровоток в коронарной артерии, пораженной атеросклерозом на 50%, что также вызовет приступ нестабильной стенокардии.
Другие факторы
Нередко разрыва атеросклеротической бляшки не возникает, но объем крови, который поступает к миокарду через суженную артерию, становится недостаточным из-за возросших потребностей. Поэтому НС может возникнуть при любой перегрузке миокарда, например:
- Тахиаритмии;
- Тяжелой артериальная гипертензии;
- Тиреотоксикозе;
- Аортальном стенозе;
- Хронической сердечной недостаточности.
НС могут сопутствовать болезни, при которых повышается вязкость крови (полицитемия), ее объем (низкое давление, кровотечение) либо возникает дефицит кислорода (анемия, гипоксия).
Лечение
Пациентов с НС госпитализируют, назначают постельный режим и включают систему мониторинга за работой сердца и сатурацией – степенью насыщением крови кислородом.
Лечение при нестабильной стенокардии направлено на:
- снижение потребности миокарда в кислороде;
- облегчение доставки кислорода к кардиомиоцитам;
- сведение к минимуму риска развития инфаркта миокарда и его осложнений (внезапной сердечной смерти или сердечной недостаточности).
Медикаментозная терапия
В первую очередь пациенту дают антиангинальные препараты, купирующие (прекращающие) приступ загруженной боли. К ним относятся:
- нитраты — расширяют преимущественно вены и уменьшают преднагрузку на сердце (приток венозной крови), что способствует снижение потребности в кислороде;
- блокаторы кальциевых каналов — снимают спазм артерий, снижают артериальное давление и силу сокращения миокарда, в результате уменьшается постнагрузка, которую должен преодолевать левый желудочек;
- бета-блокаторы — уменьшают частоту сердечных сокращений, нормализуют ритм, что значительно облегчает работу сердца в условиях дефицит кислорода.
Согласно рекомендациям ESC (Европейского общества кардиологов), бета-блокаторы уменьшают турбулентность кровотока в области атеросклеротической бляшки, уменьшая риск дестабилизации.
Помимо антиангинальных препаратов, при НС обязательно назначают:
- медикаменты, предупреждающие образование тромба на разных этапах, например, аспирин, клопидогрел, гепарин и антагонисты гликопротеиновых рецепторов IIb/IIIa;
- статины, которые снижают уровень холестерина в крови, а при обострении ИБС способны подавить воспаление внутри бляшки, предупреждая ее разрыв;
- ингибиторы АПФ, подавляющие активацию стрессовой системы, которая усиливает сокращение сердца, повышает артериальное давление и потребность миокарда в кислороде.
Реперфузионная терапия
Ее цель — восстановить проходимость закупоренной коронарной артерии. Реперфузионную терапию выполняют тремя способами:
- Тромболизис. Внутривенно вводят фибринолитические вещества, которые разрушают тромб.
- Чрескожное коронарное вмешательство. Во время катетеризации сердца пациенту проводят баллонную ангиопластику (расширение суженной части артерии баллоном) либо устанавливают стенты — «пружинки», которые удерживают сосуд и предупреждают его повторное сужение.
- Коронарное шунтирование. Это открытая операция на сердце, при которой кардиохирург создает обходной путь (шунт) между аортой и коронарной артерией ниже места ее закупорки. Этот метод предпочтительнее при поражении ствола левой коронарной артерии, дисфункции левого желудочка и сахарном диабете.
Классификация
Для выделения форм нестабильной стенокардии и оценки прогноза используют классификацию E. Braunwald в модификации C.W. Hamm (2000 год). Различают следующие клинические формы НС:
- тяжелые приступы загрудинной боли, возникающие при напряжении;
- стенокардия «крещендо», прогрессирующая в течение месяца;
- стенокардия покоя, которая беспокоит в течение последнего месяца (подострая) либо в последние 2 дня (острая).
Также выделяют следующие варианты НС:
- вариант А (вторичная НС) — причиной приступа становятся экстракардиальные (внесердечные) факторы, например, артериальная гипертензия, стресс, анемия или инфекционное заболевание;
- вариант B (первичная) — если влияние провоцирующих внесердечных факторов не доказано;
- вариант С (постинфарктная) — возникает в течение 14 дней после перенесенного инфаркта, процедуры чрескожного коронарного вмешательства или аортокоронарного шунтирования.
Осложнения
Процесс формирования тромба и тотальной окклюзии коронарной артерии может длиться от 2 до 18 дней, поэтому симптомы НС нередко прогрессируют. Инфаркт миокарда развивается только у 15-20% больных. Если нестабильная стенокардия длится более 2-3 недель, риск перехода в инфаркт миокарда меньше, чем в первые несколько часов и суток с момента приступа.
Причины
Нестабильная стенокардия возникает, если коронарные артерии, питающие миокард, поражены атеросклерозом и сужены настолько, что не могут пропустить необходимый объем крови.
Если при стабильной ИБС просвет артерии сужается постепенно, то при нестабильной сосуд быстро закупоривается, и кровь практически не поступает к миокарду.
В результате возникает острая нехватка кислорода и питательных веществ. Если кровоток восстанавливается в течение 20-30 минут, кардиомиоциты – клетки миокарда – сохраняют жизнеспособность.
В противном случае, возникает инфаркт миокарда – отмирание мышечных клеток сердца.
Прогноз и профилактика
Низкий риск развития инфаркта миокарда отмечают, если у пациента не возникало повторной загрудинной боли в покое, нет признаков сердечной недостаточности и патологических изменений на ЭКГ в течение 6-9 часов после приступа.
НС чаще возникает у людей с высоким риском сердечно-сосудистых осложнений, поэтому для ее профилактики, следует минимизировать влияние следующих факторов:
- сахарный диабет;
- ожирение;
- гиперхолестеринемия;
- курение;
- малоподвижный образ жизни;
- артериальная гипертензии.
Статья написана по материалам:
Unstable Angina (Acute Coronary Insufficiency; Preinfarction Angina; Intermediate Syndrome) By Ranya N. Sweis , MD, MS, Northwestern University Feinberg School of Medicine; Arif Jivan , MD, PhD, Northwestern University Feinberg School of Medicine https://www.merckmanuals.com/professional/cardiovascular-disorders/coronary-artery-disease/unstable-angina
Unstable Angina Is It Time for a Requiem? Eugene Braunwald and David A. Morrow Circulation. 2013;127:2452–2457 https://doi.org/10.1161/CIRCULATIONAHA.113.001258
Unstable Angina Amandeep Goyal; Roman Zeltser. Marietta Memorial Hospital, Hofstra Northwell School of Medicine https://www.ncbi.nlm.nih.gov/books/NBK442000/
Unstable Angina Walter Tan, MD, MS; Chief Editor: Eric H Yang, MD https://emedicine.medscape.com/article/159383-overview#a1
Revascularization for Acute Coronary Syndromes By Ranya N. Sweis , MD, MS, Northwestern University Feinberg School of Medicine;
https://www.merckmanuals.com/professional/cardiovascular-disorders/coronary-artery-disease/revascularization-for-acute-coronary-syndromes
2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes: The Task Force for the diagnosis and management of chronic coronary syndromes of the European Society of Cardiology (ESC) Juhani Knuuti, William Wijns, Antti Saraste, Davide Capodanno, et al. European Heart Journal, Volume 41, Issue 3, 14 January 2020, Pages 407–477
https://academic.oup.com/eurheartj/article/41/3/407/5556137
Нестабильная стенокардия
Нестабильная стенокардия — это понятие, под которым объединяют несколько клинических ситуаций: их общей чертой является наличие приступов боли за грудиной.
В последнее время нестабильную стенокардию определяют как обострение ишемической болезни сердца (нарушение кровообращения в артериях, призванных обеспечивать сердечную мышцу (миокард) необходимым запасом крови), угрожающее развитием инфаркта миокарда (гибель участка сердечной мышцы вследствие нарушения кровообращения в нем) или внезапной смерти.
Симптомы нестабильной стенокардии
Главным симптомом нестабильной стенокардии является боль:
- по характеру боли довольно сильные, сжимающие или давящие, нередко ощущается чувство тяжести или нехватки воздуха;
- локализация (расположение) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область;
- длительность – более 10 минут.
Факторы, провоцирующие боль:
- нельзя определить четкую связь боли с определенной физической нагрузкой или другими условиями (например, боль появляется в ветреную погоду или после еды), болевой приступ нередко возникает в состоянии покоя или при минимальной физической нагрузке (наклон, ходьба по квартире);
- окончание болевого приступа – часто после неоднократного приема нитроглицерина;
- приступы возникают чаще, чем раньше.
Постепенно развиваются нарушения ритма сердца:
- учащение сердечного ритма, ощущение сердцебиения;
- сердцебиения становятся нерегулярными, с перебоями.
Присоединяются одышка, возникающая при минимальной физической нагрузке и даже в состоянии покоя, ощущение нехватки воздуха.
Формы
Выделяют несколько форм нестабильной стенокардии:
- впервые возникшая стенокардия (заболевание, проявляющееся дискомфортом или болью в грудной клетке сжимающего, давящего характера, которая локализуется чаще всего за грудиной и может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть, эпигастральную (« под ложечку») область);
- прогрессирующая стенокардия (увеличение интенсивности и/или продолжительности болевых приступов, возникновение их при значительно меньшей физической нагрузке или в покое, присоединение одышки, чувства нехватки воздуха);
- постинфарктная стенокардия (возникшая через 24 часа и до 8 недель после развития инфаркта миокарда (отмирание части сердечной мышцы вследствие прекращения кровотока на этом участке)) или послеоперационная стенокардия (в течение одного-двух месяцев после успешного операции по восстановлению кровотока).
На практике часто применяют классификацию Браунвальда (1989 г.), подразделяющую нестабильную стенокардию на три класса (чем выше функциональный класс, тем больше вероятность развития осложнений:
- I класс — впервые возникшая стенокардия или усиление имевшейся стенокардии в течение месяца;
- II класс — стенокардия покоя в течение предшествующего месяца;
- III класс — стенокардия покоя в течение последних 48 часов.
В зависимости от условий возникновения также выделяют:
- класс А — вторичная нестабильная стенокардия. К этой группе относятся больные, у которых нестабильная стенокардия развивается при наличии факторов, усугубляющих ишемию (анемия (малокровие), повышение температуры тела, инфекция, пониженное артериальное давление, неконтролируемая гипертензия, нарушения ритма сердца, эмоциональный стресс и других);
- класс В — первичная нестабильная стенокардия. К этой группе относятся больные, у которых нестабильная стенокардия развивается без экстра-кардиальных условий, усиливающих ишемию;
- класс С — постинфарктная нестабильная стенокардия. К этой группе относятся больные, у которых стенокардия развивается в первые 2 недели инфаркта миокарда.
Причины
- Основной причиной нестабильной стенокардии служит разрыв так называемой нестабильной атеросклеротической бляшки (образование, состоящее из смеси жиров (в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция), что провоцирует образование тромба с неполным закрытием просвета сосуда.
- Наличие тромба (сгустка крови) в артерии, питающей сердце, препятствует адекватному кровоснабжению сердечной мышцы, что приводит к появлению болевого синдрома и развернутой клиники (совокупность симптомов) нестабильной стенокардии.
- Разрыву бляшки способствуют:
- накопление большого количества жиров и недостаточное содержание в ней коллагена (белок, составляющий основу соединительной ткани);
- воспаление и факторы « текучести» крови.

 Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием
Врач-кардиолог, пульмонолог, терапевт член Российского научного медицинского общества терапевтов (РНМОТ), Российского кардиологического общества (РКО), Европейского кардиологического общества (ESC), Европейского общества профилактической кардиологии (EAPC); эксперт Международного общества усиленной наружной контрпульсации (IEECPS) Записаться на прием