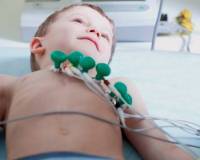
Миокардит у детей — это воспалительное заболевание миокарда различной этиологии, которое возникает первично либо выступает осложнением других болезней. Причинами патологии являются инфекционные, аллергические, токсические и лекарственные факторы. Симптомы миокардита включают боли в сердце, одышку, слабость, лихорадку. Для диагностики используют лабораторное обследование (миокардиальные маркеры, серологические реакции), инструментальные методы — рентгенографию ОГК, ЭхоКГ, ЭКГ. Лечение проводится с учетом этиологии: детям назначаются антибиотики и противовирусные препараты, глюкокортикоиды, кардиотропные средства.
Истинная частота миокардита в детском возрасте не установлена, поскольку его симптомы варьируют от слабости и утомляемости до кардиогенного шока, что затрудняет постановку диагноза.
Чаще всего заболевание встречается у новорожденных, детей раннего возраста, нередко оно сопровождается перикардитом. По результатам аутопсии признаки воспаления миокарда выявляются у 4-9% умерших детей.
Вариабельность клинической картины и высокий риск осложнений обуславливают актуальность миокардитов в детской кардиологии.
Миокардит у детей
У детей миокардит чаще возникает на фоне вирусного поражения сердца. Среди этиологических факторов преобладают парвовирусы, вирус герпеса 6 типа, энтеровирусы (Коксаки и ECHO). Возможно сочетание нескольких инфекционных агентов, что является прогностически неблагоприятным признаком. Среди других причин воспалительного повреждения сердца детские кардиологи называют:
- Бактериальные. Наиболее опасными считаются дифтерийные (инфекционно-токсические) миокардиты, также поражения сердца встречаются при скарлатине, брюшном тифе, сальмонеллезе. Реже у детей развивается воспаление миокарда, вызванное патогенными штаммами стафилококков и стрептококков.
- Иммунологические. Миокардит возникает как особый вид аллергической реакции на введение столбнячного анатоксина, сывороток или вакцин. Другой вариант — аутоиммунный механизм, связанный с системными болезнями соединительной ткани, саркоидозом, гранулематозом Вегенера.
- Токсические. Повреждение сердечной мышцы бывает в ответ на действие металлов — меди, железа, свинца. Миокардиты наблюдаются при укусах ядовитых насекомых и змей, отравлении мышьяком или угарным газом. При этом они сочетаются с полиорганной патологией. Среди физических факторов заболевания называют радиацию и электровоздействие.
- Лекарственные. Сердечная мышца поражается при длительном или неконтролируемом применении антибиотиков, противосудорожных средств, антипсихотиков. Симптомы миокардита также появляются после приема препаратов лития, доксорубицина, других цитостатиков. У подростков болезнь может провоцироваться употреблением наркотиков (амфетамина, кокаина).
Несмотря на разнообразие причин, в механизме развития заболевания играют роль сходные иммунопатологические процессы. Результаты экспериментальных исследований показывают, что миокардит является результатом комбинации прямого цитотоксического воздействия на кардиомиоциты и опосредованного негативного влияния на клетки, которое реализуется через цитокины и другие биомолекулы.
Развивающаяся иммунологическая недостаточность вызывает дисрегуляцию иммунного ответа и выработку антител к кардиомиоцитам.
Дисфункция миокарда провоцирует гиперпродукцию нейрогормонов и провоспалительных цитокинов, а в дальнейшем — тотальное структурное повреждение клеток.
Физиологические особенности сердечно-сосудистой системы у детей обуславливают быструю дезадаптацию и декомпенсацию состояния.
В отечественной педиатрии болезнь разделяют на врожденную (антенатальную) и приобретенную (постнатальную). По длительности миокардиты бывают острые (до 3 месяцев), подострые (до 1,5 лет) и хронические. Для обобщения характера течения заболевания и прогноза врачи пользуются зарубежной клинико-патологической классификацией по Е.Либерману, которая включает 3 формы:
- Молниеносный вариант. Проявляется быстрым нарастанием признаков недостаточности кровообращения и декомпенсацией, включительно с кардиогенным шоком. У детей выражена левожелудочковая дисфункция, а симптомы воспаления миокарда хорошо видны при ультразвуковой диагностике.
- Подострая форма. Протекает бессимптомно или со стертой клинической картиной, дети не жалуются на недомогание или принимают его за обычное переутомление. При этом зачастую развиваются аритмии и структурные перестройки сердечной мышцы.
- Хроническое течение. При активном варианте миокардита наблюдаются рецидивы заболевания при положительном ответе на терапию. Для хронической персистирующей формы характерны постоянные симптомы и воспалительные очаги в миокарде, которые дают неблагоприятный долгосрочный прогноз.
У большинства детей заболевание протекает без выраженных сердечных проявлений, поэтому оно редко диагностируется вовремя. Поскольку ведущие симптомы миокардита — одышка, рвота, снижение аппетита, в 80% случаев при первичном обследовании у педиатра выставляется другой диагноз, а воспаление сердца обнаруживают после инструментальной и лабораторной диагностики.
Клиническая картина миокардита зависит от возраста пациента. Для новорожденных и младенцев 1-го года жизни характерно тяжелое или фульминантное течение. У малыша отмечаются приступы остановки дыхания, сменяющиеся шумной одышкой, он сильно потеет, становится вялым и заторможенным. Ребенок отказывается от груди или бутылочки. Кожа вокруг рта и на кончиках пальцев приобретает синюшный оттенок.
В раннем возрасте типичны симптомы левожелудочковой недостаточности — частое и шумное дыхание, одышка при физической нагрузке, периодический кашель с хрипами.
Самочувствие ухудшается в положении лежа, во время ночного сна. При остром процессе повышается температура тела до субфебрильных или фебрильных цифр.
У школьников вышеописанные признаки миокардита дополняются болями в животе, тошнотой и рвотой.
Патогномоничные симптомы кардиального поражения, такие как боль в предсердечной области, ощущение перебоев или замирания сердца, обмороки, встречаются только у 40-50% детей школьного возраста. При тяжелом течении возможны отеки нижних конечностей, увеличение живота из-за гепатомегалии и асцита. Изредка болезнь манифестирует кардиогенным шоком.
Миокардит — потенциально опасное для жизни ребенка заболевание, поскольку оно может стать причиной внезапной сердечной смерти. Важное прогностическое значение имеет своевременность постановки диагноза, поскольку без лечения смертность достигает 20% у подростков и до 75% у новорожденных. Среди осложнений острого периода также выделяют кардиогенный шок, тромбоэмболический синдром.
В 46% случаев нелеченый миокардит переходит в дилатационную кардиомиопатию, которая сопровождается хронической сердечной недостаточностью. При хроническом течении развивается гипертрофия, а затем фиброз миокарда, наблюдается стойкая сердечно-сосудистая дисфункция. Обычно у таких детей определяются нарушения ритма и проводимости (от единичных экстрасистол до опасных желудочковых тахикардий).
Детский кардиолог обращает внимание на анамнез — связаны ли симптомы с перенесенной инфекцией, отравлением, приемом лекарств или введением вакцины. При физикальном осмотре врач оценивает тахикардию, приглушенность сердечных тонов и появление патологических ритмов, наличие разнокалиберных легочных хрипов. Диагностический план при миокардите у детей включает следующие методы:
- УЗИ сердца. При эхокардиографии кардиолог видит расширение сердечных камер, утолщение их стенок, интерстициальный отек тканей. Исследование дополняют допплерографией для оценки кровотока в сосудах. Для уточнения диагноза рекомендовано проводить МРТ сердца с контрастированием.
- Рентгенография ОГК. Врач обнаруживает расширение сердечной тени во все стороны и повышение кардиоторакального индекса более 0,5, что характеризует кардиомегалию. Наблюдаются сглаживание контуров органа и сферичная деформация, что свидетельствует об активном воспалении и отеке тканей.
- ЭКГ. На кардиограмме выявляют снижение вольтажа зубцов и симптомы гипертрофии миокарда левого желудочка. Реже заметны нестойкие изменения реполяризации. Ранние симптомы миокардита представлены разнообразными нарушениями проводимости, в 60% случаев им сопутствует экстрасистолия.
- Исследования миокардиальных маркеров. Информативным для врача является повышение тропонина и его изоферментов, что указывает на острое течение. Ценные диагностические сведения дают анализы на КФК и ЛДГ, которые отражают активность воспалительного процесса. NT-proBNP определяют для подтверждения сердечной недостаточности.
- Серологические тесты. Исследования крови и других биологических материалов требуются для установления причины миокардита, если предполагается его вирусная или бактериальная природа. На практике эти методы не всегда эффективны. Поэтому дополнительно производится микробиологический анализ смывов носоглотки.
«Золотым стандартом» диагностики миокардитов признана эндомиокардиальная биопсия.
Метод необходим для гистологической верификации диагноза в сомнительных случаях, а также для обнаружения этиологических факторов воспаления.
В связи со сложностью проведения и инвазивностью биопсия сердечной стенки не введена в рутинный диагностический комплекс, но выполняется по показаниям в специализированных кардиологических центрах.
Ребенку с миокардитом требуется госпитализация и лечебно-охранительный режим в течение первых 1-2 месяцев либо до стихания острой фазы заболевания.
Полностью ограничиваются физические нагрузки, поскольку они усиливают воспалительный процесс. Подбирается полноценное сбалансированное питание, пациентам-школьникам рекомендуют ограничить потребление соли.
Тщательно контролируется питьевой режим для предупреждения отеков.
Медикаментозное лечение миокардита имеет несколько составляющих: этиотропную терапию при условии выделения инфекционного возбудителя, коррекцию признаков сердечной недостаточности, применение патогенетических препаратов для воздействия на механизмы развития болезни. С терапевтической целью используют следующие группы лекарств:
- Антибиотики. Детям назначают защищенные пенициллины в комбинации с аминогликозидами или цефалоспоринами (в школьном возрасте). Курс длится 2-4 недели, чтобы полностью устранить миокардит, вызванный вирусно-бактериальной ассоциацией, предупредить начало инфекционного эндокардита.
- Противовирусные средства. Лекарства эффективны лишь в первые дни после попадания инфекционного агента в организм, поэтому показаны не всем больным. При заражении герпесвирусами используют препараты группы ацикловира и антицитомегаловирусный иммуноглобулин.
- Ингибиторы АПФ. Медикаменты занимают первое место в терапии сердечной недостаточности у детей. Для повышения эффективности их дополняют бета-блокаторами, сердечными гликозидами в низких дозах и метаболическими препаратами.
- Глюкокортикоиды. Противовоспалительные гормоны эффективны при тяжело протекающем воспалении, развитии инфекционно-токсического шока, поражении проводящих путей сердца. Иммуносупрессия рекомендована только в остром периоде миокардита.
Исходом миокардита может быть выздоровление, сохранение остаточных минимальных нарушений сердечной деятельности либо переход в хроническую форму.
Чем раньше проведена диагностика и начато лечение, тем больше у ребенка шансов на полное излечение.
Профилактика болезни включает предупреждение вирусных и бактериальных инфекций, санацию хронических очагов воспаления, проведение вакцинации согласно Национальному календарю прививок.
Миокардит у детей: от чего развивается воспаление
Сердце человека состоит из трех слоев — эндокарда (внутреннего), миокарда (среднего) и перикарда (внешней оболочки). Миокардит — самое распространенное из воспалительных заболеваний органа, при котором поражается именно сердечная мышца.
Особенно часто болезнь встречается в педиатрии. Кардиологи связывают это провоцирующими заболевание факторами, с которыми чаще всего пациенты сталкиваются именно в детском возрасте.
MedAboutMe расскажет, почему ребенок может заболеть миокардитом и чем грозит болезнь.
Причины болезни сердца у детей
Заболевание сердца миокардит может возникать под воздействием разных факторов. От причины напрямую зависит и течение болезни — будет она легкой или тяжелой, острой или хронической, пройдет без последствий или будет возвращаться вновь. Дети наиболее часто страдают от воспалений сердца, связанных с такими причинами:
- Вирусные инфекции — грипп, краснуха, корь, полиомиелит, гепатиты, аденовирусная инфекция.
- Бактериальные заболевания — стрептококковая (например, при ангине) и менингококковая инфекции, скарлатина, дифтерия.
- Поражения грибками и простейшими, в частности, кандидоз, заражение токсоплазмозом.
- Глистные инвазии. Гельминтозы — редкие причины болезни сердца, но именно среди пациентов детского возраста встречаются наиболее часто.
- Токсические поражения организма — укусы змей или насекомых, воздействие химических ядов, ожоговая болезнь.
- Аутоиммунные заболевания и аллергия.
- Гиперчувствительность к некоторым группам лекарственных препаратов.
- Переохлаждение.
Также бывают случаи, когда установить причины болезни сердца не удалось, в этом случае диагностируется идиопатический миокардит.
Симптомы воспаления миокарда
Миокардит в легкой форме в подавляющем большинстве случаев не проявляется симптомами — заболевание сердца проходит на фоне основной болезни и остается незамеченным. Очень часто такое течение говорит о благоприятном исходе — воспаление проходит полностью и не сказывается на сердце в дальнейшем.
В более тяжелых случаях признаками миокардита станут:
- Боль в груди.
- Тахикардия.
- Одышка и хроническая усталость.
- Головные боли, иногда боли в животе.
- Отеки ног, особенно проявляющиеся к вечеру.
- Сухой кашель.
- Боль в суставах и мышцах.
- Нарушение сна.
- Головокружения, при развитии сердечной недостаточности могут наблюдаться обмороки.
Наиболее сильно при миокардите страдает сердце новорожденных, особенно если речь идет о врожденном воспалении. Эту болезнь врачи выявляют еще в роддоме, но в редких случаях миокардит не диагностируется сразу. Признаками больного сердца у ребенка первого года жизни станут:
- Вялость.
- Плаксивость.
- Бледные холодные ручки и ножки.
- Учащенное дыхание и сердцебиение.
- Плохой аппетит, отказ от еды.
- Повышение температуры (особенно если причиной болезни сердца является инфекция).
- Малый набор веса.
- Редко и при тяжелом течении появляются отеки.
Диагностика заболевания сердца у детей
Ребенок с подозрением на миокардит должен обязательно быть обследован у кардиолога.
Уже на этапе осмотра врач может выявить характерные признаки — бледность кожных покровов, наличие отеков, учащенный пульс — а также услышать шумы в сердце и аритмию.
Иногда признаки миокардита может обнаружить педиатр на плановом осмотре, в этом случае ребенок будет направлен на дообследование к кардиологу.
Чтобы подтвердить воспалительные заболевания сердца, назначается лабораторная и аппаратная диагностика:
- Общий анализ крови (уровень лейкоцитов, СОЭ).
- Биохимия крови.
- ЭКГ (выявляет нарушение ритма, проверяет проводимость в сердечной мышце).
- ЭхоКГ (определяет изменения в сердце, например, расширение полостей, утолщение стенок, недостаточность клапанов).
- Рентген органов грудной клетки (схож с ЭхоКГ, дает более четкие результаты, но не проводится чаще одного раза в год).
- Биопсия сердечной мышцы. Делается в тяжелых случаях, помогает определить развитие воспаления.
Основные принципы лечения миокардита
Лечение миокардита у детей зависит от тяжести заболевания и возраста ребенка. Например, грудные дети госпитализируются в обязательном порядке, поскольку для них болезнь представляет смертельную опасность. Также в стационаре лечат детей, если симптомы говорят об остром течении и выраженном воспалительном процессе.
Прежде всего, выявляются причины болезни сердца, поскольку от них зависит выбор основной терапии. При бактериальных инфекциях назначаются антибиотики, при вирусных — иммуноглобулины и интерферон. Главными в симптоматическом лечении становятся противовоспалительные нестероидные препараты, обезболивающие, мочегонные (если есть отеки), витамины группы В, препараты калия.
Всем детям назначается строгий постельный режим, чтобы уменьшить нагрузки на сердце и предотвратить развитие сердечной недостаточности. Во время терапии рекомендовано проходить контрольную диагностику ЭхоКГ, которая покажет, как идет выздоровление и эффективно ли выбранное лечение.
После перенесенного заболевания сердца ребенок должен наблюдаться у кардиолога. Обследования нужно проходить раз в месяц в течение первых 4-6 месяцев, потом осмотры должны проходить 2 раза в год еще 5 лет. Связано это с тем, что у детей возможны рецидивы болезни — повторный миокардит встречается у 30-50%, и в этом случае он грозит сердечной недостаточностью.
Последствия миокардита для сердца ребенка
Наиболее опасна эта болезнь сердца для младенцев — у них может быстро развиваться острая сердечная недостаточность, которая приводит к летальному исходу. Также частым последствием являются изменения в сердечной мышце, миокардиодистрофия.
Такие патологии сказываются на сократительной способности миокарда, с ростом ребенка на их фоне может развиваться уже хроническая сердечная недостаточность, которая также приводит к летальному исходу.
Поэтому, если ребенок переболел воспалением миокарда в возрасте до 2 лет, обследования у кардиолога должны быть регулярными.
В детском и подростковом возрасте заболевание сердца переносится легче, прогноз, как правило, благоприятный — миокардит полностью вылечивается и не приводит к патологиям.
При этом очень важно начать своевременную терапию и устранить заболевание на острой стадии.
Хронический миокардит (длится дольше 6 месяцев) в половине случаев приводит к рецидивам и в конечном счете тоже заканчивается сердечной недостаточностью.
Миокардит у детей
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я
Миокардит у детей – воспалительная болезнь с инфильтрацией миокарда иммунокомпетентными клетками, симптомы которой могут быть самыми различными. Термин «миокардит» был предложен в 19 веке.
Эта болезнь может возникнуть у людей любого возраста. Частые случаи – среди детей и подростков. Статистика миокардита не точная, поскольку иногда заболевание может протекать в легкой форме, без симптомов, и родители к врачу не обращаются. Согласно J.E. Parrillo, миокардит протекает бессимптомно в 24-33% случаях.
По МКБ-10 выделяют такие виды миокардита:
- инфекционный
- острый
- изолированный
- неуточненный и пр.
Классификация миокардитов, принятая на VI конгрессе кардиологов Украины (2000 год):
- острый и хронический
- легкий, средней тяжести и тяжелый
- изолированный и диффузный
- Также заболевание делят на виды в зависимости от наличия и стадии сердечной недостаточности и по клиническим вариантам.
- E. Lieberman (1991 год) выделяет такие варианты течения болезни по клиническим проявлениям: – молниеносный, фульминантный; – острый; – хронический персистирующий;
- – хронический активный вариант течения.
Причиной миокардита у детей может стать практически любая известная науке инфекция. Доминирующее место занимает вирусная этиология.
Опасность представляют вирусы гриппа, энтеровирусы семейства Коксаки группы А и В, вирусы полиомиелита, аденовирусы 2 и 5 серотипов, HSV, ECHO, VZV, Эпштейна-Барр, вирусы гепатитов, парвовирус В19, цитомегаловирус.
У детей причиной миокардита чаще всего бывают вирусы Коксаки В и аденовирусы.
Рассматриваемое заболевание может иметь бактериальную природу:
- стрептококки
- дифтерия
- туберкулез
- бруцеллез
- клостридии
- менингококки
Актуальна также риккетсиозная этиология:
- сыпной тиф
- лихорадка скалистых гор
- Ку-лихорадка
Миокардиты могут иметь спирохетозную природу. Их вызывают:
- боррелиоз
- лептоспироз
- сифилис
- болезнь Lyme
Грибковые миокардиты могут быть вызваны:
- аспергиллезом
- кандидозом
- актиномикозом и т.д.
- Протозойные миокардиты могут быть вызваны:
- – малярией
- – токсоплазмозом
- – лейшманиозом и др.
- Гельминтные миокардиты у детей могут быть спровоцированы такими болезнями:
- эхинококкоз
- трихинеллез
- цистицеркоз и пр.
- Среди причин миокардита также называют:
- – укус осы, змеи и др.
- – введение вакцин, лечебных сывороток
- – прием лекарств: сульфаниламидов, антибиотиков, спиронолактона, антрациклинов, фенитоина и проч.
- – химические факторы (угарный газ, углеводороды, ртуть, мышьяк)
- – физические факторы: перегревание, ионизирующее излучение, переохлаждение
- – системные воспалительные болезни: склеродермия, системная красная волчанка, болезнь Кавасаки, ревматоидный артрит, болезнь Crohn и пр.
- – острая ревматическая лихорадка
В патогенезе поражения миокарда имеет значение:
- прямой цитотоксический эффект повреждающего фактора
- вторичный иммунный ответ
- воздействие цитокинов на миокард
- аберрантная индукция апоптоза
Стадии течения заболевания
1. Виремия (от 2 часов до 3 суток)
Вирус при попадании в мышцу сердца фиксируется на поверхностных рецепторах миоцитов, а затем проникает в середину клетки. При этом активизируются защитные механизмы, увеличивается выделение интерферона.
2. Аутоиммунная стадия
Увеличивается выработка антикардиальных антител, усиливается иммунная клеточная реакция, в крови циркулируют иммунные комплексы, фиксмируясь в миокарде, что негативно влияет на сердечную мышцу. Происходит также активация медиаторов воспаления. Повреждаются сосуды микроциркуляторного русла.
3-1. Выздоровление
Эта стадия наступает, если течение болезни благоприятное. Уменьшается интерстициальный отек, клеточная инфильтрация, формируются участки фиброзной ткани.
3-2. Хроническое воспаление
Эта стадия наступает вместо выздоровления при неблагоприятном течении процессов. Постепенно формируется кардиомегалия, кардиосклероз, усугубляется сердечная недостаточность, формируется дилатационная кардиомиопатия.
Поражение миокарда может быть очаговым или диффузным, от чего зависят проявляющиеся симптомы. Изменения могут коснуться в основном клеток мышц, или же межуточной соединительной ткани.
Симптомы могут отличаться в зависимости от таких факторов (некоторые из них уже были названы выше):
- причина заболевания
- глубина и распространенность патологического процесса
- вариант течения миокардита у детей
Нарушаются функции миокарда: автоматизм, сократимость, проводимость, возбудимость. Первые признаки миокардита, согласно информации исследования Myocarditis Treatment Trial Investigators (проводилось в 1991 году), более чем у половины больных проявляются во время течения острой респираторной инфекции или через 1 неделю и более после нее. У ребенка проявляются такие симптомы:
- одышка
- беспричинная утомляемость
- боль в груди
- сердцебиение
Физикальный осмотр выявляет такие признаки:
- частый и слабый пульс
- бледность кожных покровов
- похолодание рук и ног
- перкуторное смещение границ относительной сердечной тупости
- гепатомегалия
- кардиомегалия
- повышенная температура тела (в некоторых случаях)
Аускультативные методы часто определяют ослабление І тона, тахикардию, протодиастолический ритм галопа; вероятный также аритмия, брадикардия, систолический шум митральной регургитации, хрипы в легких. Даже если у ребенка не проявляются симптомы миокардита, могут быть изменения на ЭКГ:
- нарушения процессов реполяризации
- синусовая тахикардия
- удлинение электрической систолы сердца
- возможно снижение вольтажа
- различные нарушения ритма и проводимости
- патологический комплекс QRS
При диагностике применяют суточное мониторирование ЭКГ по Холтеру. Такой метод как эхокардиография позволяет определить размеры полостей сердца.
Врачу следует обратить внимание на состояние клапанного аппарата, наличие перикардиального выпота и др.
Эхокардиография применяется в основном для дифференциальной диагностики миокардита у детей с аномалиями коронарных артерий, врожденными пороками сердца и т.д.
Рентген выявляет размеры сердца, которые могут быть как нормальными, так и значительно измененными. Также врач обращает внимание на наличие застойных явлений в легких.
Для подтверждения вирусной этиологии необходимо выделить вирус из крови, смывов из носоглотки, а также исследовать сыворотку на антитела к вирусам, связывание комплемента и подавление гемагглютинации в острой фазе и в стадии выздоровления.
Согласно критериям Нью-Йоркской кардиологической ассоциации, для диагностики миокардита применяются большие и малые критерии. К большим относят:
- появление признаков заболевания в течение 10 дней после перенесенной инфекции
- вид перенесенной инфекции
- кардиогенный шок
- застойную сердечнаю недостаточность
- повышение активности миокардиальных энзимов
- изменения на ЭКГ
- полную AV-блокада
Малые критерии диагностики миокардита у детей:
- тахикардия
- лабораторное подтверждение перенесенного вирусного заболевания
- результаты субэндомиокардиальной биопсии
- ритм галопа
- ослабление І тона
Для того, чтобы диагностировать миокардит, необходимо выявление 1-2 больших и 2 малых критериев, а также анамнез. Как неинвазивные методы диагностики рассматриваемого заболевания применяют методики сцинтиграфии с галлиумом, антимиозиновой сцинтиграфии, магнитный резонанс с гадолиниумом. Подтверждение диагнозов проводят при помощи эндомиокардиальной биопсии.
Гистологические классификационные критерии неприемлемы для клинически полезной классификации хронического вызванного вирусом воспалительного процесса в миокарде.
Острый миокардит у ребенка лечат в стационаре. Лечат основное заболевание которое стало причиной миокардита. Этиотропное лечение применяют, только если точно известен возбудитель болезни. Специфическая терапия не разработана. В острой фазе ребенок обязательно должен придерживаться постельного режима на 10-14 суток, чтобы сократить потребности организма в обороте крови.
Исследования показали, что внутривенный гаммаглобулин эффективен для лечения острого миокардита с улучшением левожелудочковой функции и показателя выживаемости.
Применяют для лечения миокардита у детей в основном симптоматическую терапию, чтобы вылечить сердечную недостаточность. Если есть выраженная сердечная недостаточность, применяют такие препараты: добутамин, допамин. При избыточном содержании экстрацеллюлярной жидкости для снижения преднагрузки назначают диуретики.
В некоторых случаях врачи могут назначить имплантацию искусственного водителя ритма или трансвенозную кардиостимуляцию. При тяжелой форме миокардита у детей применяют глюкокортикостероиды. Чаще всего это такой препарат как преднизолон. Показаниями могут быть выраженная сердечная недостаточность, выпот в перикард, аутоиммунная природа заболевания и пр.
Прогноз миокардита у детей
Прогноз зависит от возраста больного ребенка, природы заболевания, состояния иммунитета. Вероятно наступление внезапной смерти, сердечная недостаточность, нарушения ритма и проводимости, дилатационная кардиомиопатия, кардиосклероз, тромбоэмболии или выздоровление.
Большинство пациентов с легким течением заболевания выздоравливают без резидуальной дисфункции сердца. У некоторых детей последствие рассматриваемой болезни может быть дилатационная кардиомиопатия и хронический миокардит.
Диспансеризация детей
После миокардита ребенок должен наблюдаться у педиатра или детского кардиоревматолога.
На протяжении 4 месяцев после выписки из больницы ребенка осмтривают 1 раз в месяц, дальше на протяжении 12 месяцев осмотр проводится у раз в квартал, далее – 1 раз в пол года.
Если есть показания, то осмотр может проводиться чаще. При каждом посещении врача проводят ЭКГ. Раз в год проводят ЭхоКГ (или чаще).
Профилактические меры заключаются в том, чтобы не допустить воздействия на организм факторов, способствующих развитию миокардита у ребенка. Нужно проводить санацию очагов хронической инфекции в организме – лечить хронический тонзиллит, кариес, гайморит и т.д.
Избегайте контакта ребенка с людьми, которые больны вирусными или бактериальными инфекционными болезнями.
Защититься от этого заболевания поможет вакцинация против таких инфекционных заболеваний, как корь, краснуха, дифтерия, эпидемический паротит, полиомиелит, сезонная вакцинация против вируса гриппа.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миокардита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно.
Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом.
Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой.
Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина.
Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Симптомы миокардита у детей, причины болезни профилактика и лечение заболевания
Миокардиты – воспаление сердечной мышцы. Важным этиологическим фактором развития миокардита является ревматизм.
Миокардиты также могут быть следствием бактериальных и вирусных инфекций, иногда аллергического процесса и других менее значимых причин.
Причины
- Вирусные инфекции (вызванные вирусом Коксаки, полиомиелит, корь, ветряная оспа, грипп, мононуклеоз, пситтакоз).
- Листериоз, токсоплазмоз, ревматизм, дифтерия, кокковая флора при пневмонии, сепсисе.
- Токсическое отравление.
- Инфекционно-аллергические заболевания.
Симптомы
Заболевание часто проявляется повышением температуры.
У ребенка отмечаются одышка, бледность кожных покровов в сочетании с акроцианозом (цианоз дистальных отделов конечностей), слабость, сухой болезненный кашель, а у детей старшего возраста, кроме того, головная боль, нарушение сна, неприятные ощущения в области сердца. При миокардитах у детей нередко нарушаются функции желудочно-кишечного тракта (нарушение процессов переваривания и всасывания) и центральной нервной системы (утомляемость, головокружение и пр.).
Тяжесть состояния при остром миокардите обусловлена быстротой развития симптомов сердечной и у части больных — сосудистой недостаточности.
У ребенка при нормальной или повышенной температуре появляются беспокойство, резкая бледность лица, одышка, сухой кашель, нередко рвота, отказ от еды, иногда понос. Дети грудного возраста продолжительно кричат, мечутся в постели, не спят.
Заболевание в некоторых случаях начинается с появления холодного пота, кратковременной потери сознания, реже судорог. У грудных детей миокардит часто начинается с одышки. У детей старше 2 лет первыми жалобами могут быть резкие боли в животе.
При постепенном начале миокардита отмечаются вялость, недомогание, побледнение лица, плохой сон, покашливание, позднее появляются рвота, отеки на ногах, асцит (скопление жидкости в брюшной полости).
Диагностика миокардитов основывается на данных ЭКГ, ЭхоКГ, рентгенологических данных, результатах физикального (внешнего осмотра ребенка) и лабораторного обследования.
Лечение направлено на устранение причин, вызвавших миокардит и профилактику осложнений.
Профилактика
- Санировать очаги хронической инфекции в организме (лечение хронического тонзиллита, гайморита, кариеса и др.).
- Избегать контакта с людьми, больными вирусными или бактериальными инфекционными болезнями.
Подробнее о детской кардиологии в клинике «ЮгМед»
Миокардит
Миокардит – это воспаление сердечной мышцы. Заболевание обычно вызывается вирусной инфекцией, однако может быть следствием бактериального или грибкового поражения, результатом злоупотребления алкоголем, некоторых аутоиммунных нарушений и приема лекарственных препаратов. Ослабление защитных сил организма и аутоиммунные нарушения – важные предрасполагающие к заболеванию факторы.
Миокардит встречается в любом возрасте, с одинаковой частотой у мужчин и женщин. Чаще всего он протекает под видом вызвавшей его инфекции и может остаться незамеченным. При тяжелых формах развивается недостаточность сердечной деятельности, при которой уменьшается доставка крови к органам и тканям. Возможно также образование тромбов, что приводит к инсульту или инфаркту.
При легких формах миокардита специального лечения не требуется, проводится терапия основного заболевания. При осложненных формах лечение направлено на восстановление нормальной работы сердца и коррекцию иммунных нарушений. При тяжелых формах сердечной недостаточности и закупорке сосудов тромбами может потребоваться хирургическое вмешательство.
- Синонимы русские
- Воспаление сердечной мышцы.
- Синонимы английские
- Myocarditis.
- Симптомы
Симптомымиокардита многообразны и могут меняться в зависимости от причины и тяжести заболевания. Легкие формы могут протекать бессимптомно или маскироваться под вирусную инфекцию. В тяжелых случаях на первый план выходят признаки сердечной недостаточности.
Сердечные симптомы включают в себя:
- боль в груди, нередко отдающую в левую руку;
- приступы сердцебиения;
- учащенный пульс;
- одышку при физической нагрузке, а затем и в покое;
- отеки в области лодыжек и стоп;
- быструю утомляемость.
Общие проявления инфекции:
- слабость;
- потливость;
- головная боль;
- боль в суставах и мышцах;
- лихорадка;
- боль в горле;
- диарея.
Общая информация о заболевании
Воспаление сердечной мышцы может возникнуть на фоне любой инфекции, чаще всего вирусной. Случаи миокардита неинфекционного происхождения также довольно распространены и бывают вызваны некоторыми медикаментами, вредными химическими веществами или радиацией. Во многих случаях установить точную причину не удается.
К самым распространенным причинам инфекционного миокардита относятся:
- вирусные инфекции, среди которых наибольшее значение имеет энтеровирус Коксаки, вирус гриппа А и В, кори, краснухи, инфекционного мононуклеоза и гепатита В;
- бактериальные инфекции, прежде всего стафилококковая, стрептококковая и дифтеритическая;
- некоторые паразиты, прежде всего трипаносомы и токсоплазмы;
- грибы (кандиды, возбудители аспергиллеза и гистоплазмоза).
Неинфекционные факторы, вызывающие миокардит:
- лекарственные препараты (антибиотики, сульфаниламиды);
- наркотические вещества (кокаин);
- избыток гормонов щитовидной железы;
- нарушение функции почек;
- сыворотки и вакцины;
- заболевания соединительной ткани (неспецифический язвенный колит, склеродермия, ревматоидный артрит, ревматизм, системные васкулиты, гранулематоз Вегенера, системная красная волчанка);
- травмы и ожоги;
- факторы неустановленного происхождения (идиопатический миокардит Абрамова – Фидлера).
Вне зависимости от причины заболевания, изменения, возникающие в сердечной мышце, носят схожий характер. В результате воспаления развивается отек миокарда и его кровоснабжение ухудшается.
Отдельные клетки могут разрушаться с выбросом в кровь веществ, в том числе и фрагментов белка, которые воспринимаются защитной системой организма как чужеродные из-за их сходства с белками некоторых бактерий и вирусов.
Это приводит к активизации иммунной системы и развитию реакции на собственные ткани. Степень выраженности этих реакций во многом определяет тяжесть заболевания.
По течению различают острые и хронические миокардиты. Течение заболевания во многом зависит от его причины.
Инфекционный миокардит чаше всего носит острый или подострый, иногда рецидивирующий характер, в хроническую форму переходит редко.
Неинфекционный миокардит обычно переходит в хроническую прогрессирующую форму с развитием таких осложнений, как нарастающая сердечная недостаточность, нарушение сердечного ритма, образование тромбов, инфаркт.
Кто в группе риска?
- Страдающие системными и аутоиммунными заболеваниями.
- Пациенты с ревматизмом.
- Перенесшие операции на сердце.
- Беременные.
Диагностика
Диагностика миокардита затруднена ввиду сходства клинической картины со многими другими заболеваниями. Одним из сигнальных признаков может стать появление одышки спустя две недели после перенесенной вирусной инфекции. Диагноз “миокардит” ставится на основании истории заболевания, данных лабораторных и специальных методов исследования.
При подозрении на инфекционную природу миокардита должно быть проведено исследование крови на определенные вирусы, бактериальные или грибковые инфекции. Объем лабораторных тестов определяется лечащим врачом на основании конкретных проявлений инфекционного процесса.
В большинстве случаев решающим в постановке диагноза является проведение биопсии миокарда.
Лабораторные исследования
- Общий анализ крови (без лейкоцитарной формулы и СОЭ)
- Эритроциты и гемоглобин могут быть понижены при тяжелых формах миокардита.
- Лейкоциты. Чрезмерное количество лейкоцитов со сдвигом лейкоцитарной формулы влево (появление в крови молодых клеточных форм) наблюдается при бактериальных миокардитах. При миокардитах, вызванных вирусной инфекцией, существенных изменений лейкоцитарной формулы, как правило, не происходит. Может увеличиваться количество эозинофилов, что свидетельствует об аллергической реакции.
- Скорость оседания эритроцитов (СОЭ). Повышение СОЭ – один из основных признаков активности воспаления. Высокая СОЭ может определяться при бактериальном миокардите и миокардитах, развивающихся на фоне ревматизма.
- С-реактивный белок. Позволяет оценить степень активности воспаления. При миокардите этот показатель бывает значительно повышен, особенно в острую фазу заболевания.
- Ревматоидный фактор – это антитела, определяемые в крови людей, которые страдают некоторыми заболеваниями соединительной ткани. При миокардите положительный ревматоидный фактор свидетельствует о наличии аутоиммунного компонента воспаления.
- Антистрептолизин О – анализ на наличие в крови антител к стрептококку. Назначается при подозрении на миокардит стрептококкового происхождения.
- Общий белок и белковые фракции в крови при миокардите могут быть понижены. Значительное снижение уровня общего белка может наблюдаться при тяжелых формах заболевания.
- Аланинаминотрансфераза (АЛТ), Аспартатаминотрансфераза (АСТ). АЛТ и АСТ относятся к ферментам, в основном содержащимся в клетках печени, поджелудочной железы, сердечной мышце. Их повышенное содержание в сыворотке крови может указывать на разрушение клеток миокарда.
- Фибриноген. Фибриноген – один из основных компонентов свертывающей системы крови. Повышение уровня фибриногена обычно наблюдается при активном воспалении в ответ на повреждение тканей. Из фибриногена образуется другой белок – фибрин, участвующий в формировании тромбов. При миокардите повышенный уровень фибриногена может указывать на риск тромботических осложнений.
- Маркеры повреждения миокарда: тропонин и креатинкиназа-МВ могут повышаться в острую фазу миокардита. Диагностическое значение имеет повышение их уровня при отсутствии клиники инфаркта миокарда.
- Тропонин I – один из белков, присутствующих в сердечной мышце. При повреждении ее тропонин высвобождается, и концентрация его в крови возрастает. Повышения уровня тропонина при миокардите могут наблюдаться в острую фазу заболевания.
- Креатинкиназа-МВ- фермент, содержащийся в сердечной мышце и высвобождается при разрушении ее клеток. При миокардите также как и тропонин может свидетельствовать о повреждении миокарда.
- Тропонин I – один из белков, присутствующих в сердечной мышце. При повреждении ее тропонин высвобождается, и концентрация его в крови возрастает. Повышения уровня тропонина при миокардите могут наблюдаться в острую фазу заболевания.
- Антитела к миокарду. Аллергический или автоиммунный компонент воспаления присутствует в подавляющем большинстве случаев заболевания, как инфекционного, так и неинфекционного происхождения. Появление антител к сердечной мышце – один из основных показателей, подтверждающих диагноза.
- Исследование крови на антитела к отдельным возбудителям может назначаться для подтверждения инфекционного характера заболевания. При миокардите могут иметь значение исследования крови на:
- Грипп
- Гепатит В
- Кандидоз
- Стрептококковую инфекцию
Дополнительные исследования при подозрении на миокардит включают в себя:
- УЗИ сердца (эхокардиография). Позволяет оценить размеры и работу сердца. Эхокардиограмма может обнаружить увеличение сердца, признаки развивающейся сердечной недостаточности, проявлением которой при эхокардиографии является снижение фракции выброса. Она оценивается как процентное соотношение объемов крови, поступающей в аорту во время сокращения сердца и остающейся в нем. Чем ниже фракция выброса, тем тяжелее степень нарушений работы сердца. Показатель ниже 35 % говорит о высоком риске развития аритмий. Эхокардиография также позволяет исключить другие заболевания, имеющие сходные симптомы.
- ЭКГ позволяет зафиксировать изменения частоты сердечных сокращений, нарушения сердечной проводимости и ритма, заподозрить ранее перенесенный миокардит. При тяжелых формах миокардита изменения на кардиограмме могут напоминать таковые при инфаркте миокарда.
- Магнитно-резонансная томография сердца (МРТ). Позволяет увидеть положение и размеры сердца, его форму и структуру. При МРТ можно увидеть признаки воспаления миокарда.
- Биопсия миокарда. С помощью специального инструмента можно взять фрагменты сердечной мышцы для исследования под микроскопом. При этом видны характерные признаки воспаления и отека в мышечной ткани, а также разрушенные клетки миокарда при тяжелом течении заболевания. Метод имеет высокую диагностическую точность и позволяет подтвердить или опровергнуть диагноз миокардита в тех случаях, когда другие методы исследования оказываются недостаточно информативными.
- Коронарокардиография. Метод, при котором рентгенконтрастное вещество вводится в сосуды сердца с помощь специальных катетеров. Метод важен для исключения ишемической болезни сердца, с которой во многих случаях следует дифференцировать миокардит.
Лечение
Лечение миокардита зависит от вызвавшей его причины и стадии заболевания. При легком течении показано ограничение физической нагрузки, в более тяжелых случаях – постельный режим. Рекомендуется ограничение соли. Медикаментозное лечение может включать в себя:
- Антибиотики – назначаются при подтверждении бактериальной природы миокардита
- Стероидные гормоны – для подавления аутоиммунной реакции и аллергического компонента
- Препараты, снижающие артериальное давление и влияющие на частоту сердечных сокращений могут назначаться для снижения нагрузки на сердце.
- Мочегонные средства для уменьшения отеков
- В тяжелых случаях с развитием хронической сердечной недостаточности может потребоваться постановка кардиостимулятора или стать вопрос о пересадке сердца.
- Профилактика
- Специфической профилактики миокардита не существует. Основные меры, направленные на предупреждение миокардита включают в себя:
- Плановые профилактические прививки
- Ограничение контакта с лицами, страдающими острой вирусной инфекцией
- Своевременное лечение вирусных заболеваний
- Соблюдение правил личной гигиены
- Здоровый образ жизни, исключающий риск заражения ВИЧ, отказ от наркотиков, ограничение алкоголя.
Рекомендуемые анализы
- Скорость оседания эритроцитов (СОЭ)
- Лейкоцитарная формула
- Общий анализ крови
- Общий анализ мочи с микроскопией
- Белок общий в моче
- Фибриноген
- Альбумин в сыворотке
- Белок общий в сыворотке
- Белковые фракции в сыворотке
- Креатинин в сыворотке
- Мочевина в сыворотке
- Ревматоидный фактор
- С-реактивный белок, количественно
- Суммарные иммуноглобулины A (IgA) в сыворотке
- Суммарные иммуноглобулины G (IgG) в сыворотке
- Антитела к миокарду
- Тропонин I (количественно)
- Креатинкиназа MB
- Influenza virus A/B (вирусы гриппа А/В), РНК [реал-тайм ПЦР]
- HBV, ДНК количественно [реал-тайм ПЦР]
- Candida albicans, IgG, титр
- Mumps Virus, IgG
- Varicella Zoster Virus, ДНК [реал-тайм ПЦР]
- Epstein Barr Virus, ДНК [реал-тайм ПЦР]
- HIV 1,2 Ag/Ab Combo (определение антител к ВИЧ типов 1 и 2 и антигена p24)
- Streptococcus pyogenes, ДНК [реал-тайм ПЦР]