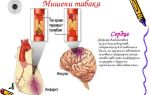
Восстановить кровоток в зоне ишемии можно путем установки стента или аортокоронарного шунта. Это способы прямого воздействия. К ним можно отнести также и баллонную ангиопластику венечных артерий. Кроме этого используют лазерную и ударно-волновую методику лечения.
Прямая и непрямая
В зависимости от калибра пораженных сосудов кардиохирург может выбрать прямой метод реваскуляризации – стентирование или шунтирование сосудов. Они показаны, если после коронарографии было установлено, что закупорка имеется на уровне артерий среднего или крупного калибра и на ограниченном участке. В этом случае операция будет успешной.
Если у пациента имеется множественное атеросклеротическое поражение сосудов мелкого диаметра, то его не устранить традиционным способом, поэтому рекомендуется непрямой способ – реваскуляризация при помощи лазерного излучения.
Лазерная
На груди пациента делают разрез, через него подводится специальный катетер к сердцу. Через него лазерным излучением прожигают каналы в сердечной мышце, которые доходят до полости желудочка.
Они постепенно заполняются кровью. Таким образом ишемизированный участок получает кислород и необходимые питательные вещества.
Такие каналы могут работать около 2 — 3 месяцев, затем они закрываются, а за это время миокард восстанавливает свои функции.
Лазерная реваскуляризация избавляет от приступов стенокардии на период от 2 до 5 лет. Ее назначают пациентам с противопоказаниями к аортокоронарному шунтированию.
Этот метод сравнительно новый, но быстро набирающий популярность. Это связано с такими причинами:
- отсутствует необходимость в широком разрезе грудной клетки;
- не используется аппарат для искусственного кровообращения;
- редко возникают послеоперационные осложнения;
- период восстановления гораздо короче, чем при шунтировании.
В последних результатах исследования лазерной реваскуляризации обнаружен и дополнительный эффект этого метода – разрушаются отростки нервных клеток, что приводит к ликвидации болевого синдрома. Кроме того, стимулируется образование новых сосудистых ветвей.
Хирургическая операция
При аортокоронарном шунтировании создается искусственное соединение между аортой и пораженным венечным сосудом. Для того чтобы эта сложная и затратная операция прошла эффективно, до ее проведения нужно привести к нормальным показателям:
- артериальное давление,
- сахар в крови,
- понизить содержание холестерина в крови,
- избавиться от лишнего веса тела.
Для шунта берут часть вены бедра или предплечья. На грудине делают разрез, пациент подключается к аппарату искусственного кровообращения. После установки анастомоза (их максимум 5) пытаются восстановить самостоятельную работу сердечной мышцы. Срок работы шунта – до 10 лет.
Аортокоронарное шунтирование
Шунтирование на работающем сердце
Этот вид операции назван миниинвазивным, для него не требуется искусственного кровообращения. Для установки шунта на бьющемся сердце используют вакуумные или прессорные (действующие давлением) стабилизаторы. Длительность операции и восстановительного периода при таком варианте сокращается, отсутствует массивное разрушение клеток крови, как при обычном шунтировании.
Баллонная ангиопластика
После ангиографии коронарных сосудов определяется закупоренная или суженная артерия. Чтобы ее расширить, используют катетер, на котором закреплен раздувающийся баллончик.
Местом введения проводника чаще выбирают артерию бедра. Под рентгеновским контролем баллончик доводится до места снижения кровотока, там баллон раскрывается.
Это дает возможность увеличить проходимость артерии на 50 — 75%.
Иногда баллонная ангиопластика совмещается со стентированием. В таком случае на баллончик в не расправленном виде надевается металлический каркас.
После прохождения в суженную венечную артерию он раздувается, а стент принимает форму цилиндра. Таким образом создается приток крови к миокарду.
Некоторые стенты покрывают лекарством для торможения тромбообразования и рубцевания стенок артерий. Также используют более безопасные конструкции без баллона.
Ударно-волновая терапия
Один из методов с недоказанной клинической эффективностью. Находится на стадии разработки. Механизм влияния на миокард заключается в воздействии акустической волны, которая стимулирует кровоток и образование новых сосудов в зоне ишемии. Прилив крови возникает под действием образовавшейся окиси азота. А ангиогенез вызывается факторами роста эндотелия сосудов.
Способ имеют и отрицательные последствия: рост атеросклеротических бляшек, гибель клеток миокарда, замещение разрушенной ткани неактивной соединительной. Ударно-волновая терапия считается недостаточно обоснованным методом лечения с непрогнозируемыми результатами.
Смотрите на видео о реваскуляризации миокарда:
Противопоказания для коронарной ангиопластики
Существуют полные и относительные противопоказания к проведению такого типа вмешательства. Итак, абсолютные противопоказания для указанной операции:
- Если участок сужения находится в стволе левой артерии, питающей сердце.
- Когда сужение находится в участке артерии, по которой кровь поступает к не пораженному миокарду.
- Если пациент отказывается от такого лечения.
К относительным противопоказаниям можно отнести следующее:
- Тяжелые случаи дисфункции левого желудочка.
- Поражение многих сосудов, при котором наблюдается сложная дисфункция сердечной мышцы.
- Стойкое поражение коронарной артерии, из-за чего нарушается снабжение кровью большого участка миокарда.
- Неконтролируемое или же нестабильное нарушение системного типа. Например, если у больного диагностирована недостаточность функционирования почек, перенесенный апоплексический удар, кровотечение из желудочно-кишечного тракта, лихорадка, вызванная тяжелым инфекционным процессом.
- Плохо контролируемая или терминальная артериальная гипертензия.
- Нарушения обмена электролитов.
- Анафилактические нарушения.
Что такое прямая реваскуляризация
Бывает прямая и непрямая операция. Под прямой реваскуляризацией подразумевается аортокоронарное шунтирование, баллонная ангиопластика и коронарный вид стентирования.
Непрямая же реваскуляризация – это способ восстановления кровообращения в небольших артериях, питающих миокард. Чаще всего проводится операция с использованием лазерного луча. Рассмотрим подробнее особенности аортокоронарного шунтирования.
Это очень сложная и дорогая операция. Ее могут выполнять только высококвалифицированные врачи. В ходе вмешательства специалист образует анастомоз между аортой и артерий, которая поражена болезнью.
К такой операции человека надо тщательно готовить. Необходимо стабилизировать у него количество сердечных сокращений, уровень давления крови, показатель гликемии. Лучше, чем другие, переносят такое вмешательство пациенты в возрасте от 30 до 55 лет. Хотя в последнее время все более успешно проводятся подобные операции и у лиц более старшего возраста.
Шунт берется из подкожных вен (обычно бедренных или предплечных). Наложение шунта позволяет предотвратить необратимые изменения сердечной мышцы и увеличить продолжительность жизни.
Обычно шунт служит приблизительно пять лет. Существует, однако, высокий риск развития послеоперационных осложнений. У пациентов может развиться недостаточность сердца или произойти инфицирование раны. Операция не делается в таких случаях:
- выраженное общее тяжелое состояние;
- злокачественные процессы;
- гипертония;
- состояние после апоплексического удара;
- некоторые типы стенозов.
Трофика миокарда — причины возникновения ишемической болезни
Как и любой другой орган, сердце нуждается в питании — сокращение этого органа требует значительное количество кислорода и энергии. Все эти вещества поступают по коронарным сосудам прямо к миокарду, что и обеспечивает стабильное снабжение сердца всеми необходимыми ему веществами. Однако на определенном этапе это благополучие заканчивается — из-за атеросклеротических бляшек, которые в значительных количествах скапливаются в просвете коронарных сосудов, происходит нарушение кровоснабжения сердца.
Все очень просто — коронарные сосуды становятся не в состоянии обеспечить долженствующий уровень кровотока, а потому возникает сердечная недостаточность, которая проявляется выраженным болевым синдромом (ишемической болезнью сердца).
- При физической нагрузке, значительных эмоциональных переживаниях и действии некоторых других факторов болевой синдром значительно усиливается, что однозначно говорит в пользу того, что возрастающая нагрузка требует большего количества кислорода и питательных веществ, обеспечить которые закупоренные артерии не в состоянии.
- Читайте по теме: Дисметаболические изменения в миокарде — что это такое
- До определенной степени использование нитроглицерина помогает снять эту симптоматику — под влиянием препарата происходит выраженная вазодилатация, что помогает пропустить кровь через патологически суженный сосуд, тем самым обеспечив должный объем трофики.
Однако подобного рода вмешательства допустимы до поры – до времени: иногда получается и так, что сосуд становится абсолютно непроницаем, и он полностью выводится из кровотока.
Никакие препараты ему уже не помогут — требуется проведение оперативного вмешательства, которое может быть выполнено несколькими путями:
- Коронарная реваскуляризация миокарда с применением ангиоплатики.
- Устранение бляшек различными способами (как правило, используется ультразвук, однако в последнее время стало популярно и лазерное вмешательство).
- Способ прямого воздействия на артерии путем установления специального стента, который будет поддерживать просвет коронарной артерии в открытом состоянии.
Давайте разберемся в том, что такое реваскуляризация миокарда, какие методы реваскуляризации миокарда существуют на сегодняшний день и для чего нужна коронарография сосудов сердца при выполнении аорто-коронарного шунтирования.
Лазерное лечение
На сегодняшний день существует множество людей с более сложными ишемическими заболеваниями, при которых хирургическое вмешательство будет считаться грубой ошибкой. Например, это касается людей, у которых развиты атеросклеротические бляшки, и находятся они практически во всех сосудах.
В данном случае следует подобрать более эффективное лечение, такое как трансмиокардиальная лазерная реваскуляризация миокарда. Суть данного лечения заключается в том, что с помощью лазера создаются специальные каналы, по которым поступает к сердцу кровь, со всеми полезными веществами.
Стоит сказать, что диаметр таких каналов не превышает 1 мм, этого вполне достаточно, чтобы достичь положительного результата.
Если говорить об эффективности данной процедуры, то ее действие в силе на протяжении 2 лет, даже, несмотря на то, что за это время некоторые каналы начинают закрываться.
Необходимо уточнить, что лазерная реваскуляризация миокарда считается недоскональной, так как исследования этого метода продолжаются до сегодняшнего дня.
Но, стоит сказать, что в большинстве случаев другого выхода просто нет.
Вопросы и ответы
лечение по полису Омс – бесплатно!
Ангиопластика коронарных артерий является методом лечения, который спасает тысячи жизней у пациентов с острым инфарктом миокарда. Появление этой технологии позволило снизить летальность при инфаркте в 10 раз и улучшить качество жизни у большинства пациентов с патологией коронарных артерий.
Отдаленные результаты коронарной ангиопластики и стентирования зависят от динамического наблюдения и используемых стентов. Современные стенты значительно улучшают прогноз дальнейшего течения заболевания.
В эндоваскулярной клинике Инновационного сосудистого центра достигнуты отличные результаты экстренных и плановых операций при ишемической болезни сердца.
Для коррекции стенозов и окклюзий коронарных артерий у нас применяются самые современные эндоваскулярные инструменты (баллоны и стенты).
Ежемесячно в клинике выполняются около 100 вмешательств на коронарных артериях у больных с острым коронарным синдромом и плановой стенокардией.
- Нашим хирургам удалось добиться минимального количества неблагоприятных исходов у больных с инфарктом миокарда и этот показатель остается самым низким в Московской области на протяжении последних лет.
- Коронарная ангиопластика проводится на новейшей ангиографической установке Philips Allura Xper FD20.
- Наши эндоваскулярные хирурги используют самый безопасный лучевой доступ на руке.
- Наша технология стентирования сердца часто позволяет отказаться от аорто-коронарного шунтирования.
- Мы используем лучшие стенты для достижения оптимального результата.
- У нас самые понятные и доступные цены на стентирование сердца.
Подготовка к коронарографии
Для планирования операции необходимо получить информацию о состоянии коронарных артерий и функции сердца. Для этого проводятся диагностические тесты, которые в экстренном случае включают в себя ЭКГ и лабораторную диагностику, а в плановом случае необходимо более детальное обследование.
Обследование перед плановой операцией включает в себя:
- ЭКГ( в том числе холтеровское мониторирование)
- ЭХОКГ (в том числе и с нагрузкой)
- МСКТ коронарографию или предварительную коронарографию
- Гастроскопию (ЭГДС)
- Рентгенографию легких
Перед операцией вам могут дать нагрузочную дозу антитромботических препаратов, чтобы избежать ранних тромботических осложнений.
Обезболивание и поддержка во время операции
Коронарная ангиопластика проводится без разрезов, поэтому не требует общего обезболивания. Достаточно местной анестезии места прокола артерии.
С целью контроля за жизненно-важными функциями используется следящая аппаратура. Каждому пациенту подключается монитор, отображающий артериальное давление, ЭКГ и насыщение крови кислородом.
Операция проводится под наблюдением анестезиолога-реаниматолога.
Как проходит коронарная ангиопластика и стентирование
Коронарная ангиопластика выполняется без разрезов через маленький прокол в артерии.
Основные доступы к артерии для коронарного стентирования – это бедренный (в паховой области) и радиальный (на запястье). Эта область обрабатывается антисептиком.
После прокола артерии в нее устанавливается тонкая трубочка – интрадюссер. Через него проводится основная работа по ангиопластике и стентированию.
Внутрь артерии проводится тонкий проводник, который идет до коронарных сосудов и должен преодолеть закупорку. Вместе с ним к сердцу проводится катетер, через который вводится контрастное вещество для ориентирования внутри сосуда.
Выполняется серия коронарограмм и уточняется место закупорки артерий.Для выполнения ангиопластики проводник необходимо провести за место закупорки коронарной артерии. После проведения приступаем к самой процедуре ангиопластики.
Для этого по проводнику проводится специальный баллон в свернутом состоянии и устанавливается в месте сужения. С помощью специального устройства этот баллон раздувается и раскрывает просвет артерии. Процедура длится несколько секунд, чтобы не вызвать резкой боли в груди из-за блокирования кровотока в коронарной артерии.
Стентирование – установка специальной металлической сеточки для поддержания стенки артерии в раздутом состоянии. Стентирование позволяет улучшить непосредственные и отдаленные результаты эндоваскулярной операции. В настоящее время стентирование проводится в большинстве случаев эндоваскулярных вмешательств на коронарных артериях.
Стент находится в артерии постоянно и со временем может зарастать, поэтому желательно использовать стенты покрытые лекарством, которые зарастают значительно медленнее и служат намного дольше.
В нашей клинике с успехом используется рассасывающийся стент Absorb, который сделан из материала, подвергающегося самораспаду с течением времени. При использовании такого стента через 2 года в коронарной артерии уже не остается инородного тела. Использование Absorb позволяет значительно улучшить отдаленные результаты коронарного стентирования.
После стентирования хирург проводит контрольное ангиографическое исследование убедившись в хорошем результате удаляет весь инструмент. На место доступа накладывается давящая повязка или используется специальное устройство для закрытия прокола.
Возможные риски при коронарной ангиопластике
Хотя ангиопластика является менее инвазивным способом, чем шунтирование это процедура по-прежнему сопряжена с некоторыми рисками. Риски могут быть связаны с самой процедурой и ее отдаленными исходами.
Ранние риски:
- Кровотечение. Возможно кровотечение в ноге или руке, где был проведен доступ к сосуду. Обычно просто развивается синяк, но иногда бывает серьезное кровотечение, что может потребовать переливания крови или хирургической операции.
- Сердечный приступ. Нарушения коронарного кровообращения в процессе операции развиваются очень редко, однако иногда из-за технических причин может развиться разрыв или расслоение коронарной артерии. Эти осложнения могут потребовать экстренной операции коронарного шунтирования.
- Проблемы с почками. Контрастное вещество, используемые при ангиопластике и установке стента может привести к повреждению почек, особенно у людей, которые уже имеют проблемы с почками. Если вы находитесь в группе повышенного риска, ваш врач может предпринять шаги, чтобы защитить ваши почки, такие как ограничение количества контрастного вещества и увеличенную водную нагрузку для разбавления контраста.
- Ишемический инсульт. Во время ангиопластики, инсульт может произойти, если при проведении катетера через аорту отрываются кусочки бляшки. Инсульт-крайне редкое осложнение коронарной ангиопластики. Для его предупреждения назначаются препараты снижающие свертываемость крови.
- Аритмия сердца. Во время процедуры, сердце может биться слишком быстро или слишком медленно. Такие аритмии обычно непродолжительны, но иногда требуется установка временного кардиостимулятора.
Поздние осложнения
- Повторное сужение артерии (рестеноз). При ангиопластике без стентирования частота рестеноза составляет примерно 30% случаев. Стенты были разработаны для уменьшения рестеноза. Использование простых металлических стентов уменьшает вероятность рестеноза до 15%, и использование стентов с лекарственным покрытием снижает риск до менее 10%.
- Тромбоз стента. Сгустки крови (тромбы) могут закрыть артерию, вызывая сердечный приступ. Для уменьшения риска тромбоза важно принимать аспирин, клопидогрель (Плавикс), что помогает уменьшить риск образования тромбов в стенте. Никогда не прекращайте прием этих лекарств без обсуждения с врачом.
Прогноз после лечения
Коронарная ангиопластика значительно увеличивает поток крови через ранее суженную или закупоренную коронарную артерию. При этом боль в груди (стенокардия) обычно должна уменьшится, а физические возможности организма наоборот должны возрастать.
Нужно понимать, что ангиопластика и стентирование не излечивает ишемическую болезнь сердца, а лишь устраняет конкретные нарушения кровобращения сердечной мышцы. Для достижения стабильного результата необходимо вести здоровый образ жизни и принимать лекарства, предписанные врачом.
Если симптомы стенокардии возвращаются, то необходимо еще раз обратиться к своему врачу, а если появились боли в груди в покое, которые не реагируют на нитроглицерин, то вызывайте скорую помощь.
После коронарной ангиопластики и стентирования качество жизни улучшается у 95% пациентов, при этом у многих из них эффект сохраняется более 5 лет.
Послеоперационное наблюдение и лечение
Если проводится плановая операция, то срок госпитализации будет скорее всего не больше 2-х суток. После выполнения контрольной диагностики назначаются препараты и пациент выписывается домой. На работу можно выходить спустя неделю после операции. Однако, если операция проводилась по поводу инфаркта, то лечение будет продолжено примерно около месяца.
Немедленно свяжитесь с врачом в следующих случаях:
- Гематома, боль или кровотечение из места прокола артерии
- Покраснение, отек, гнойные выделения из места пункции или повышение температуры
- Боль и похолодание руки или ноги через которую проводили катетер
- Боль в грудной клетке или резкая слабость
Необходимо проявлять внимательность в выполнении назначений врача и никогда самостоятельно не отменять назначенные препараты.
Чтобы сохранить сердце здоровым после ангиопластики необходимо:
- Бросить курить
- Снизить уровень холестерина
- Поддерживать здоровый вес
- Контролировать диабет и высокое кровяное давление
- Вести активный образ жизни
Полная артериальная реваскуляризация
Не убран снег, яма на дороге, не горит фонарь? Столкнулись с проблемой — сообщите о ней!
Главной тенденцией современной коронарной хирургии сегодня является направление полной артериальной реваскуляризации без использования искусственного кровообращения в тех случаях, когда не имеется специальных противопоказаний. В англоязычной литературе такие вмешательства обозначаются аббревиатурой OPCAB (Off Pump Coronary Artery Bypass). Такие операции имеют две основные особенности: использование только артериальных кондуитов (шунтов) вместо традиционных венозных, а также отказ от использования искусственного кровообращения на основном этапе, что потенциально имеет определенные преимущества. При проведении подобных вмешательств аппаратура для проведения искусственного кровообращения находится в операционной и может быть использована в случае необходимости в любую минуту.
Полная артериальная реваскуляризация в большинстве случаев осуществляется при использовании обеих внутренних грудных артерий, специально подготовленных при помощи техники, называемой скелетированием. В редких случаях также могут быть использованы желудочно-сальниковая и лучевая артерии.
В Уральском Институте Кардиологии все пациенты обязательно получают хотя бы один артериальный шунт, в 99% случаев это левая внутренняя грудная артерия.
Количество операций с использованием двух внутренних грудных артерий в нашей клинике является одним из самых высоких в Российской Федерации и составляет 53,4%.
Скелетирование является единственной техникой, применяемой для выделения внутренних грудных артерий в нашей клинике. При этом все окружающие ткани, включая сателлитные вены и нервы, остаются в неприкосновенности.
Безусловными преимуществами такой техники является низкая травматичность, сохранение венозного кровоснабжения и иннервации соответствующих участков кожи.
Скелетирование также снижает риск инфекционных осложнений, ассоциированных с билатеральным шунтированием, что особенно актуально у пациентов, страдающих сахарным диабетом.
Для полной артериальной реваскуляризации в нашей клинике используется методика формирования так называемого типичного Т-графта, когда коррекция соответствует природному расположению коронарных сосудов.
При этом левая внутренняя грудная артерия не отсекается от своего источника (используется in situ) и применяется для восстановления кровотока в передней нисходящей артерии сердца — основном коронарном сосуде.
Правая коронарная артерия используется в качестве свободного трансплантата, имплантируемого в левую внутреннюю грудную артерию под прямым углом, что позволяет последовательно (секвенциально) реваскуляризировать все ветви боковой и задней стенки левого желудочка сердца.
Подобный тип ревакуляризации восстанавливает нормальную анатомию коронарных артерий, а ткаже позволяет избежать манипуляций с восходящей аортой, что на порядок снижает риск неврологических осложнений. Другой современной методикой является использование обеих внутренних грудных артерий без отсечения (или перекрестное шунтирование), что позволяет значительно ускорить процедуру и уменьшить взаимное влияние кровотока там, где это необходимо.
Вмешательства на работающем сердце являются абсолютно безопасными, что обеспечивается использованием специальных средств мониторинга: прямого артериального, венозного, легочного давления и давления заклинивания легочной артерии, а также минутного объема и сердечного индекса сердца при помощи катетера Сван-Ганц у всех пациентов. Также обязательным является использование в подобных случаях транспищеводной эхокардиографии для определения сократимости миокарда. Для профилактики интраоперационной ишемии во всех случаях при наложениях анастомозов используются внутрикоронарные шунты.
Операции на работающем сердце позволяют избежать негативных последствий искусственного кровообращения у пациентов, имеющих сопутствующие заболевания центральной нервной системы, легких, печени, почек, а также у пожилых пациентов. Такие операции проводятся исключительно с использованием одноразовой аппаратуры, включая стабилизаторы миокарда вакуумного типа и держатели верхушки сердца, а также внутрикоронарные шунты.
Операции на работающем сердце в основном используются у пациентов, не требующих коррекции клапанной болезни сердца и других «открытых» процедур, тем не менее в некоторых случаях шунтирование на работающем сердце выполняется первым этапом операции, чтобы уменьшить общее время искусственного кровообращения.
Повреждение миокарда, ассоциированное с ЧКВ: согласительный документ ESC/EAPCI
Чрескожное вмешательство на коронарных артериях (ЧКВ) – ведущий метод реваскуляризации миокарда как при острых коронарных синдромах, так и при стабильной ишемической болезни сердца. Так, ежегодно в мире выполняется до 5 миллионов процедур ЧКВ.
Известно, что ЧКВ может сопровождаться повреждением миокарда вплоть до развития инфаркта. Однако прогностическое значение такого повреждения, а также его точные диагностические критерии продолжают обсуждаться.
В связи с чем рабочая группа Европейского общества кардиологов по клеточной биологии сердца, а также Европейская ассоциация по чрескожным коронарным вмешательствам подготовили документ, посвященный диагностике и прогностическому значению повреждения миокарда при ЧКВ.
Далее будут представлены ключевые положения этого документа:
· Инфаркт миокарда 4а типа диагностируется при увеличении тропонина в течение ≤48 часов после ЧКВ у пациентов со стабильной ишемической болезнью сердца и нормальным исходным уровнем тропонина в сочетании с хотя бы одним признаком: 1. вновь появившиеся ишемические изменения на электрокардиограмме; 2.
появление новых зон нарушения локальной сократимости при визуализирующих методах исследования; 3. ангиографические находки, соответствующие перипроцедурному ограничению потока; 4. наличие ассоциированного с процедурой ЧКВ тромба/новой зоны инфаркты миокарда при аутопсии.
Повреждение миокарда диагностируется только при повышении значений тропонина без симптомов/признаков ишемии миокарда.
· Для корректной интерпретации значений тропонина после ЧКВ, а также диагностики инфаркта миокарда 4а типа (инфаркт миокарда, ассоциированный с процедурой ЧКВ) до вмешательства даже при стабильной ишемической болезни сердца следует обязательно определять уровень тропонина.
· После ЧКВ при стабильной ишемической болезни сердца анализ крови на тропонин должен быть выполнен через 3-6 часов. В случае повышенных значений повторный анализ следует выполнить через 12-24 часа после ЧКВ. В случае, если на электрокардиограмме, при эхокардиографии или ангиографии выявляются признаки ишемии миокарда, должен быть установлен диагноз инфаркта миокарда 4а типа.
· В случае диагностированного инфаркта миокарда 4а типа/повреждении миокарда при ЧКВ у пациента со стабильной ишемической болезнью сердца должна быть назначена терапия, соответствующая действующим рекомендациям по реваскуляризации миокарда и хроническим коронарным синдромам.
· Инфаркт миокарда 4а типа, а также перипроцедурное повреждение миокарда являются независимыми предикторами смертельных исходов в течение 1 года наблюдения.
Источник: Heerajnarain Bulluck, et al. European Heart Journal, 2021. doi: 10.1093/eurheartj/ehab271
Эндоваскулярные методы диагностики
Медицину XXI века невозможно представить без эндоваскулярных методов диагностики и лечения. В настоящее время рентгенэндоваскулярная хирургия является высокоэффективным и малотравматичным методом лечения при коронарной болезни, сосудистой и клапанной патологии, врожденных пороках сердца.
Эндоваскулярная хирургия занимает свою нишу практически во всех областях современной медицины (онкология, урология, гинекология и т.д.). Развитие эндоваскулярных методов лечения способствует тесному сотрудничеству эндоваскулярных хирургов, кардиологов, кардиохирургов и других смежных специальностей.
Такое сотрудничество привело к развитию нового направления – так называемой гибридной хирургии.
За последние десятилетия в нашей стране значительно увеличилось число клиник, занимающихся эндоваскулярной хирургией. Девяностые годы XX столетия стали эпохой расцвета эндоваскулярной хирургии. Катетерная техника достигла высокого уровня развития и постоянно продолжает совершенствоваться.
Практически ежегодно возникают высокотехнологические новшества. Части из них суждено остаться в истории интервенционной кардиологии, а части — стать совершенным орудием оператора.
И только большой экспериментальный и клинический опыт сможет определить место каждого метода в эндоваскулярной хирургии.
На сегодняшний день рентгенэндоваскулярные вмешательства представляют альтернативу практически любой открытой операции по поводу патологии сердца и сосудов. Спектр выполняемых эндоваскулярных вмешательств огромен.
ФГБУ НМИЦ ССХ им. А.Н. МЗ РФ является одним из пионеров отечественной эндоваскулярной хирургии. Именно здесь в 1982 году был заложен краеугольный камень многих школ по рентгенэндоваскулярным диагностике и лечению. Сегодня отделения ФГБУ НМИЦ ССХ им. А.Н.
МЗ РФ, занимающиеся оказанием рентгенэндоваскулярной медицинской помощи оснащены современнейшим оборудованием, не уступающим ведущим клиникам Европы и США, включая все доступные методики внутрисосудистой визуализации и инвазивной оценки внутрикоронарной физиологии.
Ежегодно в центре выполняется более 15000 диагностических эндоваскулярных вмешательств и более 3000 тысяч эндоваскулярных операций у пациентов с ишемической болезнью сердца, сосудистой патологией, врожденными и приобретенными пороками сердца.
Состав отделений представлен первоклассными специалистами международного уровня, обладающими большим опытом выполнения данных операций при сложных клинических случаях.
Ишемическая болезнь сердца
Ишемическая болезнь сердца — острое или хроническое поражение миокарда, возникающее вследствие уменьшения или прекращения снабжения сердечной мышцы артериальной кровью, в основе которого лежат патологические процессы в системе коронарных артерий.
ИБС широко распространенное заболевание. Одна из основных причин смертности, временной и стойкой утраты трудоспособности во всем мире. В структуре смертности сердечно-сосудистые заболевания стоят на первом месте, из них на долю ИБС приходится около 40%.
Этиология ИБС
Ведущий этиологический фактор развития ишемической болезни сердца — атеросклероз коронарных артерий. Атеросклероз развивается последовательно, волнообразно и неуклонно. В результате накопления холестерина в стенке артерии формируется атеросклеротическая бляшка.
Избыток холестерина приводит к увеличению бляшки в размере, возникают препятствия току крови. Симптомы усугубляются с ростом атеросклеротической бляшки, постепенно суживающей просвет артерии.
Уменьшение площади просвета артерии более чем на 90-95% является критическим, вызывает снижение коронарного кровотока и ухудшение самочувствия даже в покое.
Клиническая картина ИБС
Первое описание стенокардии предложил английский врач Уильям Геберден в 1772 году: «…
боль в грудной клетке, возникающая во время ходьбы и заставляющая больного остановиться, в особенности во время ходьбы вскоре после еды.
Кажется, что эта боль в случае ее продолжения или усиления способна лишить человека жизни…» Обычно симптомы болезни впервые появляются после 50 лет. В начале возникают только при физической нагрузке.
Классическими проявлениями ишемической болезни сердца являются:
- Боль за грудиной, часто иррадиирует в нижнюю челюсть, шею, левое плечо, предплечье, кисть, спину. Часто возникает на морозе.
- Боль давящая, сжимающая, жгучая, душащая. Интенсивность различная.
- Провоцируется физическими или эмоциональными факторами. В покое прекращается самостоятельно.
- Длится от 30 секунд до 5-15 минут.
- Быстрый эффект от приема нитроглицерина.
Диагностика ИБС
«Золотым стандартом» в диагностике обструктивных поражений коронарных артерий сердца считается селективная коронарография. Это рентгеноконтрастное исследование применяется для того, чтобы узнать является ли существенным сужение сосуда, какие артерии и сколько их поражено, в каком месте и на каком протяжении.
Лечение ИБС
Лечение данной патологии в первую очередь направлено на восстановление нормального кровоснабжения миокарда и улучшение качества жизни больных. К сожалению, чисто терапевтические (консервативные) методы лечения не всегда эффективны.
На сегодняшний день общепринятыми методами лечения ИБС с доказанной и неоспоримой эффективностью является хирургическая реваскуляризация миокарда – коронарное шунтирование (КШ) и чрескожное коронарное вмешательство (ЧКВ) или «стентирование».
Первое стентирование коронарной артерии у человека выполнили J. Puel и соавт. в марте 1986 г. в Тулузе (Франция) и практически одновременно с ними U. Sigwart и соавт. в Лозанне (Швейцария).
Сегодня в эпоху высоких технологий в области фармацевтики и медицинской инженерии современные внутрикоронарные стенты позволяют достичь хороших результатов как в раннем, так и в отдаленном периодах после ЧКВ.
Данная операция выполняется под местной анестезией. В области запястья или бедра проводится пункция артерии (лучевой или бедренной), устанавливается интродьюсер (катетер), через него по проводнику под контролем ангиографической установки заводится проводниковый катетер.
Катетер устанавливается в левую или правую коронарную артерию, далее производится серия снимков. Через установленный катетер проводится микропроводник в артерию через пораженный участок. По микропроводнику к пораженному участку заводится и устанавливается коронарный стент.
На сегодняшний день спектр чрескожных коронарных вмешательств значительно расширился от лечения простых локальных сужений до многососудистой реваскуляризации миокарда (в т.ч. ствола левой коронарной артерии) и реканализации хронически окклюзий (полностью закрытых сосудов) коронарных артерий.
Сегодня в клиническую практику внедрены стенты со специальным биорассасывающимся покрытием, позвовляющим снизить частоту рестеноза (зарастания) и тромбоза стента, тем самым минимизируя риск повторных инфарктов у пациента после стентирования.
Также в широко введены методы внутрисосудистой визуализации, позволяющие получить изображения коронарных артерий в режиме реального времени у пациента во время операции, сопоставимые с данными, полученными при использовании светового микроскопа.
Все вышесказанное позволяет получить внутрипросветное изображение коронарных артерий в режиме реального времени. Это позволяет хирургу получить «ювелирный» результат при установке стента в коронарные сосуды.
Интраоперационная шунторафия
В ФГБУ НМИЦ ССХ им. А.Н. Бакулева в рутинную практическую деятельность введена интраоперационная шунтография. Интраоперационная шунтография представляет с собой ангиографическое исследована на завершающем этапе операции аорто-коронарного шунтирования.
С помощью анигографии проверяется проходимость всех наложенных шунтов прямо в кардиохирургической операционной.
В случае выявления поражения или нарушения функционирования шунта, оперирующий хирург получает возможность устранить её непосредственно в операционной, тем самым достигается «идеальный» результат большой кардиохирургической операции.
ФГБУ НМИЦ ССХ им. А. Н. Бакулева МЗ РФ является единственным центром в Российской Федерации и одним из не многих центров мира, где интраоперационная шунтография выполняется одновременно с коронарным шунтированием.
Врожденные пороки сердца (ВПС)
Вторая половина ХХ века ознаменовалась головокружительными успехами фактически во всех аспектах детской сердечно-сосудистой хирургии.
В настоящее время с помощью рентгенэндоваскулярных методов лечения можно устранить такие врожденные пороки сердца как дефект межпредсердной перегородки (ДМПП), открытый артериальный проток (ОАП) или Боталлов проток, открытое овальное окно ( ООО), дефект межжелудочковой перегородки (ДМЖП), коарктация аорты. За последнее десятилетие данные вмешательства стали «стандартной» процедурой практически с нулевой летальностью. Рентгенэдоваскулярные методы лечения являются методом выбора при таких критических состояниях новорожденных, как критический клапанный стеноз аорты и легочной артерии. Выполнение баллонной атриосептостомии, предложенной в 1966 году Рашкиндом и Миллером, у новорожденных со сложными ВПС несовместимыми с жизнью привело резкому снижению летальности среди этой тяжелой категории больных.
На сегодняшний день в ФГБУ НМИЦ ССХ им. А.Н. Бакулева МЗ РФ выполняется полный спектр эндоваскулярных вмешательств при врожденных пороках сердца у пациентов всех возрастных групп, в том числе у новорожденных с критическими пороками развития сердца и сосудов.
Многие операции выполнены впервые в мировой практике, а разработанные методики имеют уникальный характер. Наиболее часто встречаются открытый артериальный проток, дефект межпредсердной перегородки, коарктация аорты, клапанный стеноз аорты и легочной артерии.
Коарктации аорты
Коарктация аорты – это врожденное сужение аорты в области перехода дуги в нисходящую часть аорты, а иногда в грудном или брюшном ее отделе. Частота данного порока колеблется от 6,3% до 15% среди всех врожденных пороков сердца (ВПС). Порок редко носит изолированный характер, чаще он сочетается с другими ВПС.
Клиника
Пациенты жалуются на головокружение, тяжесть и головную боль, повышенную утомляемость, носовые кровотечения, возможны боли в сердце, а также на слабость и боли в нижних конечностях, судороги в мышцах ног, зябкость стоп. У женщин возможны нарушения менструального цикла, бесплодие.
При осмотре отмечается хорошее физическое развитие с диспропорцией мышечной системы: мышцы верхней половины туловища гипертрофированы при относительной гипотрофии мышц таза и нижних конечностей, ноги на ощупь холодные.
При пальпации межреберных артерий отмечается их повышенная пульсация.
Решающее значение в диагностике коарктации аорты имеет определение характера пульса на руках и ногах. На бедренных артериях отсутствует или резко ослаблена пульсация и при этом напряженный пульс на верхних конечностях. Систолическое артериальное давление на руках у больных с изолированной резко выраженной коарктацией аорты достигает высоких цифр до 190-200/90-100 мм рт.ст.
Диагностика
Диагноз предполагают по данным клинического обследования (в том числе измерения артериального давления на всех 4 конечностях), подтверждают рентгенографией грудной клетки и ЭКГ и устанавливают на основании результатов двухмерной эхокардиографии с цветным потоком и допплеровского исследования. У старших пациентов – с помощью КТ- или МР-ангиографии.
Наиболее информативным методом выявления коарктации аорты является двухмерная эхокардиография (ЭхоКГ).
Эндоваскулярное лечение В нашей стране первую ТЛБАП коарктации аорты произвели Ю.С. Петросян и соавт. в 1985 году в Институте сердечно-сосудистой хирургии АМН СССР. Операция выполняется под седацией через небольшой прокол бедренной артерии.
Через прокол проводится катетер и баллон к месту сужения аорты. Далее выполняется расширение суженного участка аорты баллоном соответствующего размера с восстановлением просвета и кровотока по аорте. ФГБУ «НМИЦ ССХ им. А.Н.
Бакулева» обладает большим опытом лечения коарктации аорты.
- Ангиограмма пациента с коарктацией аорты, выполненной артериальным доступом:
- а- аорторафия до баллонной ангиопластики, стрелками указана мембрана в области перешейка аорты;
- б – ракрытие баллона (стрелкой указана перетяжка, соответсвующая области коарктации арты);
- в- аортография после баллонной ангиопластики – сужение перешейка аорты устранено.
- Стентирование коарктации аорты у детей весом более 15кг
Стентирование коарктации/рекоарктации показано у детей весом более 15-20 кг. Необходимо помнить, что стентирование коарктации аорты выполняется специальными стентами, которые в дальнейшем, с ростом ребенка, можно дорасширить.
- Рисунок. Стентирование коарктации аорты
- А – при аортографии визуализировано сужение перешейка
- Б – после стентирования коарктации аорты.
- КЛАПАННЫЙ СТЕНОЗ АОРТЫ У НОВОРОЖДЕННЫХ
Клапанный стеноз аорты — врожденный порок сердца, при котором отмечается срастание створок аортального клапана. Без хирургического вмешательства смертность среди новорожденных с врожденным клапанным стенозом аорты крайне высока – погибает почти 85-90% больных в течение первого месяца жизни.
- Симптоматика
- Новорожденные с тяжелым стенозом аорты становятся раздражительными, плохо едят, потеют во время кормления, у них затруднено дыхание, кожа приобретает неестественно бледную или сероватую окраску, мерзнут ладони рук и ступни ног, снижается объем мочи и учащается сердцебиение.
- Лечение
- Баллонная дилатация (расширение) клапана аорты является одним из методов лечения
Опыт ФГБУ «НМИЦССХ им. А.Н. Бакулева»
Большим опытом выполнения баллонной вальвулопластики в стране как у новорожденных и грудных детей, так и у детей старшего возраста обладает НМИЦ ССХ им. А. Н. Бакулева.
Рисунок. Этапы выполнения транслюминальной баллонной вальвулопластики клапанного стеноза аорты.
- а – ангиография восходящего отдела аорты: видна струя (стрелка) некотрастированной крови, свидетельствующей о стенозе клапана аорты;
- б – левая вентрикулография (стрелкой указан поток неконтрастированной крови из ЛЖ, также указывающий на стеноз клапана аорты);
- в – позиционирование баллона в проекции клапана аорты. Рентгенконтрастные метки баллона (стрелки) располагаются выше и ниже фиброзного кольца клапана аорты;
- Дефект межпредсердной перегородки
Дефект межпредсердной перегородки (ДМПП) – врожденный порок сердца (ВПС), характеризующийся наличием сообщения (отверстия) между правым и левым предсердием, которое обуславливает существование артериовенозного сброса между ними.
Риск развития ДМПП у будущего ребенка существенно выше в тех семьях, где есть родственники с ВПС. Кроме наследственной обусловленности, к возникновению ДМПП, могут приводить вирусные заболевания беременной (краснуха, ветряная оспа и др.
), эндокринопатии, прием некоторых медикаментов и алкоголя во время беременности, производственные вредности, гестационные осложнения (токсикозы, угроза выкидыша и др.)
Жалобы
Одышка и сердцебиение являются наиболее частыми ранними симптомами заболевания при больших ДМПП у детей, но обычно в течение первых месяцев жизни происходят компенсация гемодинамики и регресс клинической картины. В дальнейшем у большей части детей ДМПП протекают асимптомно, пациенты жалоб не имеют. Дети нередко имеют астеническое телосложение с заметной бледностью кожных покровов.
Диагноз
ДМПП рекомендуется ставить при помощи трансторакальной эхокардиографии (ЭхоКГ) с применением режима цветного допплеровского картирования, что является основным диагностическим инструментом в постановке диагноза ДМПП, определении его размера, локализации, объема и направления шунтирования крови.
На сегодняшний день эндоваскулярные методы лечения при соответствующий анатомии являются методом выбора при лечении ДМПП. Закрытие дефектов происходит с помощью специальных устройств-окклюдеров.
Окклюдер представляет с собой двухдисковое устройство – левый диск открывается в левом предсердии, правый диск – в правом. Дефект остается между двумя дисками. Операция выполняется под местной анестезией доступом через бедренную вену. Продолжительность операции 40-60 минут.
После операции пациент переводится в палату и может быть выписан на следующий день.
Рисунок. Различные модификации окклюдеров для закрытия дефекта межпредсердной перегородки.
Открытый артериальный проток


 Подготовка к коронарографии
Подготовка к коронарографии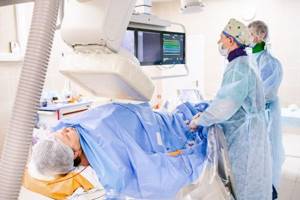 Как проходит коронарная ангиопластика и стентирование
Как проходит коронарная ангиопластика и стентирование Прогноз после лечения
Прогноз после лечения